Реферат: Интубация трахеи. Мышечные релаксанты
Реферат
Тема: Интубация трахеи. Мышечные релаксанты
План
Вступление
1. Показания к эндотрахеальной общей анестезии
2. Интубация трахеи
2.1 Оборудование для интубации трахеи
2.2 Техника интубации трахеи
2.3 Осложнения, связанные с интубацией трахеи
3. Мышечные релаксанты
3.1 Физиология нервно-мышечной передачи
3.2 Механизм действия мышечных релаксантов
3.3 Клинические различия мышечных релаксантов двух- и однофазного типа действия
3.4 Краткая характеристика нервно-мышечных блокаторов
3.5 Клиническое применение антихолинэстеразных препаратов
3.6 Рекураризация
3.7 Продленное апноэ после применения мышечных релаксантов
Заключение
Список литературы
Вступление
Требованиям современной многокомпонентной анестезии наиболее отвечает эндотрахеальный метод. При использовании его анестезия осуществляется путем применения различных фармакологических средств, оказывающих строго направленное, селективное и взаимно потенцирующее действие.
Впервые эндотрахеальный метод анестезии эфиром применил в эксперименте в 1847 г. Н.И. Пирогов. Интубацию трахеи через трахеотомическое отверстие осуществил в 1858 г. Д. Сноу при наркотизации животных. В 1871 г. Ф. Тренделенбург применил этот же метод в клинике. В 1878 г. Ч. Макивен осуществил мануальную оротрахеальную интубацию в клинике. Первый ларингоскоп для облегчения интубации трахеи и ларингологической практики изобрел в 1855 г. М. Гарсиа.
Однако в дальнейшем эндотрахеальный метод анестезии широкого распространения не получил. Лишь в 20-х годах в связи с появлением совершенной аппаратуры для газового наркоза и бурным развитием хирургии усилиями Р. Уотерса и Р. Макинтоша эндотрахеальный метод анестезии стал внедряться в широкую клиническую практику. Особо следует отметить событие, происшедшее 23 января 1942 г., когда канадские анестезиологи Г. Гриффит и Э. Джонсон в Монреале впервые применили для эндотрахеальной анестезии мышечный релаксант с коммерческим названием «интокострин» (синтезирован О. Холэдеем). Это является выдающимся событием в истории анестезиологии.
В настоящее время эндотрахеальный метод анестезии является основным в большинстве разделов хирургии.
Широкое распространение эндотрахеальной общей анестезии связано со следующими ее преимуществами:
1) обеспечением свободной проходимости дыхательных путей независимо от операционного положения больного, возможностью систематической аспирации слизистого отделяемого бронхов и патологического секрета из дыхательных путей, надежной изоляцией желудочно-кишечного тракта больного от дыхательных путей, что предупреждает в ходе анестезии и операции аспирацию с развитием тяжелых повреждений дыхательных путей агрессивным желудочным содержимым (например, синдром Мендельсона);
2) оптимальными условиями для проведения ИВЛ, уменьшением мертвого пространства, что обеспечивает при стабильной гемодинамике адекватный газообмен, транспорт кислорода и его утилизацию органами и тканями больного;
3) применением мышечных релаксантов, позволяющим оперировать больного в условиях полного обездвиживания и поверхностной анестезии, что в большинстве случаев исключает токсический эффект некоторых анестетиков.
К недостаткам эндотрахеального метода общей анестезии можно отнести его относительную сложность. Однако, учитывая, что эндотрахеальную анестезию проводят, как правило, опытные специалисты, вряд ли целесообразно считать это недостатком.
1. Показания к эндотрахеальной общей анестезии
Современная многокомпонентная комбинированная эндотрахеальная анестезия показана при крупных оперативных вмешательствах, сопровождающихся нарушением внешнего дыхания, кровообращения и требующих активного управления анестезиологом жизненно важными функциями организма оперируемого.
Эндотрахеальная общая анестезия показана в следующих случаях:
1) при операциях, в том числе непродолжительных, когда весьма проблематично или невозможно обеспечить свободную проходимость дыхательных путей;
2) больным с так называемым полным желудком, когда постоянно существует возможность регургитации и аспирации;
3) большинству больных, оперируемых на органах брюшной полости;
4) больным, подвергающимся внутригрудным вмешательствам, сопровождающимся одно- или двусторонним операционным пневмотораксом;
5) при оперативных вмешательствах, при которых затруднен контроль свободной проходимости дыхательных путей из-за положения на операционном столе (положение Фовлера, Тренделенбурга, Оверхолта и др.);
6) в случаях, когда в процессе операции возникла необходимость в применении мышечных релаксантов и ИВЛ с перемежающимся положительным давлением, поскольку ручная вентиляция через маску наркозного аппарата затруднена и может вызвать попадание газонаркотической смеси в желудок, что в большинстве случаев приводит к регургитации и аспирации;
7) при операциях на голове, лицевом скелете, шее:
а) интраназальные операции, операции на синусах, глотке, при которых дыхательные пути больного должны быть надежно защищены от попадания в них инородного материала, тканей, крови, секрета,
б) больших и продолжительных стоматологических манипуляциях в полости рта,
в) интракраниальных операциях,
г) операциях на среднем и внутреннем ухе,
д) офтальмологических операциях, е) операциях на щитовидной железе;
8) при большинстве операций с использованием микрохирургической техники (особенно длительных);
9) при операциях у больных, склонных к ларингоспазму (длительные цистоскопические исследования и манипуляции, геморроидэктомия и др.);
10) при большинстве операций в педиатрической анестезиологии.
Что касается абсолютных противопоказаний к эндотрахеальной общей анестезии, то их нет.
Относительные противопоказания к эндотрахеальной анестезии и оротрахеальной интубации могут быть связаны с особенностями строения лицевого скелета и шеи (ограниченная подвижность нижней челюсти, короткая малоподвижная шея, смещенная назад нижняя челюсть, образующая тупой угол, выдвинутые вперед крупные верхние резцы в сочетании с крупной верхней челюстью, длинное, с высокой дугой верхнее небо в сочетании с узким ртом, анкилоз шейных межпозвоночных суставов).
Если невозможно произвести интубацию трахеи обычным способом, то в хорошо оснащенных клиниках прибегают к помощи стекловолокнистого гастроскопа и фиброскопа, которые используют в качестве своеобразного проводника для эндотрахеальной трубки.
Интубация трахеи может быть затруднена при стенозирующих заболеваниях гортани или трахеи, рубцовых процессах в глотке, гортани, трахее [Латто И.П., Роузен М., 1989]. В этих случаях накануне операции (как правило, в шейно-челюстно-лицевой области) анестезиолог ставит вопрос о целесообразности наложения трахеостомической канюли в плановом порядке.
Кроме того, необходимо помнить, что у больных с аневризмой дуги аорты эндотрахеальная интубация может привести к повреждению стенки трахеи и разрыву аневризмы. При остром ларингите травма трахеи может ухудшить состояние больного и усилить отек, однако в некоторых случаях интубация трахеи является манипуляцией, спасающей жизнь. При открытой форме легочного туберкулеза травма трахеи может вызвать диссеминацию специфического процесса и туберкулезный ларингит.
2. Интубация трахеи
2.1 Оборудование для интубации трахеи
Оротрахеальная или назотрахеальная интубация — относительно сложная манипуляция, ограниченная 20—30 с, требует специальной подготовки и оборудования.
Обычно набор для интубации трахеи состоит из:
1) ротоносовых масок нескольких размеров;
2) S-образных воздуховодов (воздуховод Сафара);
3) набора термопластических одноразовых эндотрахеальных трубок с надувными манжетками или без них;
4) коннектора для соединения эндотрахеальной трубки с адаптером наркозного аппарата;
5) щипцов Мэджилла для облегчения интубации трахеи через носовой ход;
6) ларингоскоп с набором прямых (типа Мэджилла, Флэгга) и кривых (типа Макинтоша) клинков;
7) шприца для раздувания манжетки эндотрахеальной трубки;
8) пульверизатора с 2% раствором лидокаина (ксилотокс, ксилокаин, лигнокаин) для местной анестезии надгортанника, голосовых связок и трахеи;
9) материала (лейкопластырь или марлевая тесемка) для фиксации эндотрахеальной трубки;
10) электровакуумного аппарата с набором стерильных катетеров для отсасывания;
11) дикаиновой, лидокаиновой или преднизолоновой мази для смазывания эндотрахеальных трубок;
12) современного наркозного аппарата, способного осуществить бесперебойную подачу кислородно-закисной или кислородно-воздушной смеси;
13) анестетиков, анальгетиков, атарактиков, нейролептиков, мышечных релаксантов для вводной анестезии
2.2 Техника интубации трахеи
Для освоения эндотрахеальной общей анестезии большое значение имеет владение техникой интубации трахеи, требующей знания особенностей анатомического строения лицевого скелета, верхних дыхательных путей и практического опыта в обращении с инструментами для прямой ларингоскопии и принадлежностями для оротрахеальной или назотрахеальной интубации.
Существуют два способа интубации трахеи:
1) Оротрахеальная интубация под контролем прямой ларингоскопии или вслепую;
2) назотрахеальная интубация под контролем прямой ларингоскопии или вслепую. Оротрахеальная интубация под контролем прямой ларингоскопии является в большинстве случаев способом выбора. Назотрахеальная интубация применяется главным образом в челюстно-лицевой хирургии и при проведении послеоперационной ИВЛ.
Успешное выполнение интубации трахеи возможно при соблюдении обязательных условий (исключая случаи, когда больной находится в бессознательном состоянии):
1) выключения сознания больного;
2) снижения глоточных и гортанных рефлексов (местная анестезия);
3) обездвиживания больного, релаксации жевательных и шейных мышц введением мышечных релаксантов в дозе, вызывающей апноэ;
4) правильной укладки больного во время манипуляции (классическое положение Джексона, улучшенное положение Джексона)
При оротрахеальной интубации с помощью прямой ларингоскопии могут быть использованы два положения:
1) классическое положение Джексона (затылочная часть головы расположена на плоскости операционного стола, голова запрокинута назад, нижняя челюсть выдвинута вперед); образуется прямая линия от верхних резцов по оси гортани и трахеи;
2) улучшенное положение Джексона, когда голова приподнята при помощи плоской подушки или круга из марли.
Выполняя прямую ларингоскопию, анестезиолог вводит клинок ларингоскопа по средней линии, оттесняя им язык влево и вверх. Ни в коем случае нельзя использовать клинок ларингоскопа как рычаг. При несоблюдении этого правила возможна травматическая экстракция передних верхних резцов. По мере продвижения прямого клинка ларингоскопа конец его подводят под надгортанник, а затем отжимают последний кверху и приподнимают вместе с корнем языка. Таким образом, свободный край надгортанника захватывают снизу и отжимают клинком ларингоскопа кверху. При использовании изогнутого клинка ларингоскопа конец его подводят не под надгортанник, а лишь к основанию его, чтобы он оставался ниже клинка. Затем ларингоскопом производят движение вперед и вверх. После этих манипуляций открываются голосовая щель и вход в трахею. Правой рукой под контролем зрения вводят эндотрахеальную трубку в голосовую щель и продвигают ее до исчезновения за тлосовыми связками надувной манжетки. Техника интубации трахеи через рот по пальцу показана на рис. 1.
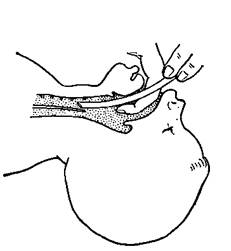
Рис. 1. Интубация трахеи через рот по пальцу [Михельсон В.А., 1985].
О правильности положения эндотрахеальной трубки свидетельствуют:
1) равномерные экскурсии грудной клетки, синхронные с работой респиратора и мешка для ручной вентиляции;
2) аускультации легких, дыхательные шумы, равномерные справа и слева (при глубоком продвижении эндотрахеальная трубка чаще всего попадает в правый главный бронх, поэтому необходимо подтянуть трубку до уровня, когда дыхательные шумы станут равномерно проводиться справа и слева). После того как анестезиолог убедился в правильном положении эндотрахеальной трубки, последнюю надежно фиксируют.
В плане профилактики реакции вегетативной, нервной, сердечно-сосудистой и дыхательной (кашель) систем в момент интубации трахеи весьма эффективно орошение голосовых связок и гортани растворами местных анестетиков. Опрыскивание растворами местных анестетиков следует производить после подведения клинка ларингоскопа к основанию надгортанника, когда открывается вход в гортань. В качестве местных анестетиков можно использовать 2% раствор лидокаина в общей дозе 5—7 мл. У детей младшего возраста лучше применять 1% раствор лидокаина из расчета 1—1,5 мл на 10 кг массы тела.
Грубой ошибкой является интубация пищевода эндотрахеальной трубкой, форсированные попытки вентиляции приводят к инсуффляции газовой смеси в желудок, что проявляется характерными звуками, вздутием желудка в эпигастральной области, цианозом в результате гипоксии. Необходимо извлечь трубку из желудка, провести гипероксигенацию больного через маску наркозного аппарата и вновь попытаться интубировать трахею стерильной трубкой.
Назотрахеальную интубацию желательно проводить под контролем прямой ларингоскопии. Тщательно подбирают по размеру эндотрахеальную трубку, вводят ее через наружный носовой ход (манипуляцию следует выполнять осторожно во избежание травмы слизистой оболочки носа, травматической аденэктомии и тонзиллэктомии), затем под контролем прямой ларингоскопии подвигают трубку максимально близко в голосовой щели, дистальный конец трубки захватывают браншами щипцов Мейджила и проводят в трахею (рис. 2).
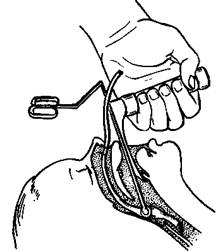
Рис. .2. Интубация трахеи через нос под контролем ларингоскопии [Михельсон В.А., 1985].
2.3 Осложнения, связанные с интубацией трахеи
Возникающие при интубации трахеи осложнения можно разделить на:
1) осложнения, вязанные с грубыми травматичными манипуляциями (травматическая экстракция клинком ларингоскопа передних резцов с возможной аспирацией и обструкцией дыхательных путей костным отломком и кровью, вывих нижней челюсти, травма слизистой оболочки рото- и гортаноглотки, повреждение голосовых связок и подскладочного пространства эндотрахеальной трубкой большого размера;
2) осложнения, вызванные ошибочным введением эндотрахеальной трубки в пищевод, массивной инсуффляцией газовой смеси в желудок, развитием гипоксии с гиперкапнией и реальной опасностью регургитации с последующей аспирацией желудочного содержимого [Frink E. JL, Patti-son В. D., 1989].
Профилактика регургитации заключается в предоперационной декомпрессии желудка. В момент вводной анестезии зонд целесообразно удалить. Больному, если позволяет его состояние, придают умеренное положение Фаулера. Перед введением сукцинилхолина целесообразно провести прекураризацию тест-дозой недеполяризующего миорелаксанта, чтобы исключить мышечные фасцикуляции, неизменно возникающие при применении миорелаксантов деполяризующего действия. После быстрой инъекции деполяризующего миорелаксанта помощник анестезиолога сдавливает пищевод нажатием на перстневидный хрящ сверху вниз (прием Селлика).
Если регургитация все-таки произошла, то принимают все доступные меры по удалению желудочного содержимого из полости глотки и трахеи (через эндотрахеальную трубку) вплоть до трахеобронхоскопии с бронхиальным лаважем теплым 4% раствором натрия гидрокарбоната и введения интрабронхиально бронходилататоров (эуфиллин в дозе 2—3 мг/кг), антибиотиков, глюкокортикоидных гормонов в больших дозах (преднизолон — 3—5 мг/кг, гидрокортизон — 10 мг/кг). Те же лекарственные средства в ударных дозах вводят парентерально.
Развитию аспирационного пневмонита (синдром Мендельсона) препятствуют предоперационное назначение 10—15 мл магния трисиликата и внутривенное введение 200—300 мг циметидина (блокатор Н2-гистаминергических рецепторов), которые снижают базальную желудочную секрецию и повышают рН желудочного сока. При рН выше 3,0 тяжелый аспирационный пневмонит не возникает [Wilson M. E. et al., 1988].
3. Мышечные релаксанты
Широкому применению эндотрахеального метода анестезии в огромной степени способствовало внедрение в анестезиологическую практику мышечных релаксантов.
3.1 Физиология нервно-мышечной передачи
Нервно-мышечная передача происходит в два взаимосвязанных этапа: на уровне аксона и на уровне постсинаптической мембраны или концевой пластинки, имеющей холинорецепторы. В окончаниях аксона происходят последовательные процессы. Осуществляется синтез ацетилхолина из ацетата с образованием АцКоА до обмена группы ацетатов на холин под воздействием фермента холинацетилазы. В синаптических пузырьках содержатся кванты ацетилхолина, причем те пузырьки, которые располагаются ближе к синаптической мембране, по-видимому, составляют функциональный запас квантов ацетилхолина. В остальных пузырьках находится резервный запас ацетилхолина. Двигательный импульс приводит к разрушению пузырьков и высвобождению ацетилхолина. Последний в течение нескольких миллисекунд проникает через синаптическое пространство и соединяется с рецепторными липопротеинами постсинаптической мембраны.
Постсинаптическая мембрана, находясь в состоянии покоя, поляризуется благодаря присутствию Na+ снаружи и К+ внутри. Это равновесие имеет название «потенциал покоя». Разность потенциалов в покое составляет 90 мВ. Кванты ацетилхолина, связываясь с холинорецепторами концевой пластины, изменяют проницаемость мембраны: Na+ активно проникает в клетку, а К+ выходит из нее. В результате этого мембрана деполяризуется и потенциал покоя превращается в потенциал действия концевой пластинки двигательного (моторного) нерва. Происходит сокращение мышц. При достижении порога 30 мВ возникает мышечное расслабление вследствие деполяризации.
Гидролиз ацетилхолина происходит в течение 2—3 мс под воздействием ацетилхолинэстеразы. При этом образуются холин и уксусная кислота. Тем самым высвобождается рецептор, и следующие кванты ацетилхолина, воздействуя на холинорецептор, могут вызвать мышечное сокращение.
Транспорт Na+ и К+ идет в обратном направлении по отношению к клеточной мембране, наступает реполяризация, потенциал мембраны достигает величины 90 мВ. Ресинтез ацетилхолина в окончании моторного нерва завершает весь цикл.
Итак, нервно-мышечная передача является результатом последовательной смены деполяризации и реполяризации концевой пластины двигательного (моторного) нерва.
3.2 Механизм действия мышечных релаксантов
Исследования физиологии нервно-мышечной проводимости и фармакологии нервно-мышечных блокаторов в последнее десятилетие показали, что природа блокады проводимости при введении релаксантов принципиально не различается. Блокада концевой пластинки связана с уменьшением числа холинорецепторов вследствие связывания их мышечным релаксантом [Франсуа Ж. и др., 1984].
Однако если в первом случае после введения релаксантов однофазного действия (тубокурарин, панкуроний и др.) происходит оккупация холинорецепторов концевой пластинки крупными молекулами мышечного блокатора, то при применении мышечных релаксантов двухфазного действия в первой фазе происходит стойкая деполяризация, что клинически проявляется генерализованными мышечными фасцикуляциями, а во второй холинорецепторы концевой пластинки на время становятся нечувствительными к освобождающимся квантам ацетилхолина, причем электромиографически характер нервно-мышечной блокады совершенно идентичен.
В связи с этим, видимо, целесообразно мышечные релаксанты, имеющие клиническое значение в анестезиологии, делить на:
1) мышечные релаксанты двухфазного действия, вызывающие так называемый десенситивный блок (дитилин и др.);
2) мышечные релаксанты однофазного действия, вызывающие конкурентный блок (тубокурарин, панкуроний, пипекуроний, векуроний и др.).
В 1967 г. были опубликованы первые экспериментальные и клинические данные о нервно-мышечном блокаторе аминостероидной группы панкурониума бромиде (павулон). Этот препарат имеет стероидную структуру, но не обладает гормональной активностью, по своему химическому строению близок к естественным метаболитам человеческого организма. Токсичность его ничтожна, отсутствует сколько-нибудь выраженное влияние на гемодинамику. Он не вызывает освобождения гистамина. Введенный в дозе 0,1 мг/кг, он позволяет через 1,5—2 мин при хороших условиях выполнить эндотрахеальную интубацию.
Из препаратов этой группы заслуживает внимания относительно новый препарат пипекуроний (ардуан), который является более мощным блокатором с менее продолжительным действием, чем панкуроний.
Новейшие препараты этой группы (атракурий, векуроний, дуадор и др.) в большинстве случаев позволяют отказаться от применения мышечных релаксантов двухфазного типа действия [Спорни Л. и др., 1989; Mills H.К., Martyn A. Y., 1988].
3.3 Клинические различия мышечных релаксантов двух- и однофазного типа действия
Мышечные релаксанты двухфазного действия:
1. Вызывают генерализованные мышечные фасцикуляции при внутривенном введении, которые можно предупредить прекураризацией тубокурарином или другим недеполяризующим миорелаксантом или уменьшить предварительным внутривенным введением лидокаина в дозе 2 мг/кг и (или) диазепама в дозе 0,3—0,4 мг/кг [Kennetzahl et al., 1980].
2. Действие этих релаксантов усиливается при назначении антихолинэстеразных препаратов, гипотермии и респираторном алкалозе (гипервентиляция).
3. Действие ослабевает при применении релаксантов однофазного типа действия, эфира, фторотана и респираторного ацидоза.
4. Одиночные и тетанические электрические импульсы вызывают снижение ответа (пессимум-увядание), затем после одиночных тетанических стимулов увеличивается амплитуда ответа (посттетаническое облегчение).
5. Продолжительность действия уменьшается внезапно по мере снижения концентрации в плазме.
Мышечные релаксанты однофазного действия:
1. Не вызывают мышечных фасцикуляции.
2. Действие их ослабляется при введении антихолинэстеразных препаратов (неостигмин, прозерин в дозе 0,03—0,05 мг/кг внутривенно), мышечных релаксантов типа дитилина (кроме случаев злокачественной миастении), адреналина, ацетилхолина, под воздействием тетанической стимуляции.
3. Нервно-мышечная блокада усиливается при повторном введении, анестезии эфиром, фторотаном, энфлюраном, гипотермии (30 °С).
4. Одиночная и тетаническая электростимуляция приводит к постепенному снижению амплитуды ответа. После залпа тетанических стимулов усиливается ответ на одиночный импульс (посттетаническое облегчение).
3.4 Краткая характеристика нервно-мышечных блокаторов, нашедших наиболее широкое применение в клинической анестезиологии
Тубокурарин-хлорид (тубарин). Действие препарата на двигательную концевую пластинку моторного нерва заключается в предупреждении абсорбции ацетилхолина холинорецепторами. Тубокурарин-хлорид быстро концентрируется в мышечных рецепюрных полях. Миоплегия начинается с мышц глаз и век, затем распространяется на мимическую и жевательную мускулатур), переходит на мышцы гортани, глотки, конечностей, живота, диафрагмы. Исчезновение миоплегии происходит в обратном порядке. После введения тубокурарин-хлорида 0,3—0,5 мг/кг восстанавливается мышечная сила спустя 15 40 мин. В клинических дозах тубокурарин-хлорид не проникает через гематоэнцефалический барьер, кумулируется.
Тубарин оказывает легкое ганглиолитическое действие, что проявляется умеренной артериальной гипотензией, усиливающейся под действием фторотана, при ганглионарном симпатическом блоке, тахикардии. Артериальная гипотензия и тахикардия усугубляются высвобождением гистамина. Описаны единичные случаи аллергического циркуляторного коллапса, ларинго- и бронхоспазма. Тубокурарин-хлорид является довольно безопасным мышечным релаксантом.
Экскреция тубокурарин-хлорида осуществляется в почках, которые выделяют 40% неизмененного препарата. Оставшаяся часть его после реабсорбции в почечных канальцах ионизируется и связывается у-глобулиновой фракцией белков плазмы.
Тубокурарин-хлорид выпускается в ампулах по 1,5 мл, в которых содержится 15 мг препарата.
Панкуроний (павулон) является бис-четвертичным аминостероидом. Гормональной активностью не обладает. Синтезирован Саважем и Чьюиттом в 1964 г. Не высвобождает гистамин. Проникает через плацентарный барьер. Гематоэнцефалический барьер для него непроницаем. Почками выводится 30%, желчью — 25% препарата; 40—45% метаболизируется в печени; 13% метаболитов имеют курареподобные свойства.
Существенного влияния на гемодинамику и миокард препарат не оказывает. Нетоксичен для паренхиматозных органов. У больных циррозом печени возможно продленное апноэ в послеоперационном периоде. Гипотермия пролонгирует действие павулона. При злокачественной гиперпирексии препарат безопасен. Ацидоз и алкалоз не влияют на продолжительность его действия. Антидотами являются антихолинэстеразные препараты (прозерин в дозе 0,03—0,05 мг/кг). При дозе павулона 0,055 мг/кг продолжительность действия 20—30 мин. Максимальная однократная доза 0,1 мг/кг.
Павулон выпускается в ампулах по 2 мл 0,2% раствора (4 мг в ампуле).
Дитилин (сукцинилхолин-хлорид, листенон и др.) белый кристаллический порошок, легко растворимый в воде. Раствор дитилина нестабилен. Препарат быстро теряет активность, особенно в щелочной и теплой воде. Не проникает через плацентарный барьер. Выводится почками. У больных с злокачественной миастенией тотальная миоплегия, вызванная введением дитилина, может быть устранена эдрофонием и прозерином. В целом препарат безопасен.
К побочным эффектам следует отнести:
1) мышечные фасцикуляции после первого внутривенного введения (легко устраняются прекураризацией);
2) мышечную боль (следствие фасцикуляции);
3) транзиторную гиперкалиемию с брадикардией и даже внезапной остановкой кровообращения, гиперкреатинфосфатемию. Явления, перечисленные в п. 1—3, связаны с прямым повреждающим эффектом суксинилхолина на клеточные мембраны,
4) развитие злокачественной гиперпирексии на введение дигилина у людей с генетическим дефектом и предрасположенностью к гипертермии;
5) повышение внутриглазного давления.
Мышечные фасцикуляции можно устроить путем прекураризации тубарином в дозе 3-5 мг.
3.5 Клиническое применение антихолинэстеразных препаратов
При использовании антихолинэстеразных препаратов надо учитывать следующее.
1. Мускариноподобное действие, проявляющееся брадикардией, можно предупредить предварительным назначением атропина в дозе 0,3—0,5 мг. Введение прозерина и атропина в одном шприце безопасно. При минимальных признаках саливации атропин должен быть введен за 1—2 мин до прозерина.
2. Неостигмин-резистентная кураризация может наблюдаться при метаболическом и респираторном ацидозе, электролитных нарушениях, относительной передозировке релаксанта.
3. Вследствие своего антагонизма с плазменной холинэстеразой прозерин пролонгирует действие дитилина.
4. Медикаментозная декураризация должна осуществляться только после восстановления элементов спонтанного дыхания (умеренная гиперкапния, нормальное Ра02).
Признаки адекватной декураризации:
1) живая реакция больного на эндотрахеальную трубку;
2) возможность по команде открыть и закрыть глаза;
3) способность напрячь жевательную мускулатуру, приподнять голову над столом;
4) реверсия нормальной мышечной активности после электрической стимуляции периферического нерва.
Признаки остаточной кураризации:
1) периодические судорожные подергивания трахеи;
2) паралич межреберной мускулатуры;
3) отсутствие реакции на эндотрахеальную трубку;
4) птоз век;
5) общее беспокойство, толчкообразные движения;
6) периодическая неадекватная реакция на электрическое раздражение периферического нерва.
Смерть больного при проведении медикаментозной декураризации может наступить в результате:
1) сердечной недостаточности;
2) холинергического эффекта прозерина в виде желудочковой фибрилляции;
3) дизритмии, вызванной атропином, особенно на фоне гиперкапнии.
3.6 Рекураризация
Рекураризация — опасное осложнение в раннем послеоперационном периоде. Чаще всего рекураризация возникает у больных, особо чувствительных даже к небольшим дозам мышечных релаксантов однофазного действия. Терапия рекураризации заключается в: 1) проведении ИВЛ кислородом для купирования гипоксемии и респираторного ацидоза; 2) стимуляции диуреза; 3) коррекции гипотермии, метаболического ацидоза, гипокалиемии, гипонатриемии и гиповолемии.
3.7 Продленное апноэ после применения мышечных релаксантов
Причины продленного апноэ после применения однофазных релаксантов:
1) метаболический ацидоз, который может быть одной из главных причин неостигмин-резистентной кураризации. Сопровождается гиповентиляцией, гипотензией и церебральной депрессией;
2) миастения и миастенический синдром;
3) снижение содержания калия, одним из проявлений которого может быть центральная депрессия мозговых центров дыхания и кровообращения. Необходимы мониторинг ЭКГ, определение дефицита калия;
4) гипонатриемия;
5) антибиотики, аминогликозиды, линкомицин, полимиксин. Продленный блок может быть связан с дефицитом магния и кальция;
6) почечная недостаточность;
7) низкая температура тела;
8) относительная передозировка релаксанта.
Причины продленного апноэ после применения релаксантов двухфазного действия:
1) атипичная плазменная холинэстераза. Патология, наследуемая по гомо-зиготному и гетерозиготному типам. Дибукаиновое число у гомозигот 25— 40 (в норме 70—80), у гетерозигот 50—60. Около 25% больных с дитилиновым апноэ имеют нормальную плазменную холинэстеразу;
2) дегидратация и электролитный дисбаланс, приводящий к развитию второй фазы блока в ранней стадии;
3) низкий уровень плазменной холинэстеразы в крови (дибукаиновое число 25) при болезнях печени, острой анемии, вторичном канцероматозе, голодании, электролитном дисбалансе, применении аминоэфиров (новокаин), амино-амидов (лидокаин), фенотиазинов (аминазин);
4) действие продуктов распада (сукцинил-монохолин).
Наиболее эффективной терапией данного состояния является трансфузия свежей донорской крови.
Продленное апноэ, вызванное мышечными релаксантами этой группы, можно купировать с помощью антихолинэстеразных препаратов (прозерин в дозе 0,003—0,05 мг/кг) и эдрофония.
Другие причины продленного апноэ:
1) центральная депрессия дыхательного центра наркотическими анальгетиками, барбитуратами, фторотаном и др.;
2) гипокапния (гипервентиляция);
3) гиперкапния — продолжительная гиповентиляция, альвеолярная гипо-вентиляция;
4) депрессия рефлекса Геринга — Брейера в результате длительной аппаратной вентиляции;
5) повреждение ЦНС в результате острого повышения внутричерепного давления;
6) метаболический ацидоз.
Терапия продленного апноэ:
1) ИВЛ с перемежающимся положительным давлением смесью N2O и О2 (2:1);
2) стимуляция нерва для определения центральной или периферической природы апноэ;
3) применение прозерина и атропина;
4) переливание свежей донорской крови;
5) переливание свежезамороженной плазмы или официнального раствора холинэстеразы; 6) переливание консервированной крови.
Список литературы
1. Латто И. П., Роузен М. Трудности при интубации трахеи. М.: Медицина, 1989.
2. Спорна Л., Рис. Н., Карпати Е. Миопаралитическая активность стероидных производных // Фармакология миорелаксантов/Под ред. Д.А. Харкевича. - М.: Медицина, 1989. С. 95 131.
3. Франсуа Ж., Кара М., Делсз Р., Пуавер М. Неотложная терапия, анестезия и реанимация: Пер. с франц. - Киев: Вища школа, 1984.
4. Frink Е.J., Pattison Н.О. Postkuor arytenoid dislocatiob followin Ipventful endotrocheal intubation and anesthesia//J. Anesthesiol.- 1980. -Vol. 70, JMb 2.- P. 358—360.
5. Kennet Z., Apfelbaum J. Muscle pain occurs after outpatient zaparoscopy drspite the substituon of vecuronium for succmylcholine//Anesthesiology. - 1989. Vol. 70, № 3.— P. 408 412.
6. Mills A.K., Martyn A.Y. Evaluation of atracurium neuromuscular blocade in pediatric // Brit. J. Anast. 1988. Vol. 60, № 4. P. 450 -456.
7. Wilson М. Е. Predicting difficult intubation//Brit. J. Anaesth. - 1988.— Vol. 61, № 2. P. 211-217.