Курсовая работа: Нарушения высших психических функций при инсульте
Содержание
Введение
Глава 1. Инсульт: общая характеристика заболевания
1.1 Исторические сведения и факты
1.2 Виды инсульта и их характеристика
1.3 Группы риска, симптомы и диагностика инсульта
Глава 2. Высшие психические функции
2.1 Происхождение высших психических функций, их строение и механизм функционирования
2.2 Условия диагностики нарушений высших психических функций
2.3 Общая характеристика нарушения высших психических функций при инсульте
2.4 Принципы восстановления высших психических функций после инсульта
Заключение
Литература
Введение
В России, как и в большинстве развитых стран мира, инсульт занимает 2–3‑е место в структуре причин общей смертности (после заболеваний сердечно‑сосудистой системы и онкологических заболеваний). Кроме того, инсульт – основная причина стойкой инвалидизации, так как более 10 % больных, перенесших его, постоянно нуждаются в посторонней помощи и уходе.
К наиболее страшным последствиям, которые вызывает инсульт, относятся расстройства высших психологических функций, а ведь они – основа сознательной социальной жизни человека. Их нарушение наносит удар не только по физическому и интеллектуальному состоянию человека, но и сказывается на его психологическом состоянии, профессиональной деятельности, взаимоотношениях с другими людьми.
В целом, инсульт, с его тяжелыми последствиями – это актуальная проблема современности. И не только для человека, перенесшего это заболевание, или людей, окружающих его, или медицины, или экономики государства. Это глобальная проблема, требующая больших усилий для поиска оптимального решения.
Целью данной работы является изучение нарушения высших психических функций, результатом которого был инсульт.
Задачи работы сфокусированы на анализе инсульта, как заболевания и в частности изучении механизма поражений, которые приводят к расстройству высших психических функций. Особое внимание было уделено подробному анализу основных видов нарушения высших психических функций и принципам их восстановления.
Для освещения темы были проанализированы соответствующие монографии А.Р. Лурия, Л.С. Выготского, Е.И. Гусева, А.Н. Коновалова, В.И. Скворцовой, Д.Р. Колинз, а также современные научные статьи из журналов неврологии и психиатрии и оригинальные исследования, проведенные в рамках исследовательских институтов (Институт неврологии, психиатрии и наркологии АМН Украины, Кафедра нервных болезней Московской медицинской академии имени И.М. Сеченова, Отделение реабилитации неврологических больных Санкт-Петербургского научно-исследовательского психоневрологического института имени В.М. Бехтерева).
Глава 1. Инсульт: общая характеристика заболевания
1.1 Исторические сведения и факты
Первым упоминанием об инсульте служат описания, сделанные Гиппократом в 460-х годах до н.э., в которых говорится о случае потери сознания в результате заболевания головного мозга. В дальнейшем Гален описал симптомы, которые начинаются с внезапной потери сознания и обозначил их термином «apoplexy», то есть удар. С тех пор термин «апоплексия» достаточно прочно и надолго входит в медицину, обозначая при этом инсульт.
Уильям Гарвей в 1628 году изучил, как движется кровь в организме, и определил функцию сердца как насосную, описав процесс циркуляции крови. Эти знания заложили основу изучения причин возникновения инсульта и роли сосудов в этом процессе.
Значительный вклад в понимание патогенеза инсульта сделал Рудольф Вирхов. Он предложил термины «тромбоз» и «эмболия». Данные термины до сих пор являются ключевыми в диагностике, лечении и профилактике инсульта. Позднее он также установил, что тромбоз артерий вызывается не воспалением, а жировым перерождением сосудистой стенки и связал его с атеросклерозом.
В настоящее время инсульт становится основной социально-медицинской проблемой неврологии. Ежегодно в мире церебральный инсульт переносят около 6 млн человек, а в России более 450 тыс., то есть каждые 1,5 минуты у кого-то из россиян развивается это заболевание. В крупных мегаполисах России количество острых инсультов составляет от 100 до 120 в сутки.
Инсульт является одной из основных причин инвалидизации населения. Инвалидами становятся 70—80% выживших после инсульта, причем примерно 20—30% из них нуждаются в постоянном постороннем уходе.
Летальность у больных с инсультами во многом зависит от условий лечения в остром периоде. Ранняя 30-дневная летальность после инсульта составляет 35%. В стационарах летальность составляет 24%, а у лечившихся дома — 43% (Виленский Б.С., 1995). В течение года умирает около 50% больных [15].
В целом инсульт занимает второе место среди причин смерти (после острых заболеваний сердца), причем она выше у мужчин, чем у женщин. Однако за последние 30 лет в экономически развитых странах наблюдается снижение смертности от инсульта. Так, в Австралии с 1967 по 1992 год она снизилась более чем на 70% как у мужчин, так и у женщин. Профилактические программы по борьбе с артериальной гипертонией, проводимые и в нашей стране, и за рубежом, дают хороший эффект, уменьшая заболеваемость инсультом на 45-50%. Следовательно, успешная борьба с этим грозным заболеванием вполне реальна [15]. Но, к сожалению, Россия пока входит в число стран с наиболее высокой смертностью от инсульта.
1.2 Виды инсультов и их характеристика
В зависимости от патоморфологических особенностей инсульта выделяют ишемический инсульт (инфаркт мозга), являющийся следствием резкого ограничения притока крови к головному мозгу, геморрагический, характеризующийся кровоизлиянием в ткань мозга, подоболочечные пространства или в желудочки, а также смешанные инсульты, при которых имеется сочетание очагов ишемии и геморрагии [7]. По данным международных многоцентровых исследований, соотношение ишемического и геморрагического инсультов составляет в среднем 4:1—5:1 (80—85 % и 15—20 %). В некоторых классификациях выделяют также и субарахноидальное кровоизлияние [15].
Кроме того, выделяют малый инсульт, при котором полное восстановление утраченных функций наступает на протяжении 21 суток, и инсульт со стойким остаточным неврологическим дефицитом [7].
Ишемический инсульт или инфаркт мозга. Чаще всего возникает у больных старше 60 лет, имеющих в анамнезе инфаркт миокарда, ревматические пороки сердца, нарушение сердечного ритма и проводимости, сахарный диабет. Большую роль в развитии ишемического инсульта играют нарушения реологических свойств крови, патология магистральных артерий. Характерно развитие заболевания в ночное время без потери сознания [15].
Ишемический инсульт чаще всего развивается при сужении или закупорке артерий, питающих клетки головного мозга. Не получая необходимые им кислород и питательные вещества, клетки мозга погибают. Ишемический инсульт подразделяют на атеротромботический, кардиоэмболический, гемодинамический, лакунарный и инсульт по типу гемореологической микроокклюзии [21].
Атеротромботический инсульт, как правило, возникает на фоне атеросклероза церебральных артерий крупного или среднего калибра. Атеросклеротическая бляшка суживает просвет сосуда и способствует тромбообразованию. Возможна артерио-артериальная эмболия. Этот тип инсульта развивается ступенеобразно, с нарастанием симптоматики на протяжении нескольких часов или суток, часто дебютирует во сне. Нередко атеротромботический инсульт предваряется транзиторными ишемическими атаками. Размеры очага ишемического повреждения варьируют [21].
Кардиоэмболический инсульт возникает при полной или частичной закупорке эмболом артерии мозга. Наиболее часто причинами инсульта являются кардиогенные эмболии при клапанных пороках сердца, возвратном ревматическом и бактериальном эндокардите, при других поражениях сердца, которые сопровождаются образованием в его полостях пристеночных тромбов. Часто эмболический инсульт развивается вследствие пароксизма мерцательной аритмии. Начало кардиоэмболического инсульта как правило внезапное, в состоянии бодрствования пациента. В дебюте заболевания наиболее выражен неврологический дефицит. Чаще инсульт локализуется в зоне кровоснабжения средней мозговой артерии, размер очага ишемического повреждения средний или большой, характерен геморрагический компонент. В анамнезе возможны тромбоэмболии других органов [21].
Гемодинамический инсульт обусловлен гемодинамическими факторами – снижением артериального давления (физиологическим, например во время сна; ортостатической, ятрогенной артериальной гипотензией, гиповолемией) или падением минутного объема сердца (вследствие ишемии миокарда, выраженной брадикардии и т. д.). Начало гемодинамического инсульта может быть внезапным или ступенеобразным, в покое или активном состоянии пациента. Размеры инфарктов различны, локализация обычно в зоне смежного кровоснабжения (корковая, перивентрикулярная и др.). Гемодинамические инсульты возникают на фоне патологии экстра- и/или интракраниальных артерий (атеросклероз, септальные стенозы артерий, аномалии сосудистой системы мозга) [21].
Лакунарный инсульт обусловлен поражением небольших перфорирующих артерий. Как правило, возникает на фоне повышенного артериального давления, постепенно, в течение нескольких часов. Лакунарные инсульты локализуются в подкорковых структурах (подкорковые ядра, внутренняя капсула, белое вещество семиовального центра, основание моста), размеры очагов не превышают 1,5 см. Общемозговые и менингеальные симптомы отсутствуют, имеются характерная очаговая симптоматика (чисто двигательный или чисто чувствительный лакунарный синдром, атактический гемипарез, дизартрия или монопарез) [21].
Инсульт по типу гемореологической микроокклюзии возникает на фоне отсутствия какого-либо сосудистого или гематологического заболевания установленной этиологии. Причиной инсульта служат выраженные гемореологические изменения, нарушения в системе гемостаза и фибринолиза. Характерна скудная неврологическая симптоматика в сочетании со значительными гемореологическими нарушениями [21].
Геморрагический инсульт. В научной литературе термины «геморрагический инсульт» и «нетравматическое внутримозговое кровоизлияние» либо употребляются как синонимы, либо к геморрагическим инсультам, наряду с внутримозговым, также относят нетравматическое субарахноидальное кровоизлияние [21].
Внутримозговое кровоизлияние – наиболее распространённый тип геморрагического инсульта, чаще всего возникающий в возрасте 45—60 лет. В анамнезе у таких больных – гипертоническая болезнь, церебральный атеросклероз или сочетание этих заболеваний, артериальная симптоматическая гипертензия, заболевание крови и др. Предвестники заболевания (чувство жара, усиление головной боли, нарушение зрения) бывают редко. Обычно инсульт развивается внезапно, в дневное время, на фоне эмоционального или физического перенапряжения.
Причиной кровоизлияния в головной мозг чаще всего является гипертоническая болезнь (80—85 % случаев). Реже кровоизлияния обусловливаются атеросклерозом, заболеваниями крови, воспалительными изменениями мозговых сосудов, интоксикацией, авитаминозами и другими причинами. Кровоизлияние в мозг может наступить путем диапедеза или в результате разрыва сосуда. В обоих случаях в основе выхода крови за пределы сосудистого русла лежат функционально-динамические ангиодистонические расстройства общей и в особенности регионарной мозговой циркуляции. Основным патогенетическим фактором кровоизлияния являются артериальная гипертензия и гипертонические кризы, при которых возникают спазмы или параличи мозговых артерий и артериол. Обменные нарушения, возникающие в очаге ишемии, способствуют дезорганизации стенок сосудов, которые в этих условиях становятся проницаемыми для плазмы и эритроцитов. Так возникает кровоизлияние путем диапедеза. Одновременное развитие спазма многих сосудистых ветвей в сочетании с проникновением крови в мозговое вещество может привести к образованию обширного очага кровоизлияния, а иногда и множественных геморрагических очагов. В основе гипертонического криза может быть резкое расширение артерий с увеличением мозгового кровотока, обусловленное срывом его саморегуляции при высоком артериальном давлении. В этих условиях артерии утрачивают способность к сужению и пассивно расширяются. Под повышенным давлением кровь заполняет не только артерии, но и капилляры и вены. При этом повышается проницаемость сосудов, что приводит к диапедезу плазмы крови и эритроцитов. В механизме возникновения диапедезной геморрагии определенное значение придается нарушению взаимосвязи между свертывающей и противосвертывающей системами крови. В патогенезе разрыва сосудов играют роль и функционально-динамические нарушения сосудистого тонуса. Паралич стенки мелких мозговых сосудов ведет к острому нарастанию проницаемости сосудистых стенок и плазморрагии [15].
Субарахноидальное кровоизлияние (кровоизлияние в субарахноидальное пространство). Наиболее часто кровоизлияние происходит в возрасте 30—60 лет. В числе факторов риска развития субарахноидального кровоизлияния называются курение, хронический алкоголизм и однократное употребление алкоголя в больших количествах, артериальная гипертензия, избыточная масса тела [15].
Может произойти спонтанно, обычно вследствие разрыва артериальной аневризмы (по разным данным, от 50 % до 85 % случаев), или в результате черепно-мозговой травмы. Также возможны кровоизлияния из-за других патологических изменений (артериовенозные мальформации, заболевания сосудов спинного мозга, кровоизлияние в опухоль). Помимо этого, в числе причин САК кокаиновая наркомания, серповидно-клеточная анемия (обычно у детей); реже – приём антикоагулянтов, нарушения свёртывающей системы крови и гипофизарный инсульт. Локализация субарахноидального кровоизлияния зависит от места разрыва сосуда. Чаще всего она возникает при разрыве сосудов артериального круга большого мозга на нижней поверхности головного мозга. Обнаруживается скопление крови на базальной поверхности ножек мозга, моста, продолговатого мозга, височных долей. Реже очаг локализуется на верхнелатеральной поверхности мозга; наиболее интенсивные кровоизлияния в этих случаях прослеживаются по ходу крупных борозд [15].
Возможны следующие варианты течения инсульта:
- благоприятное регредиентное, при котором имеется полное восстановление утраченных функций;
- регредиентное, если четкий регресс неврологического дефицита сочетается с остаточными явлениями;
- ремитирующее, характеризующееся наличием эпизодов ухудшения состояния, обусловленного как повторными расстройствами мозгового кровообращения, так и сопутствующими соматическими заболеваниями;
- прогрессирующее (прогредиентное), при котором наблюдается неуклонное нарастание симптоматики, нередко с летальным исходом [7].
1.3 Группы риска, симптомы и диагностика инсульта
Факторами риска являются различные клинические, биохимические, поведенческие и другие характеристики, указывающие на повышенную вероятность развития определенного заболевания. Все направления профилактической работы ориентированы на контроль факторов риска, их коррекцию как у конкретных людей, так и в популяции в целом [16].
Почти 3/4 лиц с инсультом – это люди в возрасте 65 лет и старше, при этом частота инсульта примерно на 20% выше у мужчин, чем у женщин. Более чем у 50% пациентов имеется артериальная гипертензия, у 25% – сахарный диабет, почти у 25% – указание в анамнезе на перенесенный в прошлом инсульт. Помимо артериальной гипертензии и сахарного диабета, факторами риска развития инсульта являются поражения магистральных сосудов головного мозга, фибрилляция предсердий, курение, гиперлипидемия, повышенный уровень фибриногена. У лиц молодого возраста среди основных факторов риска развития инсульта следует отметить церебральные эмболии, травму экстракраниальных сосудов, васкулопатии различного генеза, нарушения коагулогических свойств крови, использование оральных контрацептивных препаратов, роды, наркоманию (особенно кокаиновую зависимость), а также заболевания, связанные с ВИЧ-инфицированием [9].
Многие люди в популяции имеют одновременно несколько факторов риска, каждый из которых может быть выражен умеренно. Существуют такие шкалы, которые позволяют оценить индивидуальный риск развития инсульта (в процентах) на ближайшие 10 лет и сравнить его со среднепопуляционным риском на тот же период. Самая известная Фрамингемская шкала [16].
Говоря о симптомах этого заболевания, важно отметить, что инсульт может проявляется общемозговыми и очаговыми неврологическими симптомами.
Общемозговые симптомы инсульта бывают разные. Они могут возникать в виде нарушения сознания, оглушенности, сонливости или, наоборот, возбуждения, также может возникнуть кратковременная потеря сознания на несколько минут. Сильная головная боль может сопровождается тошнотой или рвотой. Иногда возникает головокружение. Человек может чувствовать потерю ориентировки во времени и пространстве. Возможны вегетативные симптомы: чувство жара, потливости, сердцебиение, сухость во рту [16].
На фоне общемозговых симптомов инсульта появляются очаговые симптомы поражения головного мозга. Клиническая картина определяется тем, какой участок мозга пострадал из-за повреждения кровоснабжающего его сосуда [9]. Если участок мозга обеспечивает функцию движения, то развивается слабость в руке или ноге вплоть до паралича. Утрата силы в конечностях может сопровождаться снижением в них чувствительности, нарушением речи, зрения. Подобные очаговые симптомы инсульта в основном связаны с повреждением участка мозга, кровоснабжаемым сонной артерией. Возникает слабости в мышцах (гемипарез), нарушения речи и произношения слов, характерно снижение зрения на один глаз и пульсации сонной артерии на шее на стороне поражения. Иногда появляется шаткость походки, потеря равновесия, неукротимая рвота, головокружение, особенно в случаях, когда страдают сосуды, кровоснабжающие зоны мозга, ответственные за координацию движений и чувство положения тела в пространстве. Возникает «пятнистая ишемия» мозжечка, затылочных долей и глубоких структур и ствола мозга. Наблюдаются приступы головокружения в любую сторону, когда предметы вращаются вокруг человека. На этом фоне могут быть зрительные и глазодвигательные нарушения (косоглазие, двоение, снижение полей зрения), шаткость и неустойчивость, ухудшение речи, движений и чувствительности [16].
Симптоматика заболевания, безусловно, дает представление о том, что у человека инсульт. Однако наиболее важные диагностические исследования при инсульте – это компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). КТ в большинстве случаев позволяет четко отдифференцировать «свежее» кровоизлияние в мозг от других типов инсультов, МРТ предпочтительнее для выявления участков ишемии, оценки распространённости ишемического повреждения и пенумбры (это особенно важно в первые 12—24 часа заболевания, когда методом КТ ишемический инсульт может не визуализироваться).
Также, с помощью этих исследований можно выявлять первичные и метастатические опухоли, абсцессы мозга и субдуральные гематомы. Если наблюдается ригидность затылочных мышц, но отсутствует отёк диска зрительного нерва, люмбальная пункция в большинстве случаев позволит быстро установить диагноз кровоизлияния в мозг, хотя при этом сохраняется незначительный риск возникновения синдрома «вклинения» мозга. В случаях, когда есть подозрения на эмболию, люмбальная пункция необходима, если предполагается применение антикоагулянтов. Люмбальная пункция имеет также важное значение для диагностики рассеяного склероза и, кроме того, может иметь диагностическое значение при нейровасулярном сифилисе и абсцессе мозга [16].
Таблица 1. Дифференциально-диагностическая характеристика инсультов
| Симптомы | Ишемический инфаркт мозга | Кровоизлияние в мозг | Субарахноидальное кровоизлияние |
| Предшествующие переходящие ишемические атаки | Часто | Редко | Отсутствуют |
| Начало | Более медленное | Быстрое (минуты или часы) | Внезапное (1-2 минуты) |
| Головная боль | Слабая или отсутствует | Очень сильная | Очень сильная |
| Рвота | Не типична, за исключением поражения ствола мозга | Часто | Часто |
| Гипертония | Часто | Имеется почти всегда | Не часто |
| Сознание | Может быть потеряно на непродолжительное время | Обычно длительная потеря | Может быть кратковременная потеря |
| Ригидность мышц затылка | Отсутствует | Часто | Всегда |
| Гемипарез (монопарез) | Часто, с самого начала болезни | Часто, с самого начала болезни | Редко, не с начала болезни |
| Нарушения речи (афазия, дизартрия) | Часто | Часто | Очень редко |
| Ликвор (ранний анализ) | Обычно бесцветный | Часто кровянистый | Всегда кровянистый |
| Кровоизлияние в сетчатку | Отсутствует | Редко | Может быть |
Распознать инсульт возможно на месте, не медля, для этого используются три основных приёма распознавания симптомов инсульта, так называемые «УЗП». Для этого необходимо попросить пострадавшего:
- (У) улыбнуться. При инсульте улыбка может быть кривая, уголок губ с одной стороны может быть направлен вниз, а не вверх.
- (З) заговорить. Выговорить простое предложение, например: «За окном светит солнце». При инсульте часто (но не всегда!) произношение нарушено.
- (П) поднять обе руки. Если руки поднимаются не одинаково – это может быть признаком инсульта.
Глава 2. Высшие психические функции
2.1 Происхождение высших психических функций, их строение и механизм функционирования
Высшие психические функции – это сложные, прижизненно формирующиеся системные психические процессы, социальные по своему происхождению. Это особый вид психический функций, полностью отсутствующий у животных. Сюда относятся произвольное внимание, произвольная память, логическое мышление и пр. Высшие психические функции – одно из основных понятий современной психологии, введенное Л.С. Выготским и развитое А.Р. Лурией и другими отечественными психологами [6].
Роль социальных факторов в происхождении высших психических функций. По своему происхождению эти функции являются общественно историческими, а в индивидуальном развитии ребенка формируются после его рождения и только под воздействием социальной среды: общекультурной и языковой, приобретая при этом национально специфические черты. Специальными исследованиями установлено, что среди 6 месячных детей, т.е. задолго до начала языкового развития, уже можно узнать соотечественников по характеру звуков гудения. Национальную специфику высших психических функций тоже нельзя недоучитывать в диагностической практике [7].
Иерархический принцип строения высших психических функций. Способности человека к речи и мышлению обеспечиваются в первую очередь особо развитой у него корой большого мозга. Поэтому еще сравнительно недавно в неврологии употреблялся термин «высшие корковые функции», хотя уже тогда было ясно, что активность коры большого мозга и, следовательно, функции речи и мышления невозможны без активности стволово подкорковых структур. Затем стали предпочитать термин «высшие мозговые функции». Однако как кора не функционирует без стволово подкорковых структур, так и высшие мозговые функции не существуют без низших мозговых функций. Высшие мозговые функции надстраиваются над низшими в фило– и онтогенезе, реализуясь через посредство низших психических функций в поведенческих актах. Следовательно, высшие психические функции имеют такое же иерархическое строение, как и другие функции ЦНС (чувствительные, двигательные, вегетативные и др.).
Условнорефлекторный механизм высших психических функций. Большой вклад в учение о высших психических функциях внесла отечественная физиология. В трудах И.М. Сеченова, И. П. Павлова и их последователей о высшей нервной деятельности человека освещен условнорефлекторный механизм высших психических функций. Такой механизм, формирующийся на основе врожденных безусловных рефлексов, объясняет индивидуальную вариабельность высших психических функций. Особенностью психической деятельности человека являются также способности к творчеству, открытиям, умению ориентироваться в новой ситуации, планированию и прогнозированию своих действий, приспособлению к жизни в обществе [7].
2.2 Условия диагностики нарушений высших психических функций
Личность овладевает языком и культурой на протяжении многих лет, вступая в усложняющиеся виды деятельности (эмоциональное общение со взрослыми, игра с предметами, социально ролевая игра, школьное обучение, производственно профессиональная активность, эстетическое творчество и др.), поэтому нормальная для современного взрослого человека структура высших психических функций формируется не сразу. Поэтому то, что является отклонением от нормы или патологией у взрослого человека, у ребенка часто может быть этапом развития высших психических функций. Так, у дошкольников можно наблюдать такую возрастную недостаточность пространственных ориентировок или фонематического анализа слов, которые у школьников и тем более у взрослых указывают на очаговую патологию коры мозга.
Постепенно формируясь при разных видах деятельности, эти функции образуют одну из сложнейших функциональных систем, общие закономерности которых были изложены в трудах П. К. Анохина и Н.А. Бернштейна. Психологически содержательными элементами системы высших психических функций служат различные целевые действия и адекватные условиям их выполнения операции.
Диагностируя расстройства высших психических функций, необходимо определить топику очагового поражения мозга, приведшего к той или иной патологии, применяя системный анализ патологических синдромов высших психических функций [7].
Метод системного анализа высших психических функций был введен в неврологию А.Р. Лурия. Этот метод предполагает, во-первых, отказ от идей как узкого локализационизма, так и равнозначности корковых полей. Во-вторых, системный анализ высших психических функций требует использования специальных методик: нейропсихологических и нейролингвистических [20]. Согласно современным представлениям, высшие психические функции являются функциональной системой со сложным иерархическим строением: они условнорефлекторны по своему механизму, имеют общественно историческое происхождение и развиваются у каждого индивидуума после рождения и только в социальной среде под воздействием культуры данного общества, в том числе языковой. Для клинического исследования высших психических функций необходимо применять специальные нейропсихолкнгвистические методики.
Задачи неврологической практики конца XX – начала XXI века требуют более высокой точности топической диагностики и более глубокого понимания патогенеза расстройств высших психических функций при очаговых поражениях мозга. Эти требования времени делают необходимым дальнейшее изучение структурно функциональной организации высших психических функций и разработки такой классификационной системы, в которой были бы представлены как иерархический, так и анализаторный принципы.
Если принять систему топически значимых взаимоотношений, то можно осуществлять нейропсихолингвистическую дифференциацию очаговых поражений коры левого полушария большого мозга различного функционального уровня [7].
2.3 Общая характеристика нарушений высших психических функций при инсультах
При инсульте возникают деструктивные изменеия нервной ткани, обусловленные нарушениями мозгового кровообращения. Последующая нормализация кровотока не приводит ни к восстановлению микроциркуляции в данной области, ник обратному развитию деструкции его вещества.
Как показали нейропсихологические исследования вне острого периода ишемического инсульта, оценка формы и тяжести нарушений психических функций требует подхода к анализу симптомов не столько в связи с локализацией инфаркта мозга, сколько в связи с общими условиями мозговой гемодинамики [18].
При исследовании больных (Гусев Е.И., Бурд Г.С., Коновалов А.Н., 2000г.) в 1-3 сутки развития ишемического инсульта были получены следующие данные. Нейропсихологические симптомы проявляются ярко при дисфункции как левого, так и правого полушарий мозга выраженными нейродинамическими нарушениями в виде трудностей включения больного в выполнение заданий и инертности при перемене инструкции. Одновременно с этим имеют место нарушения памяти, преимущественно проявляющиеся при воспроизведении смысловых отрывков, сочетаясь, как правило, с дефицитом понимания переносного смысла пословиц, смысла сюжетной картинки, трудностями решения арифметических задач [15]. Острое расстройство памяти при инсультах развивается, если очаг поражения кровообращения в мозгу расположен в стратегически значимой зоне головного мозга. Это могут быть лобные доли, гипокамп, талямус [9].
При левополушарных инсультах можно видеть симптомы полной афазии и системные персеверации.
Правосторонние поражения мозга в этой форме сосудистых расстройств проявляются более развернутым комплексом симптомов в виде изменений в эмоциональной сфере (повышенный фон настроения, недостаточность осознания и переживания своего заболевания), нарушений ориентировки во времени, нарушений схемы тела и ярко выраженным синдромом односторонней пространственной агнозии [18].
Анализируя современные статьи авторов, занимающихся проблемой нарушения высших психических функций при инсульте, можно отметить, что основной акцент в большинстве из них ставится на проблемы восстановления нарушенных функций, в частности описываются экспериментальные исследования новых медикаментозных препаратов, социально-психологические программы коррекции. Основное внимание уделяется восстановлению речи и двигательных функций.
При распаде высших психических функций, при болезненных процессах в первую очередь уничтожается связь символических и натуральных функций, вследствие чего происходит отщепление ряда натуральных процессов, которые начинают действовать по примитивным законам, как более или менее самостоятельные психологические структуры. Таким образом, распады высших психических функций представляют собой процесс, с качественной стороны обратный их построению.
Пожалуй, трудно представить себе более ярко общий распад высших психических функций при нарушении речевой символики, чем при афазии. Поражение речи сопровождается здесь и выпадением (или значительным нарушением) знаковых операций; однако это выпадение отнюдь не протекает как изолированный моносимптом, но влечет за собой общие и глубочайшие нарушения в деятельности всех высших психических систем [5].
Афазия – нарушение речи, характеризующееся полной или частичной утратой способности понимать чужую речь либо пользоваться словами и фразами для выражения своих мыслей, обусловленное поражением коры доминантного (левого у правшей) полушария большого мозга при отсутствии расстройств артикуляционного аппарата и слуха. Речь – самая сложная форма психической деятельности, выступающая в двух формах: как самостоятельная функция и как функция связывания всех психических процессов. Речь тесно связана с мышлением, памятью и даже восприятием. Речь регулирует поведение человека.
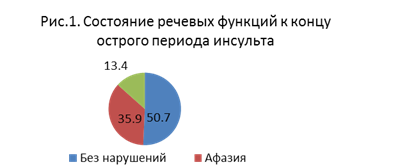
По данным Регистра инсульта НИИ неврологии РАМН, к концу острого инсульта афазия наблюдалась у 35,9%, дизартрия у 13,4% больных (рис.1)
Афазия обычно сопровождается нарушением письма (аграфия), чтения (алексия), а часто и счета (акалькулия). Основным методом реабилитации больных с речевыми нарушениями являются психолого-коррекционные занятия, проводимые или логопедом-афазиологом или, что встречается реже, нейропсихологом. Хотя наиболее интенсивное восстановление речи происходит в первые 3-6 мес., большинство исследователей считает, что оно может продолжаться до 2-3 лет. Занятия по восстановлению речи проводятся на фоне нейротрофической терапии.
Различают области доминантного полушария большого мозга, при повреждении которых возникает афазия: премоторная – задняя часть нижней лобной извилины – корковые поля 44, 45; постцентральная – нижняя часть корковых полей 1, 2, 5, 7 и частично поля 40; верхняя височная извилина – корковое поле 22; нижняя теменная долька – корковые поля 39, 40: задние отделы височной доли – корковое поле 37; префронтальная – передние отделы лобной доли – корковые поля 9, 10, 11, 46. Перечисленные поля являются вторичными полями анализаторов, а префронтальные отделы и поля 39, 40 – третичными полями, которые координируют сложную системную работу целой группы анализаторов. В отличие от первичных полей корковых анализаторов эти области непосредственно не связаны с периферическими рецепторами; наиболее развиты у них ассоциативные слои; эти зоны коры имеют многочисленные связи с окружающими их областями. Таким образом, функциональная система речи соединяет различные отделы полушарий большого мозга. Роль звеньев этой сложной функциональной системы, включающей речедвигательный и слуховой анализаторы, неодинакова, что проявляется при органическом повреждении какой либо из речевых зон. В этих случаях нарушается один из факторов (предпосылка), необходимых для нормального процесса речи. С учетом подобного фактора как основы нарушений речи и создана классификация афазии А.Р. Лурия, которую можно применять для топической диагностики и восстановительного обучения [7].
Структура речи, прежде всего, складывается из двух процессов: произнесения слов и восприятия речи. Нарушение процесса произнесения слов называется моторной, экспрессивной афазией, нарушение восприятия речи – импрессивной афазией.
Различают три формы нарушений экспрессивной речи, афферентная, эфферентная и динамическая моторная афазия.
- Афферентная моторная афазия возникает при повреждении постцентральных отделов доминантного полушария большого мозга, обеспечивающих кинестетическую основу движений артикуляторного аппарата. Кинестетические афферентации обеспечивают необходимую силу, размах и направление движений мышц, участвующих в артикуляции, а нарушение речевых кинестезии приводит к центральному дефекту – нарушению произнесения отдельных звуков. Больной затрудняется в артикуляции, особенно так называемых гоморганных звуков, сходных по месту (например, переднеязычные: «т», «д», «л», «н») либо по способу (щелевые: «ш», «з», «щ», «х») образования. Нарушаются все виды устной речи (автоматизированная, спонтанная, повторная, называние), а также письменная речь (чтение и письмо). Нередко афферентная моторная афазия сочетается с оральной апраксией.
- Эфферентная моторная афазия возникает при повреждении нижних отделов премоторной зоны, области Брока, полей 44 и 45. В отличие от афферентной моторной афазии артикуляция отдельных звуков не нарушена. Дефект касается процессов переключения с одной речевой единицы (звук, слово) на другую. Нарушается кинетика речевого процесса вследствие трудностей переключения, расстройств механизмов речи – персеверации (повторения слов и фраз). Произнося хорошо отдельные речевые звуки, больной затрудняется в произнесении серии звуков либо фразы. Продуктивная речь заменяется персеверациями и в тяжелых случаях представлена речевым эмболом.
Другой особенностью речи является так называемый телеграфный стиль: речь состоит в основном из существительных, содержит очень мало глаголов. Возможна сохранность непроизвольной, автоматизированной речи, пения. Менее грубо, чем при афферентной моторной афазии, изменена повторная речь. Так же, как при этом виде афазии, нарушаются номинативная функция речи (называние), чтение и письмо.
- Динамическая моторная афазия возникает при поражениях префронтальных отделов, области, находящейся кпереди от зоны Брока. Центральный дефект этой формы афазии – нарушение активной продуктивной речь. При этом репродуктивная речь (повторная, автоматизированная) сохранена. Больной не может активно высказать мысль, задать вопрос. При этом он хорошо артикулирует все звуки, повторяя отдельные слова и предложения, правильно отвечает на вопросы. В основе этой формы афазии лежит нарушение внутренней речи, основными функциями которой являются программирование и структурирование предложения.
Нарушения импрессивной речи проявляются двумя основными формами: сенсорной и семантической афазией.
- Сенсорная афазия возникает при повреждении области Вернике (поле 22). В основе нарушения понимания речи лежит расстройство фонематического слуха. Фонема – смыслоразличительный признак языка, к которому в русском языке относятся звонкость и глухость («б» «п», «д» «т», «с» «з»), ударность и безударность («замок» и «замок), твердость и мягкость („пыл“, „пыль“). Больной с сенсорной афазией не может повторить такие слоги, как „ба па“, „та да“, „са за“, не воспринимая разницы между коррелирующими фонемами; не может сосчитать количество звуков в слове. Не понимая речи окружающих, больной все время стремится говорить. В речи его отмечаются литеральные (замена одного звука другим) и вербальные (замена одного слова другим, близким по звучанию либо значению) парафазии, искажения слов. В крайних случаях речь больного непонятна для окружающих, так как состоит из набора искаженных слов („словесный салат“). В относительно легких случаях сенсорной афазии, помимо нарушения фонематического слуха, возникает феномен отчуждения смысла слова, который является следствием нарушения звукобуквенного анализа. Больному предлагают показать глаз, нос, ухо и, если он справляется с заданием, расширяют его до объема двух элементов (покажите нос–глаз, ухо–глаз и т.д.). В этих условиях наступает отчуждение смысла слова и больной начинает беспомощно искать нос, который при первом задании он безошибочно находил. Следствием нарушения фонематического слуха является расстройство письма, например написание таких слов, как „забор“, „собор“, „запор“. При этом имеются типичные ошибки; написание „с“ вместо „з“, „п“ вместо „б“.
- Семантическая афазия возникает при повреждении третичных полей (39, 40) левого полушария. В основе этой афазии лежит расстройство пространственного синтеза, вследствие чего больной не понимает речевых формулировок, отражающих пространственные отношения. Например, он не может правильно выполнить инструкцию: «Нарисуйте круг под квадратом», «Нарисуйте треугольник над кругом», так как не понимает отношений, выраженных с помощью предлогов. Больной не понимает также смысла сравнительных, возвратных и атрибутивных конструкций. Нарушение понимания сложных логико грамматических структур демонстрируют, давая больному инструкцию: «Покажите ручку карандашом» или «Покажите карандаш ручкой».
Амнестическая афазия проявляется нарушением способности называть предметы при сохраненной возможности их охарактеризовать; при подсказывании начального слога или буквы больной вспоминает нужное слово. Возникает при повреждении полей 37 и 40 (нижних и задних отделов теменной и височной областей). Как правило, сочетается с нарушением зрительных представлений. Больной описывает предмет, хорошо понимая его значение (на просьбу назвать ручку отвечает: «Это то, чем пишут»). В речи больного с амнестической афазией мало существительных и много глаголов (Гусев Е.И., Бурд Г.С. 1999г.).
В результате инсульта также проявляются нарушения гнозиса и праксиса. Агнозия – это отсутствие узнавания раздражений, поступающих как из окружающего мира, так и из собственного организма при условии сохранения чувствительности и сознания. Бывает агнозия зрительная, слуховая, обонятельная, вкусовая, тактильная и аутотопагнозия.
Дифференциальная диагностика агнозий [7].
- Предметная зрительная агнозия (двуполушарные, нередко обширные височно затылочные очаги поражения). Характерны трудности узнавания реалистических изображений зрительно воспринимаемых предметов, контурных, осложненных дополнительными штрихами, пятнами и наложенных друг на друга.
- Цветовая агнозия в сочетании с буквенной (левополушарные височно затылочные очаги поражения). Характерны трудности узнавания и сортировки по цветовым категориям мотков шерсти или кусочков раскрашенного картона (цветовая агнозия), а также сходных по начертанию букв: «н», «г», «п», «и», или «в», «р», «б», «ь» (буквенная агнозия).
- Зрительно пространственная агнозия (преимущественно левополушарные нижнетеменные и теменно затылочные очаги поражения). Характерны трудности в определении положения стрелок на часах, правой и левой сторон объекта, в сравнении двух фигур с определенным пространственным расположением элементов и др. При аналогичных правополушарных очагах поражения характерны фрагментарность восприятия пространственно ориентированных объектов, нарушение топографической памяти с неузнаванием знакомой улицы, комнаты, «игнорирование» левой части зрительного пространства.
- Слуховая агнозия (преимущественно очаговые поражения верхней височной извилины справа). Характерны трудности узнавания предметных звуков (шорох сминаемой бумаги, постукивание мелом по доске или ложечкой при помешивании чая в чашке, гудок паровоза и др.). При нерезкой речевой слуховой агнозии (поражение зоны Вернике) возникают трудности узнавания звуков родной речи и тем самым понимания слышимой речи с отчуждением смысла слов и трудностями повторения.
- Тактильно кинестетическая агнозия, или астереогнозия (преимущественно левополушарные теменные очаговые поражения). Характерны двусторонние трудности узнавания путем ощупывания мелких предметов (ключ, пуговица, монета).
- Агнозия на лица (правополушарные или преимущественно правополушарные нижнезатылочные очаговые поражения). Характерны трудности узнавания знакомых лиц, в том числе их фотографий.
- Аутотопагнозия (разновидность расстройства схемы тела) – нарушено узнавание собственного тела и его частей. Больной путает правую и левую стороны, утверждает, что у него много рук или ног (полимелия ), что его голова или конечности изменены по величине и форме. Возможна агнозия пальцев – невозможность отличить один палец от другого (например, II, III, IV пальцы). Могут наблюдаться неосознание и отрицание своего двигательного, зрительного и других дефектов (анозогнозия ). Расстройство схемы тела наиболее ярко проявляется при поражении теменной области коры правого полушария (поля 39, 40).
Апраксия – это нарушение целенаправленного действия при сохранности составляющих его элементарных движений. Возникает при очаговых поражениях коры полушарий большого мозга или проводящих путей мозолистого тела [7].
Основными факторами, необходимыми для осуществления праксиса, являются:
1) сохранность кинестетической (афферентной) основы движений;
2) сохранность кинетической (эфферентной) основы;
3) сохранность зрительно пространственных координат;
4) процесс программирования, контроля в организации целенаправленных движений и действий.
В реализации этих предпосылок принимают участие разные области полушарий большого мозга, и функциональная система праксиса включает много корковых зон (префронтальные, премоторные поля – поля 6, 8; постцентральные отделы, поля 39, 40). При повреждении того или иного участка функциональной системы нарушается один из факторов и возникает апраксия. На выделении подобных факторов, составляющих основу нарушений, и базируется классификация апраксий по А.Р. Лурия. Так, выделяются апраксия позы и оральная апраксия при повреждении постцентральных отделов полушарий большого мозга, динамическая апраксия при повреждении премоторных отделов мозга, пространственная апраксия и конструктивная апраксия при повреждении нижней теменной дольки (поля 39, 40) и, наконец, лобная апраксия, возникающая при повреждении полюсов лобных долей мозга.
При повреждении постцентральных отделов мозга (поля 1, 2, 3, 5 и частично 7) нарушается кинестетическая основа движений, возникают трудности в направлении дифференцированных импульсов к соответствующим мышцам – апраксия позы . Затруднено воспроизведение различных положений пальцев руки по заданному образцу. Такие же трудности больной испытывает, пытаясь, например, поместить язык между верхней губой и зубами – оральная апраксия. При поражениях левого (у правшей) полушария эти симптомы сочетаются с афферентной моторной афазией и афферентной аграфией (в письме, как и в речи больных, происходят замены близких по произношению артикулом, например «л–н»), составляя синдром нарушения высших мозговых функций, характерный для поражения постцентральных отделов мозга [7].
Каждое движение и тем более действие представляют собой цепь последовательно сменяющих друг друга двигательных актов, требующих постоянного переключения иннервации с одних мышц на другие, т.е. денервации предыдущего двигательного стереотипа. Эти иннерваторно-денерваторные механизмы обеспечиваются премоторными отделами коры.
При повреждении премоторных отделов мозга (поля 6, 8, 44) затруднено выполнение серии движений (например, кулак – ладонь – ребро). Вследствие возникающих при этом персевераций проявляется динамическая апраксия , сочетающаяся с эфферентной моторной афазией и эфферентной аграфией при поражениях левого полушария.
Движения и действия совершаются в системе пространственных координат, которые распадаются при поражениях нижней теменной дольки (поля 39, 40). В этом случае возникает пространственная апраксия , которую можно выявить с помощью двуручных проб Хеда: больной путает фронтальную и сагиттальную плоскости, правую и левую стороны, затрудняется из отдельных частей построить геометрическую фигуру – треугольник, квадрат (конструктивная апраксия). В грубых случаях пространственной апраксии больной не может самостоятельно одеться (апраксия одевания), застелить постель, зажечь спичку, показать, как забивают гвозди молотком, как погрозить пальцем, как пригласить жестом, как помахать рукой при прощании. Синдром пространственных расстройств при поражениях левого полушария включает также семантическую афазию, акалькулию, алексию и аграфию. Нарушения чтения или письма в той или иной степени сопровождают разные формы афазий, что необходимо учитывать при дифференциации афазий и дизартрии. Однако при поражении поля 39 наблюдается изолированная алексия, иногда совместно с аграфией.
Особой формой является апраксия левой руки, возникающая вследствие нарушений проводящих путей мозолистого тела, в результате чего нервный импульс, формирующий задачу движения, не доходит до нижнетеменных отделов правого полушария. Это затрудняет выполнение нужного движения левой рукой при сохранении возможности выполнять движения правой рукой [7].
Распад целенаправленных движений и действий характеризует так называемую лобную апраксию при поражении полюсов лобных долей мозга. В этом случае у больного нарушается программа действия, отсутствует необходимый контроль его результатов. Подобная апраксия сочетается с нарушением адекватных форм поведения.
Дифференциальная диагностика апраксий [7].
- Кинестетическая апраксия, или апраксия позы (нижнетеменные очаговые поражения слева). Характерны трудности при воспроизведении заданных положений рук и пальцев, особенно при экранировании рук от зрительного контроля. Одновременно нередко наблюдаются аналогичные трудности в движениях губ, щек, языка (оральная кинестетическая апраксия) и искажение звучания согласных и гласных в составе слоговых единиц (артикуляторная кинестетическая апраксия).
- Кинетическая апраксия (премоторные очаговые поражения лобной доли с вовлечением в процесс зоны Брока). Характерны двусторонние трудности воспроизведения последовательных комплексов движений рук (например, довести до конца строки ломаную линию) с замедленностью движений, остановками, персеверациями и общим напряжением мышц. Нередко одновременно наблюдаются оральная кинетическая апраксия и артикуляторная кинетическая апраксия, ведущая к замедленной, напряженной, по слогам речи пониженной разборчивости.
- Пространственная апраксия (преимущественно нижнетеменные и теменнозатылочные очаговые поражения слева). Характерны расстройства пространственно ориентированных движений и действий, например, в пробах Хеда с воспроизведением движений рук врача, стоящего напротив больного, при задании нарисовать план комнаты и т.д.
- Апраксия одевания (преимущественно теменные и теменнозатылочные очаги поражения правого полушария). Характерны трудности при надевании верхней одежды, ботинок и т.д.
Еще одним нарушением высших психических функций является нарушение памяти. Память как высшую психическую функцию можно определить как свойство центральной нервной системы усваивать из опыта информацию, сохранять ее и использовать при решении актуальных задач.
Выделяют следующие механизмы памяти: запоминание (регистрация), хранение информации (ретенция) и воспроизведение.
Запоминание представляет собой два последовательных процесса: обработка информации (кодирование) и консолидация следа. Смысловая обработка, предшествующая долговременному запоминанию информации, невозможна без обращения к семантической памяти. При этом то или иное явление вначале распознается, а затем получает пространственно-временные координаты, что является необходимым условием для запоминания его как события [11].
Воспроизведение информации, как и ее усвоение, является активным когнитивным процессом, состоящим из нескольких этапов. Во-первых, осуществляется поиск нужного следа. Появление новой информации, особенно информации близкой по своим характеристикам к предшествующей, делает отыскание нужного материала значительно более сложным. После отыскания нужного следа происходит его декодирование – процесс, аналогичный кодированию информации, но имеющий противоположное направление. Затем полученная информация сверяется с требованиями задания. Воспроизведение информации может быть активным либо иметь вид узнавания предъявляемого стимула. В последнем случае не происходит активного поиска следа и декодирования информации [17].
Амнезия – нарушение памяти, проявляющееся неспособностью воспроизводить ранее приобретённые знания, пережитые события или запомнить новую информацию. Как относительно изолированное нарушение амнезия возникает при двустороннем поражении медиального отдела височной доли (прежде всего гиппокампа). При поражении гиппокампа и прилегающих структур страдают не сами "следы" памяти, которые диффузно распределены между различными отделами коры, а процесс запоминания новой информации и воспроизведение недавних событий. В результате больной не помнит событий, происшедших после начала заболевания (антероградная амнезия). В меньшей степени страдает память на события, происшедшие до начала заболевания (ретроградная амнезия), при этом более отдалённые события вспоминаются лучше [6].
Медиальная поверхность височных долей мозга является частью лимбической системы, включенной в процессы памяти и обеспечивающей активационные компоненты работы мозга.
Поражение симметричных отделов правого полушария мозга приводит к нарушениям памяти на неречевые и музыкальные звуки, что проявляется в трудностях запоминания ритмических структур при увеличении объема содержащихся в них элементов и количества группировок, а также – в невозможности воспроизведения заданной мелодии. Вместе с тем страдают и процессы, связанные с речевой деятельностью: восприятие интонационных компонентов, определение принадлежности голоса лицу определенного пола и возраста. Нарушается возможность индивидуальной идентификации голосов [17].
Нарушения памяти при поражении медиальных отделов височной области характеризуются следующими признаками. Они имеют модально-неспецифический характер, протекают по типу антероградной амнезии (память на прошлое остается относительно интактной), сочетаются с нарушениями ориентировки во времени и месте. В значительном большинстве случаев они сходны с описанными С.С. Корсаковым и обозначаются как амнестический (или корсаковский) синдром. Больные осознают свой дефект и стремятся компенсировать его путем активного использования системы записей.
Клинико-экспериментальное исследование (Корсакова Н.К., Московичюте Л.И., 1987г.) структуры и механизмов амнестического синдрома при данной локализации показывает, что объем непосредственного запоминания у этих больных соответствует нижней границе нормы и составляет 5–6 элементов, при заучивании их число может возрасти. Кривая заучивания 10 слов имеет видимую тенденцию к подъему, хотя процесс заучивания растянут во времени и уровень достижений может колебаться. Больным доступно удержание серии из 4-5 элементов в течение пустой паузы, равной 2 минутам. Больные со временем начинают узнавать лечащего врача, запоминают перенесенные ими процедуры или обследования. Эти факты свидетельствуют о том, что процесс фиксации информации в памяти относительно сохранен. Одновременно с этим обнаруживаются отчетливые трудности воспроизведения текущих событий и экспериментального материала, которые легко объективируются при введении между запоминанием и воспроизведением интерферирующей задачи, отрицательное влияние которой зависит от ее содержания. Например, при запоминании последовательности слов после ее непосредственного воспроизведения можно задать больному несколько арифметических примеров (гетерогенная интерференция), назвать несколько слов на букву "к" (гомогенная интерференция по сходству вербального содержания заучиваемого материала и интерферирующей деятельности). Наконец, после запоминания одной серии слов предлагается запомнить аналогичную вторую серию (гомогенная интерференция, сходная с первичным запоминанием и по содержанию и по мнестической задаче). Во всех случаях после интерферирующей деятельности воспроизведение окажется дефицитарным, причем забывание будет тем более глубоким, чем более гомогенна по своему содержанию и задаче интерферирующая деятельность предшествующему запоминанию.
Интерферирующая деятельность, осуществляемая в интервале отсрочки между запоминанием и воспроизведением, оказывает тормозящее, блокирующее влияние на актуализацию только что запоминавшегося материала [17]. Клинические и экспериментальные данные позволяют говорить об основном механизме формирования амнестического синдрома при поражении медиальных отделов височных систем мозга – патологической тормозимости следов интерферирующими воздействиями, т.е. рассматривать нарушения памяти в связи с изменениями нейродинамических параметров деятельности мозга в сторону преобладания тормозных процессов (Захаров В.В., Яхно Н.Н., 2003г.).
Характерно, что при поражении этого уровня нарушения памяти выступают в "чистой" форме без привлечения в продукт воспроизведения побочных элементов. Больной либо называет несколько доступных актуализации слов, отмечая, что остальные он забыл, либо говорит, что забыл все, либо амнезирует сам факт запоминания, предшествующего интерференции. Эта особенность свидетельствует о сохранности контроля за деятельностью воспроизведения. Помимо признака модальной неспецифичности описываемые нарушения памяти характеризуются тем, что они "захватывают" различные уровни смысловой организации материала (серии элементов, фразы, рассказы), хотя смысловые конструкции запоминаются несколько лучше и могут воспроизводиться с помощью подсказок. В ряде случаев рассказ может воспроизводиться лучше, чем серии слов или фраза, особенно, если больной хорошо понял его смысл (ср. с нарушениями слухоречевой памяти) [17].
Таким образом, когнитивные нарушения являются частым исходом ишемического инсульта (ИИ). Как показывают проведенные исследования, они усиливают степень инвалидизации больных, значительно затрудняют процесс реабилитации пациентов (Яхно Н.Н., Захаров В.Н. Виленский Б.С., Семенова Г.М., 2000-2008гг.). Когнитивные расстройства возникают после всех подтипов ИИ, но особенно часто после лакунарного инсульта (Boiten J., Lodder J.,1991. Bowler J.V., 2004). Сопоставительный анализ факторов риска развития ИИ с когнитивными нарушениями показал, что последние чаще развиваются у пациентов с артериальной гипертензий, фибрилляцией предсердий и сахарным диабетом (Patel M., Coshall C., Rudd A., Wolfe C. , 2001. Sacco R.L.,1997).
2.4 Принципы восстановления высших психических функций после инсульта
Восстановление высших психических функций – раздел нейропсихологии, посвященный изучению механизмов и методов восстановления функций психических высших, нарушенных вследствие локальных поражений головного мозга.
Как уже отмечалось выше, психофизиологическая основа высших психических функций – сложные функциональные системы, включающие большое число афферентных и эфферентных звеньев. Часть звеньев функциональной системы жестко закреплена за определенными мозговыми структурами, остальные – высоко пластичны и могут заменять друг друга, что и лежит в основе механизма перестройки системы функциональной в целом. Итак, каждая из функций психических высших связана с работой не одного «мозгового центра» и не всего мозга головного как целого, а является результатом системной деятельности мозга, где различные мозговые структуры участвуют дифференцированно.
На базе представлений об общественно-исторической природе формирования высших психических функций и их системной нейропсихологической организации было выдвинуто положение о возможности восстановления пострадавших функций психических за счет перестройки систем функциональных, обеспечивающих реализацию функций психических. В работах A. P. Лурия и его учеников были раскрыты такие механизмы их восстановления:
1) перевод процесса на высший, осознанный уровень;
2) замена выпавшего звена системы функциональной новым.
Также был сформулирован ряд принципов обучения восстановительного:
1) нейропсихологическая квалификация дефекта;
2) опора на сохранные формы деятельности;
3) внешнее программирование восстанавливаемой функции [6].
В настоящее время большое значение придается использованию различных методов профилактики инсульта, а также активной терапии в первые часы от начала заболевания с целью ограничить объем пораженной ткани. Однако по завершению первых часов от начала заболевания формируется зона пораженной ткани, клиническим выражением которой является очаговый неврологический дефект, нередко весьма выраженный. В ряде случаев восстановление после перенесенного инсульта наступает спонтанно [9].
Cреди механизмов, обеспечивающих восстановление после инсульта, наиболее ранний связан с регрессом локальных повреждающих факторов (исчезновение локального отека головного мозга, резорбция образовавшихся в результате ишемии и некроза токсинов, улучшение кровотока в зоне инфаркта, восстановление функционирования частично поврежденных нейронов). Параллельно с этими процессами или несколько позже возникают компенсаторные изменения, связанные с нейропластичностью – коллатеральный спраутинг с образованием новых синаптических связей, вовлечение ранее не участвующих в осуществлении нарушенной функции структур головного мозга, а также разрешение изменений, связанных с диашизом. Под диашизом понимается трансинаптическая функциональная деактивация, возникающая на расстоянии от очага поражения вследствие непосредственного повреждения путей или нарушения модулирующего влияния различных нейротрансмиттерных систем (серотонинергической, допаминергической и др.). Следует заметить, что в ряде случаев спраутинг и коллатеральный синаптогенез являются неблагоприятными факторами, поскольку именно с этими процессами связывают формирование спастичности, нарушений памяти и возникновение эпилептических припадков [21].
Экспериментальные данные (Балунов О.А., Кушниренко Я.Н., 2000 г., Виленский Б.С., 1999 г., Измайлов И.А., 2008 г., Мищенко Т.С., Шестопалова Л.Ф., 2007 г., Суслина З. А., Верещагин Н. В., Пирадов М. А., 2000 г.) свидетельствуют о том, что на процессы пластичности можно влиять как при помощи фармакологических средств, так и используя специальные реабилитационные программы, основанные на постоянной двигательной стимуляции.
Заключение
Согласно современным представлениям, высшие психические функции являются функциональной системой со сложным иерархическим строением: они условнорефлекторны по своему механизму, имеют общественно историческое происхождение и развиваются у каждого индивидуума после рождения и только в социальной среде под воздействием культуры данного общества, в том числе языковой.
Задачи неврологической практики конца XX – начала XXI века требуют более высокой точности топической диагностики и более глубокого понимания патогенеза расстройств высших психических функций при очаговых поражениях мозга.
Согласно исследованиям, у пациентов, только что перенесших инсульт мозга, уже с первых минут в зоне инсульта снижен мозговой кровоток. Снижение на 20% приводит к нарушению функций мозга, а свыше этой цифры изменения могут оказаться необратимыми. Вслед за этим идет разрушение ВПФ.
При нарушениях высших психических функций наблюдается такая деятельность человека, которая возвращается к примитивной нераздельности сенсорной и моторной сфер: непосредственное моторное проявление импульсов с невозможностью задержать свое действие и образовать отсроченное во времени намерение, неумение трансформировать с помощью перемещения внимания раз возникший образ, полная неспособность в рассуждении и действии отвлечься от осмысленных и привычных структур; возвращение к примитивным формам отображающего подражания –вот те глубочайшие последствия, которые связаны с поражением высших символических систем.
Исследования нарушений ВПФ показывают с исключительной убедительностью, что высшие психические функции не существуют просто рядом с низшими или над ними. В действительности высшие функции настолько проникают в низшие и настолько реформируют все, даже наиболее глубокие слои поведения, что их распад, связанный с отслоением низших процессов в их элементарных формах, в корне меняет всю структуру поведения, откидывая его к наиболее примитивному, «палеопсихологическо-му» типу деятельности.
Литература
1. Балунов О.А., Кушниренко Я.Н. Динамика функционального состояния больных, перенесших инсульт // Журнал неврологии и психиатрии, № 6, 2000. стр.8-17
2. Виленский Б.С. Инсульт: профилактика, диагностика и лечение. – СПб., 1999.
3. Виленский Б.С., Семенова Г.М. Причина смерти вследствие инсульта и возможные меры для снижения летальности (клинико-патологоанатомическое исследование) // Неврол. журнал. – 2000. – Т. 5, № 4.
4. Ворлоу Ч.П., Деннис М.С., Гейн Ж. и др. Инсульт. Практическое руководство для ведения больных. — СПб.: Политехника, 1998.
5. Выготский Л.С. Собрание сочинений: В 6-ти томах. Т.6. Научное наследство/Под ред. М. Г. Ярошевского. – М.: Педагогика, 1984.
6. Головин С. Ю. Словарь практического психолога // www.koob.ru
7. Гусев Е.И., Бурд Г.С., Коновалов А.Н. Неврология и нейрохирургия. – Медицина; 2000.
8. Гусев Е.И., Скворцова В.И. Современные представления о лечении острого церебрального инсульта // Consilium Medicum, Том 2, №2, 2000.
9. Дамулин И.В. Постинсультные двигательные расстройства // Вестник неврологии и психиатрии «Нейрон», 2003.
10. Доу Линдсей. Транзиторное нарушение мозгового кровообращения и нетяжелые инсульты: главное – профилактика. // Лечащий врач // http://www.osp.ru
11. Захаров В.В., Яхно Н.Н. Нарушения памяти. – Москва: ГеотарМед, 2003.
12. Измайлов И.А. Этиология, патогенез, клиническая диагностика, дифференциальная диагностика и лечение острых нарушений мозгового кровообращения. // Русский Медицинский Журнал // http://www.rmj.ru
13. Киященко Н.К., Московичюте Л.И., Симерницкая Э.Г., Фаллер Т.О., Филиппычева Н.А. Мозг и память. – М., 1975.
14. Клацки Р. Память человека: структуры и процессы. – М: Мир., 1978.
15. Клиническая неврология с основами медико-социальной экспертизы. – СПб.: ООО "Медлайн-Медиа", 2006.
16. Коллинз Р.Д. Диагностика нервных болезней. – «Медицина», 1986.
17. Корсакова Н.К., Москвичюте Л.И. Подкорковые структуры мозга и психические процессы. – М: изд-во МГУ., 1985.
18. Корсакова Н.К., Московичюте Л.И.. Клиническая нейропсихология. – М., МГУ, 1988.
19. Лурия А.Р. Нейропсихология памяти. Т. 1. – М., 1974.
20. Лурия А.Р. Поражения мозга и мозговая локализация высших психических функций / Этапы пройденного пути: Научная автобиография. – М.: Изд-во Моск. ун-та, 1982.
21. Мищенко Т.С., Шестопалова Л.Ф., Мищенко В.Н. Когнитивные и аффективные нарушения у постинсультных больных и возможности их коррекции // Оригинальные исследования Original Researches, №2(12), 2007.
22. Суслина З. А., Верещагин Н. В., Пирадов М. А. Подтипы ишемических нарушений мозгового кровообращения: диагностика и лечение // Consilium Medicum, Том 3, № 5, 2000.
23. Урусмамбетов Ш.Н. Клинические особенности нарушения мозгового кровообращения в системе задней мозговой артерии // http://www.medlinks.ru
24. Хомская Е.Д. Нейропсихология. – М., 1987.
25. Яхно Н.Н., Захаров В.В. Нарушение памяти в неврологической практике. //Неврологический журнал. – 1997. – Т.4.
26. Яхно Н.Н., Захаров В.Н. Легкие когнитивные нарушения в пожилом возрасте // Неврологический журнал. – 2004. – № 1.
27. Boiten J., Lodder J. Lacunar infarcts // Stroke. – 1991. – V. 22, № 8.
28. Bowler J.V. Vascular cognitive impairment // Stroke. – 2004. –V. 35.
29. Patel M., Coshall C., Rudd A., Wolfe C. Natural history of cognitive impairment after stroke and factors associated with its recovery // Cerebrovasc. Dis. – 2001. –V. 1 (Suppl. 4).
30. Sacco R.L. Risk factors, outcomes, and stroke subtypes for ischemic stroke // Neurology. – 1997. – V. 49.