Курсовая работа: Определение рационального метода лечения на основе истории болезни
ОГЛАВЛЕНИЕ:
1. Паспортная часть
2. Основные жалобы больного
3. История настоящего заболевания
4. История жизни больного
5. Состояние больного в момент исследования
6. Дополнительные методы исследования
7. Полный клинический диагноз
8. ИБС
9. Постинфарктный кардиосклероз
10. Аневризма
левого желудочка
11.Сердечная недостаточность
12. Пиелонефрит
13. Принципы лечения и профилактики
14. Индивидуальный этиопатогенез
15. Определение фармакологических групп ЛП
16. Особенности выбора конкретных фармакологических групп
17. Особенности выбора конкретного препарата
18. Клинико-фармакологическая характеристика ЛП
19. Взаимодействие препаратов
20. Анализ результатов взаимодействия назначенных ЛС
21. Выбор контроля эффективности и безопасности лекарственной терапии
22. Расчет доз препаратов и основных фармакокинетических показателей
23. Анализ рациональности выбранной терапии
24. Клиническая оценка действия выбранных ЛС
25. Лист назначения
26. Рецепты и возможная замена препаратов
27. Список литературы
ПАСПОРТНАЯ ЧАСТЬ
Ф. И. О. ……………………………………………
Возраст……………………………………………..
Адрес: ………………………………………………
Место работы………………………………………
Кем направлена: участковый врач
Направительный диагноз: ИБС, кардиосклероз, хронический пиелонефрит.
Дата поступления в стационар: 6.03.07г, время: 11:30.
ОСНОВНЫЕ ЖАЛОБЫ БОЛЬНОГО
Жалобы больного при поступлении в стационар: давящие, загрудинные боли с иррадиацией под лопатку в левую руку. Сердцебиение, перебой в работе сердца, головокружение, слабость, одышка, увеличивающаяся при незначительной физической нагрузке.
Жалобы на момент курации: головную боль, повышенное артериальное давление, сердцебиение, слабость, бессонницу, боли в суставах, сухость во рту.
ИСТОРИЯ НАСТОЯЩЕГО ЗАБОЛЕВАНИЯ
Больной считает себя с 2000 года. Много лет страдала периодическими повышениями давления, 6 лет назад начались приступы стенокардии. По мере развития болезни ухудшалось переносимость физических нагрузок, появились боль при ускорении движения, при подъеме в гору, при физической нагрузке после приема пищи, при поднятии тяжестей. При прекращении усилий боль стихала. Далее у пациентки отмечалось учащение и усиление болей в области сердца, сердцебиение, связанные с физической нагрузкой и психоэмоциональным воздействием. Сама принимала таблетки «Валидола» без назначения врача.
ИСТОРИЯ ЖИЗНИ БОЛЬНОГО
В физическом и интеллектуальном развитии от своих сверстников не отставала. Вредных привычек не имеет.
Эпидимиолоргический анамнез: ВИЧ инфекциями не болела, гепатитом,
туберкулезом, болезнью Боткина - не болела. С инфекционными больными
контакта не имела. В неблагоприятные в эпидотношении районы России не
выезжала.
Аллергические реакции не выявлены.
Переливаний крови не делали.
Наследственность не отягощена.
СОСТОЯНИЕ БОЛЬНОГО В МОМЕНТ ИССЛЕДОВАНИЯ
Состояние относительно удовлетворительное
Сознание ясное
Положение активное
Телосложение нормостеническое
Питание хорошее (диета № 10)
Кожные покровы обычные
Сыпи нет
Слизистые оболочки - цианотичные губы
Лимфатические узлы не увеличены
При пальпации паравертебральных точек болезненность шейногрудного отдела позвоночника.
Щитовидная железа не увеличена
Мышечная система развита хорошо
Тонус мышц хороший
Конфигурация суставов в норме
Движения суставов сохранены
Система органов дыхания
Грудная клетка нормальная. Над и подключичные ямки выражены умерено
Дыхание равномерное, глубокое, ритмичное. Частота дыханий в 1 минуту 20 раз
Голосовое дрожание ослаблено
Перкутанно - звук легочный
Аускультативно - дыхание жесткое
Хрипы не прослушиваются
Сердечно-сосудистая система
Левая граница относительной сердечной тупости - расширены влево + 2см.
Тоны сердца приглушены, аритмичны
Сердечные шумы не выявлены
Система органов пищеварения
Язык влажный, чистый
Живот не вздут, участвует в акте дыхания
Подкожные вены живота не выявлены
Пальпатарно живот мягкий, болезненный при пальпации в правом подреберье.
Печень болезненна, увеличена, нижний край на 6 см. меньше края реберной дуги (поколачивание)
Селезенка не пальпируется
Симптомы раздражения брюшины не выявлены
Наличие жидкости в брюшной полости не выявлено
Симптом Пастернацкого положительный с обеих сторон
Мочеиспускание не затруднено
Стул оформлен, патологических примесей нет
Периферические отеки есть (стопы, голени)
ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Для уточнения диагноза и правильного подбора терапии больной были назначены лабораторные: общий анализ крови, анализ крови на коагулограмму, анализ мочи; и инструментальные: ЭКГ, рентренография грудной клетки, УЗИ.
ДАННЫЕ ЛАБОРАТОРНЫХ И ИНСТРУМЕНТАЛЬНЫХ ИССЛЕДОВАНИЙ
Анализ крови общий от 14.03.06
Эритроциты - 4,5 * 109/л Нb-143 г/л
Лейкоциты - 5,8 * 109/л
СОЭ 12мм/ч ЦП-0,96
Тромбоциты - 199 * 109/л, палочкоядерные - 1%, нейтрофилы - 9%, эозинофилы - 3%, лимфоциты - 33,7%, моноциты - 10%, сегментоядерные - 43,7%.
Цвет желтый
Мутность - следы мути
Реакция кислая
Удельный вес - 1016
Белок-0,1
Глюкоза - нет
Слизи много
Лейкоциты - 4-6 в поле зрения
Эритроциты - 1-2 в поле зрения
Цилиндры - нет
Соли оксалаты - немного
Бактерий немного
УЗИ сердца:
В легких без свежих инфильтрационных изменений, ДПАС. Справа передней латеральный синусы запаяны. В анамнезе плеврит.
ПОЛНЫЙ КЛИНИЧЕСКИЙ ДИАГНОЗ
ИБС. Постинфарктный кардиосклероз (2003г с зубцом Q). Аневризма передней стенки левого желудочка. ХСН IIА ст., П ФК. Хронический пиелонефрит, фаза латентного течения.
Ишемическая болезнь сердца.
Ишемическая болезнь сердца (греч. ischo задерживать, останавливать + haima кровь) - патология сердца, обусловленная острой или хронической рецидивирующей ишемией миокарда вследствие сужения или закупорки атеросклеротическими бляшками просвета коронарных артерий сердца либо в результате со!тутствуюших атеросклерозу тромбоза или спазма коронарных артерий. Сердце человека работает беспрерывно всю жизнь. Поэтому оно постоянно нуждается в кислороде и других необходимых для работы веществах. При физической нагрузке возрастает потребность организма в кислороде и питательных веществах и сердце вынуждено работать усиленно, в свою очередь оно тоже нуждается в усиленном кровоснабжении. Более чувствителен к кислородному голоданию только мозг человека Особенно опасно это при физической и психоэмоциональной нагрузке, когда сердце должно работать усиленно, когда в свою очередь сердечная мышца нуждается в усиленном питании и большем количестве кислорода, а доставка его ограничена. В таких условиях возникает приступ стенокардии или инфаркт миокарда.
Ишемическая (коронарная) болезнь сердца (ИБС) — хроническое заболевание, обусловленное недостаточностью кровоснабжения сердечной мышцы или, иначе говоря, её ишемий. В подавляющем большинстве (97-98%) случаев, ИБС является следствием атеросклероза артерий сердца, то есть сужения их просвета за счёт, так называемых, атеросклеротических бляшек, образующихся при атеросклерозе на внутренних стенках артерий. При этом течение заболевания может быть различным, в связи с чем, различают несколько основных клинических форм ИБС. Это — стенокардия, инфаркт миокарда и так называемый постинфарктный кардиосклероз, являющийся прямым последствием перенесенного инфаркта миокарда. Эти формы заболевания встречаются у больных как изолированно, так и в сочетаниях, в том числе и с различными их осложнениями и последствиями. К ним относятся, сердечная недостаточность, то есть снижение насосной функции сердечной мышцы, нарушения сердечного ритма или аритмии, чреватые той же сердечной недостаточностью, а порой и внезапной остановкой сердца и некоторые другие осложнения.
Кровь, приносящая кислород и питательные вещества, не проходит в нужном количестве через сосуды сердца (венечные или коронарные артерии) из-за их сужения или закупорки. В зависимости от того, насколько выражено «голодание» сердца, как долго оно происходит, и как быстро возникло, выделяют несколько форм ишемической болезни сердца.
К ишемической болезни сердца относят несколько самостоятельно рассматриваемых форм патологии, различающихся проявлениями и выраженностью последствий ишемии миокарда: стенокардию (ей противопоставляется безболевая форма ишемической болезни сердца); очаговую дистрофию, или повреждение, миокарда; инфаркт миокарда; диффузный (так называемый атеросклеротический, развившийся в исходе ишемической дистрофии при распространенном поражении коронарных артерий) и очаговый, или постинфарктный, кардиосклероз, включая аневризму сердца.
Внезапная сердечная смерть — это остановка сердца, в большинстве случаев вызванная резким уменьшением количества поставляемой к нему крови. Вернуть больного к жизни можно только немедленными реанимационными мероприятиями.
Стенокардия (грудная жаба) — при этой форме ИБС недостаточное питание сердца проявляется сильной болью за грудиной при физической нагрузке, стрессе, выходе на холод или переедании. Инфаркт миокарда — отмирание участка сердечной мышцы, вызванное ее «голоданием»;
Хроническая сердечная недостаточность. Из-за дефицита кислорода сердце перестает нормально выполнять свою функцию, что приводит к недостаточному поступлению крови во все остальные органы.
Также существует «немая» форма ИБС, когда «голодание» сердца не проявляется клиническими симптомами.
Этиология и патогенез.
Этиология и патогенез. В основе ишемической болезни сердца всегда лежит коронарная недостаточность, обусловленная атеросклерозом коронарных артерий сердца, поэтому ее нельзя отождествлять с коронарной недостаточностью, которая может быть обусловлена и иными, чем атеросклероз, заболеваниями, например коронаритом. В то же время нельзя отождествлять ишемическую болезнь сердца и с атеросклерозом коронарных артерий, так как он не всегда сопровождается развитием коронарной недостаточности с ишемией миокарда.
Развитию ишемической болезни сердца способствуют многие внутренние и внешние факторы, получившие название факторов риска. К основным, или "большим", факторам риска относятся некоторые нарушения липидного обмена, обычно характеризующиеся высоким содержанием холестерина в крови (птерхолестеринемия), артериальная гипертензия, сахарный диабет, курение, низкая физическая активность; длительное психоэмоциональное напряжение. Причиной болезни может быть:
- сужение просвета коронарных артерий;
- изменения в свертывающей и противосвертывающей системах крови;
- недостаточность кровообращения миокарда;
- физическая перегрузка сердца;
Основой патогенеза ишемии миокарда при всех формах ишемической болезни сердца является несоответствие между потребностью сердечной мышцы в кислороде и питательных веществах и поступлением их по суженным коронарным артериям. Это несоответствие тем больше, чем уже просвет коронарных артерий и чем больше работа сердца; оно возрастает во время физической нагрузки, при психоэмоциональном напряжении, на фоне которых обычно появляются симптомы обострения ишемической болезни сердца. Важным патогенетическим фактором развития ишемии миокарда при ишемической болезни сердца может быть спазм коронарных артерий сердца. Этот фактор является ведущим в возникновении коронарной недостаточности у больных с минимально выраженным атеросклерозом коронарных артерий. В тех случаях, когда склероз и обызвествление стенок артерий препятствуют изменению их просвета, обострению коронарной недостаточности может способствовать спазм окольных (коллатеральных) сосудов, принимающих участие в кровоснабжении участка миокарда, подверженного ишемии. Большое значение в патогенезе коронарной недостаточности при ишемической болезни сердца имеют нарушения функции тромбоцитов и повышение свертываемости крови, что может ухудшать микроциркуляцию в капиллярах миокарда и приводить к тромбозу артерий, которому способствуют атеросклеротические изменения их стенок и замедление кровотока в местах сужения просвета артерий. Повторяющиеся и затяжные приступы стенокардии при обострении ишемической болезни сердца нередко обусловлены развитием тромбоза. При этом постепенно прогрессирующее сужение просвета пораженной артерии тромбом ведет к увеличению продолжительности болевых приступов, усилению ишемии миокарда и развитию в нем дистрофии вплоть до некроза.
Сегодня основными причинами изменений в сосудах, приводящих к ИБС, называют пищевые факторы:
- высококалорийное питание, приводящее к развитию ожирения;
- избыточное потребление жиров, особенно животных, увеличивающих концентрацию холестерина в крови;
- недостаток в рационе растительных масел (полиненасыщенных жирных
кислот);
- избыток мучного и сладкого;
- недостаточное поступление в организм клетчатки, пектинов, содержащихся во фруктах и овощах и обладающих гипохолестеринемическим эффектом;
- дефицит антиоксидантов (витаминов А, Е, С, поступающих с пищей).
Чаще всего причиной внезапной смерти является ишемическая болезнь сердца и при вскрытии находят поражение артерий сердца.
Ишемия миокарда.
Ишемия миокарда отрицательно отражается на функциях сердца - его сократимости, автоматизме, возбудимости, проводимости. Кратковременная ишемия обычно проявляется приступом стенокардии или ее эквивалентами: преходящим нарушением ритма, одышкой, головокружением или др. При этом в миокарде не успевают возникнуть сколько-нибудь выраженные морфологические изменения. Если ишемия длится 20-30 минут развивается очаговая дистрофия миокарда. Более длительная ишемия, особенно при закрытии коронарной артерии тромбом, завершается некрозом участка сердечной мышцы, подвергшегося ишемии - инфарктом миокарда.
Ишемическая болезнь сердца, как правило возникает из-за атеросклероза сердечных (коронарных) сосудов. При этом состоянии на стенках артерий образуются так называемые бляшки, которые либо сужают просвет, либо закупоривают сосуды полностью. Также причиной недостаточного поступления крови к сердцу может быть спазм коронарных сосудов или закупорка их тромбом. Выше перечислены непосредственные причины ишемической болезни сердца.
Сначала, как правило, наступает незначительное сужение просвета коронарных сосудов, которое проявляется болями за грудиной (стенокардия). Затем в суженных сосудах могут появляться тромбы, которые нередко приводят к инфаркту миокарда.
Среди последствий инфаркта — нарушение ритма сердечных сокращений или, в худшем случае, блокада. После обширного инфаркта функции сердца не восстанавливаются в полном объеме, и возникает следующая форма ИБС — хроническая сердечная недостаточность. В развитых странах ишемическая болезнь сердца стала самой частой причиной смерти и инвалидности — на ее долю приходится около 30 процентов смертности. Она намного опережает другие заболевания в качестве причины внезапной смерти и более часто встречается у мужчин. Она намного опережает другие заболевания в качестве причины внезапной смерти и встречается у каждой третьей женщины и у половины мужчин. Такая разница обусловлена тем, что женские половые гормоны являются одним из средств защиты от атеросклеротического поражения сосудов. В связи с изменением гормонального фона при климаксе вероятность инфаркта у женщин значительно возрастает. Для того чтобы заподозрить ИБС врачу, как правило, достаточно жалоб пациента на боль за грудиной, нарушения ритма сердца, одышку. Окончательно же диагноз можно поставить с помощью рентгенологического исследования — кардиоангиографии. С помощью этой процедуры на специальном мониторе можно увидеть сосуды сердца, места их сужений или закупорки — основные причины ИБС. Во время исследования врач также может выявить дефекты клапанов сердца или нарушения в работе сердечной мышцы, вызванные ее «голоданием». Получить изображение сердца, необходимое для диагностики ИБС, можно также с помощью эхокардиографии или изотопного сканирования (сцинтиграфия миокарда). Диагноз ишемической болезни сердца также можно поставить с помощью электрокардиографии. Однако такое исследование нужно проводить либо при физической нагрузке, либо холтер-мониторинг с помощью специального датчика, который пациент носит на поясе.
Этим разнообразием проявлений заболевания и определяется тот широкий диапазон лечебных и профилактических мер, применяемых лечении ишемической болезни сердца. В периоде ремиссии ишемической болезни сердца показано санаторно-курортное лечение; в климатических условиях средней полосы России — на протяжении всего года, в условиях южных курортов — в нежаркие месяцы.
Прогноз и трудоспособность пациентов зависят от частоты обострений ишемической болезни сердца, а также от характера и стойкости нарушений функций сердца (и других органов), наступивших в результате осложнений заболевания.
Стенокардия (грудная жаба).
Приступы внезапной боли в груди вследствие острого недостатка кровоснабжения сердечной мышцы это клиническая форма ишемической болезни сердца, называемая стенокардией.
В большинстве случаев стенокардия, как и другие формы ИБС, обусловлена атеросклерозом артерий сердца. Атеросклеротические бляшки при этом сужают просвет артерий и препятствуют их рефлекторному расширению. Что в свою очередь вызывает дефицит сердечного кровоснабжения, особенно острый при физических или (и) эмоциональных перенапряжениях.
При стенокардии боль всегда отличается следующими признаками:
- носит характер приступа, т. е. имеет четко выраженное время возникновения и прекращения, затихания;
- возникает при определенных условиях, обстоятельствах;
- начинает стихать или совсем прекращается под влиянием приёма нитроглицерина.
Условия появления приступа стенокардии чаще всего - ходьба (боль при ускорении движения, при подъеме в гору, при резком встречном ветре, при ходьбе после еды или с тяжелой ношей), но также и иное физическое усилие, или (и) значительное эмоциональное напряжение. Обусловленность боли физическим усилием проявляется в том, что при его продолжении или возрастании непременно возрастает и интенсивность боли, а при прекращении усилия боль стихает или исчезает в течение нескольких минут Названные три особенности боли достаточны для постановки клинического диагноза приступа стенокардии и для отграничения его от различных болевых ощущений в области сердца и вообще в груди, не являющихся стенокардией.
Распознать стенокардию часто удается при первом же обращении больного, тогда как для отклонения этого диагноза необходимы наблюдение за течением болезни и анализ данных неоднократных расспросов и обследований больного. Следующие признаки дополняют клиническую характеристику стенокардии, но их отсутствие не исключает этот диагноз: локализация боли за грудиной (наиболее типична!), отдавать она может в область шеи, в нижнюю челюсть, и зубы, в руку, как правило, левую, в надплечье и лопатку (чаще слева);
характер боли - давящий, сжимающий, реже - жгучий (подобно изжоге) или ощущение инородного тела в груди (иногда больной может испытывать не болевое, а тягостное ощущение за грудиной и тогда он отрицает наличие собственно боли);
одновременные с приступом стенокардии повышения АД, бледность покровов, испарина, колебания частоты пульса, появление ощущения перебоев в области сердца. Все вышеперечисленное характеризует, так называемую стенокардию напряжения, то есть вариант стенокардии возникающей при нагрузках.
Тщательность врачебного расспроса определяет своевременность и правильность диагностики болезни. Следует иметь в виду, что нередко больной, испытывая типичные для стенокардии ощущения, не сообщает о них врачу как о "не относящихся к сердцу", или, напротив, фиксирует внимание на диагностически второстепенных ощущениях в области сердца.
Стенокардия покоя в отличие от стенокардии напряжения возникает вне связи с физическим усилием, чаще по ночам, но в остальном сохраняет все черты тяжелого приступа грудной жабы и нередко сопровождается ощущением нехватки воздуха, удушьем.
Следует иметь в виду, что приступ стенокардии, может быть началом развития такой грозной формы ИБС, как инфаркт миокарда. Поэтому приступ, затянувшийся на 20 - 30 мин, а также учащение или усиление приступов требует электрокардиографического обследования в ближайшие часы (сутки), а так же, врачебного наблюдения за дальнейшим развитием процесса. Чтобы обеспечить всё это, нужна непременная госпитализация пациента.
Помощь при приступе стенокардии.
Первое, что должен сделать человек во время приступа стенокардии, это принять спокойное, предпочтительно сидячее положение. Второе не менее важное это приём нитроглицерина под язык (1 таблетка или 1-2 капли 1% раствора на кусочке сахара, на таблетке валидола), повторный прием препарата при отсутствии эффекта через 2-3 мин. С целью успокоения пациента показан корвалол (валокардин) - 30 - 40 капель внутрь. Повышение артериального давления во время приступа не требует экстренных мер, так как его снижение наступает спонтанно у большинства больных при прекращении приступа.
Общие принципы поведения пациента страдающего приступами стенокардии заключаются в необходимости: избегать нагрузок (как физических, так и эмоциональных), приводящих к приступу, пользоваться нитроглицерином без опасений, принимать его "профилактически" в предвидении напряжения, чреватого приступом. Важны так же лечение сопутствующих заболеваний, особенно органов пищеварения, меры профилактики атеросклероза, сохранение и постепенное расширение пределов физической активности.
Инфаркт миокарда.
Как уже было сказано выше, при затянувшемся приступе стенокардии последний может перейти в следующую фазу болезни - инфаркт миокарда. Данная форма ИБС, обусловлена острой недостаточностью кровоснабжения сердечной мышцы, с возникновением очага некроза (омертвения ткани) в последней.
Механизм возникновения этого грозного заболевания, как правило, следующий: происходит острая закупорка просвета артерии тромбом или сужение её просвета набухшей атеросклеротической бляшкой. В первом варианте развития просвет артерии блокируется более полно, что обычно приводит к крупноочаговому некрозу сердечной мышцы, во втором же случае к так называемым мелкоочаговым инфарктам миокарда. Последняя категория инфарктов отнюдь не является "мелкой" по своему клиническому значению, по частоте осложнений и по последствиям для больного, смертность при них не ниже чем при крупноочаговых.
Началом инфаркта миокарда считают появление приступа интенсивной и продолжительной (более 30 мин, нередко многочасовой) загрудинной боли, не купирующейся повторными приемами нитроглицерина. Реже в картине приступа преобладает удушье или боль сосредотачивается в подложечной области, такие варианты развития заболевания относят к атипичным.
В остром периоде наблюдаются артериальная гипертензия (часто значительная), исчезающая после стихания боли и не требующая применения гипотензивных препаратов, учащение пульса (не всегда), повышение температуры тела (со 2-3-х суток).
Такое тяжёлое состояние как инфаркт миокарда требует безусловной и экстренной госпитализации, помощь домашними средствами в данном случае может привести к потере времени, поэтому при некупирующемся в течение 20 - 30 минут приступе стенокардии необходимо срочно вызвать «скорую помощь». В ожидании бригады впрочем, не стоит оставлять попытки помочь больному всеми способами.
Сроки перевода больного на режим амбулаторной или санаторной реабилитации, а также возвращение к работе и трудоустройство, после выписки его из стационара определяются индивидуально.
Хирургическое лечение ишемической болезни сердца: За последние 10 лет хирургия ишемической болезни сердца (ИБС) претерпела серьезные качественные и количественные изменения. На фоне значительных успехов медикаментозного лечения ИБС и ее осложнений хирургические методы не только не утратили своего значения, но стали еще шире использоваться в повседневной клинической практике.
В некоторых странах число операций прямой реваскуляризации миокарда достигает более 600 на 1 млн населения. Всемирная организация здравоохранения установила, что потребность в таких операциях с учетом частоты смертности от ИБС должна составлять не менее 400 на 1 млн населения в год.
Сегодня уже нет необходимости доказывать эффективность хирургического лечения ИБС методами прямой реваскуляризации миокарда. В настоящее время операции сопровождаются низкой смертностью (0,8-3,5 проц.), приводят к улучшению качества жизни, предотвращают возникновение инфаркта миокарда (ИМ), увеличивают продолжительность жизни у многих тяжелых больных.
Важнейшим разделом хирургии ИБС является метод эндоваскулярного (рентгенохирургического) лечения больных со стенозирующим процессом коронарных артерий.
В 1977 году Грюнтциг предложил баллонный катетер, который путем прокола общей бедренной артерии вводится в коронарное русло и при раздувании расширяет просвет суженных участков коронарных артерий. Этот метод, названный транслюминальной баллонной ангиопластикой (ТЛБА), быстро получил широкое распространение при лечении хронической ИБС, нестабильной стенокардии, острого нарушения коронарного кровообращения. Кроме того, он широко применяется при заболеваниях магистральных артерий, аорты и ее ветвей. За последние годы процедура ТЛБА дополняется введением в область расширенной артерии стента-каркаса, удерживающего просвет артерии в расширенном состоянии.
Методы эндоваскулярного лечения и хирургия
ИБС не конкурируют, а
дополняют друг друга. Число ангиопластик с использованием стента в экономически развитых странах неуклонно растет. Каждый из этих методов
имеет свои показания и противопоказания. Прогресс в разработке новых методов хирургического лечения ИБС постоянно
приводит к развитию новых направлений и технологий.
Лазерное лечение:
Лазерные методы лечения занимают одно из ведущих мест в списке самых перспективных направлений современной медицины сердца. Даже такие тяжелые недуги, как ишемическая болезнь сердца, стенокардия, гипертония, атеросклеротические поражения крупных артерий, успешно лечатся при помощи лазера. В основе лазерной терапии лежит свойство концентрированного светового луча оказывать значительное влияние на биологические структуры. Он активизирует многие процессы в организме, повышает энергетический обмен, усиливает микроциркуляцию, стимулирует окислительно-восстановительные процессы, обеспечивает увеличение синтеза нуклеиновых кислот, белков, ферментов, оказывает противовоспалительное действие, стимулирует иммунную систему. Традиционное медикаментозное лечение практически не борется с причинами болезни, а воздействует лишь на ее последствия. В то же время, применения лазера позволяет добиваться улучшений на молекулярном уровне во всех системах организма и воздействует на те мелкие нарушения, которые в комплексе становятся причиной, например, такого серьезного заболевания, как ишемическая болезнь сердца. Этот недуг, как и другие сердечно-сосудистые нарушения, эффективно лечится низко-интенсивным лазером.
Наиболее действенным методом лечения является сочетание наружного воздействия и внутреннего (внутривенного). При наружном применении лазерный луч направляется на участок тела, под которым находится больной орган. Свет проникает сквозь ткани на большую глубину и стимулирует обмен веществ в пораженных тканях. При внутривенном лечении, через тонкий светопроводник, который вводится в вену руки, лазерный луч воздействует на кровь. В результате низкоинтенсивного облучения различных кровяных телец, отвечающих за снабжение тканей кислородом и за надежную иммунную защиту, во всех "уголках" организма, куда попадает "активированная" кровь, стимулируются процессы регенерации, энергообмена и обмена веществ. Активизируются угнетенные функции саморегуляции организма, и он из состояния обреченного бездействия переходит к активной борьбе за выживание, как бы лечит себя сам. Научные исследования показали, что при медикаментозном лечении улучшение в состоянии больных наступает лишь у 55 процентов больных, в то же время, использование лазера позволяет повысить эффективность до 99 процентов. Эффективнойеть лазерной "борьбы за выживание" уже почувствовали на себе сотни пациентов-сердечников. Курс лечения рассчитан на десять сеансов, после чего наступает гарантированное улучшение. В некоторых случаях для закрепления достигнутого эффекта процедура повторяется примерно через полгода. Не менее эффективен лазер как профилактическое средство лечения сердечных заболеваний - только зарождающуюся болезнь победить намного легче, чем запущенную.
Постинфарктный кардиосклероз - ещё одна форма ИБС, он является прямым следствием перенесённого инфаркта миокарда, можно даже сказать что это его логичное завершение, так как омертвевшие участки сердечной мышцы не восстанавливаются, они замещаются рубцовой тканью. Поэтому постинфарктный кардиосклероз это поражение сердечной мышцы, а часто и клапанов сердца, вследствие развития в них рубцовой ткани в виде участков различной величины и распространенности, замещающих миокард. Кардиосклероз впрочем, может быть следствием и других заболеваний сердца, однако клиническое значение кардиосклероза другого происхождения (атеросклеротический кардиосклероз, существование которого оспаривается некоторыми клиницистами, кардиосклероз как исход дистрофии и гипертрофии миокарда, травмы сердца, других его болезней) невелико. Прямыми следствиями кардиосклероза любого происхождения могут быть такие состояния как сердечная недостаточность, или недостаточность кровообращения и нарушения ритма сердца или аритмии.
Аневризма левого желудочка
Аневризма левого желудочка (аневризма сердца) - локальное парадоксальное выбухание стенки левого желудочка (дискинезия) - позднее осложнение инфаркта миокарда. Наиболее типичная локализация аневризмы - передняя стенка левого желудочка и верхушечная область. Аневризма нижней стенки левого желудочка встречается гораздо реже. Патоморфологически аневризма представляет собой соедтштельнотканный рубец, который со временем может кальцифицироваться. В ней может располагаться плоский тромб. Почти в 80% случаев аневризму выявляют клинически по парадоксальной прекардиальной пульсации. Кроме того, выпячивание стенки левого желудочка с кальцификацией можно обнаружить рентгенологически. На ЭКГ находят признаки обширного переднего инфаркта миокарда с подъёмом сегмента ST, сохраняющиеся более 2 нед. от начала болезни ("застывшая ЭКГ"). При эхокардиографии выявляют специфические признаки: участок выбухания стенки левого желудочка с широким основанием, истончением стенки и дискинетическим расширением во время систолы.
Аневризма развивается при обширных трансмуральных ИМ, преимущественно в области верхушки и передней стенки ЛЖ. Аневризма ПЖ встречается крайне редко.
Ограниченное выпячивание некротизированной стенки желудочка во время его систолы (дискинезия) наблюдается в остром периоде заболевания практически у всех больных ИМ с зубцом Q. Это так называемая динамическая аневризма ЛЖ, которая хорошо выявляется при эхокардиографическом исследовании или вентрикулографии, являясь одним из важнейших признаков трансмурального ИМ. Со временем в этой области происходит формирование полноценного плотного рубца, локальное систолическое выпячивание стенки желудочка (дискинезия) у большинства больных исчезает, и в этой зоне остаются лишь эхокардиографические признаки локальной акинезии (отсутствия движения стенки желудочка). Только в 15-20% случаев трансмурального ИМ аневризма сохраняется.
Основными факторами, способствующими образованию истинной аневризмы ЛЖ, являются:
- обширное трансмуральное поражение ЛЖ;
- сопутствующая АГ;
- повышение внутрижелудочкового давления любого генеза;
- чрезмерная физическая активность больного в острой и подострой стадиях ИМ;
- нарушения процесса консолидации (уплотнения) рубца.
Формирование аневризмы ЛЖ может иметь ряд неблагоприятных последствий:
1. Увеличение и деформация полости ЛЖ, согласно закону Лапласа, сопровождаются ростом внутримиокардиального напряжения неповрежденных участков сердечной мышцы, увеличивая тем самым общую потребность миокарда в кислороде и способствуя возрастанию признаков коронарной недостаточности.
2. При аневризме еще больше усугубляются систолическая и диастолическая дисфункции ЛЖ, снижается сердечный выброс, возрастает КДД ЛЖ и, соответственно, давление наполнения желудочка. Это повышает риск возникновения застоя крови в малом круге кровообращения и других признаков сердечной недостаточности.
3. В большинстве случаев в области аневризмы формируется пристеночный тромб, что может приводить к развитию тромбоэмболических осложнений.
Наличие аневризмы способствует формированию повторного входа и патологической циркуляции волны возбуждения c развитием жизнеопасных желудочковых нарушений ритма (пароксизмальной ЖТ и ФЖ). В целом летальность больных траншуральным ИМ, осложненным аневризмой ЛЖ, в 4-5 раз выше, чем больных без аневризмы.
Различают острую и хроническую аневризму сердца.
Острая аневризма сердца развивается в остром
периоде инфаркта миокарда,
когда омертвевший участок миокарда размягчается и под влиянием повышенного во время систолы давления крови в левом желудочке выбухает кнаружи или (при поражении межжелудочковой
перегородки) в полость правого желудочка. В процессе рубцевания инфаркта
миокарда острая аневризма может
исчезнуть или сохраниться, превратившись в хроническую. Для острой и подострой АС характерны обширный
трансмуральный инфаркт миокарда в анамнезе, дилатация сердца, формирование
патологической прекордиальной пульсации (симптом Казем-Бека), прогрессирующая
сердечная недостаточность, плохо поддающаяся консервативной терапии; иногда
отмечаются длительная лихорадка, лейкоцитоз
и увеличение СОЭ. Аускультативно обнаруживаются ослабление I тона сердца на верхушке, акцент II тона над легочной артерией, систолический шум на
верхушке и в V точке, нередко
разнообразного тембра, иногда определяется шум трения перикарда. На ЭКГ
выявляется «застывшая» картина острого трансмурального инфаркта миокарда. При
хронической АС клинические проявления зависят от ее размеров и локализации. При
небольшой АС больные, не занимающиеся тяжелой физической работой, могут
предъявлять жалобы на перебои в работе сердца, сердцебиение. В
других случаях больных беспокоят одышка и боли в области сердца
или за грудиной. На ЭКГ выявляются нарушения ритма (желудочковая
экстрасистолия) и проводимости (блокада левой ножки пучка Гиса). Определяющим
клиническим признаком АС является патологическая прекордиальная пульсация,
наблюдающаяся примерно у 50% больных. Иногда она видна на глаз,
но чаще определяется при пальпации: причем в положении больного на левом боку
пульсация усиливается. Прослушиваемый иногда при АС систолический шум на
верхушке вариабелен
по тембру и редко бывает интенсивным.
Хроническая аневризма сердца в зависимости от обширности и глубины поражения миокарда может быть плоской (слегка выбухающей над поверхностью сердца), мешковидной и даже грибовидной. В полости аневризмы очень часто образуются тромбы, которые могут стать источником эмболии артерий большого круга кровообращения. Аневризма стенки левого желудочка сердца приводит к нарушению его сократительной функции, выраженность которого зависит от размеров аневризмы и толщины ее стенки. При аневризме межжелудочковой перегородки нарушается насосная функция и правого желудочка, полость которого частично заполняет выбухающая в нее аневризма.
Значительно реже встречаются врожденные,
инфекционные, травматические,
послеоперационные АС. По форме АС могут быть диффузными
(плоскими), мешковидными грибовидными
и в виде «аневризмы в аневризме».
Клинические проявления АС
определяются ее размерами, локализацией и
связанными с наличием аневризмы осложнениями. Острая аневризма
межжелудочковой перегородки
проявляется симптомами правожелудочковой
сердечной недостаточности
(увеличение печени, отеки, гидроторакс, асцит).
Больные с хронической аневризмой сердца могут в течение многих лет не
предъявлять никаких жалоб. Однако
нередко хроническая аневризма служит
причиной тяжелых нарушений
сердечного ритма, в т. ч. желудочковой
тахикардии Жалобы больных с аневризмой левого желудочка сердца чаще всего соответствуют
проявлениям его недостаточности: больные отмечают одышку и сердцебиение при
физической нагрузке, а при большой АС также в покое; возможны ортопноэ,
приступы сердечной астмы, которые могут сглаживаться при присоединении правожелудочковой недостаточности
сердца. В ряде случаев преобладают
жалобы, связанные с тромбоэмболиями артерий головного мозга, почек,
селезенки, конечностей и др. Осмотр
прилежащей к аневризме области грудной стенки при боковом освещении позволяет
обнаружить при острой аневризме передней стенки левого желудочка патологическую пульсацию в межреберных промежутках. При аускультации выявляется систолический шум,
нередко ритм галопа, размеры и
строение АС можно определить с помощью эхокардиографии, а также рентгенологических методов исследования
сердца, особенно при введении в
полость пораженного желудочка рентгеноконтрастных веществ.
Лечение:
Радикальное лечение аневризмы ЛЖ — хирургическое иссечение аневризматического мешка — показано в следующих случаях:
- при быстром прогрессировании сердечной недостаточности;
- при возникновении тяжелых повторных желудочковых нарушений ритма,
рефрактерных к консервативной терапии;
- при повторных тромбоэмболиях, если доказано, что источником их является пристеночный тромб, располагающийся в области аневризмы.
Лечение больных с неосложненной плоской аневризмой сердца в исходе инфаркта миокарда предполагает в основном строгое ограничение физической активности. При появлении первых признаков сердечной недостаточности (тахикардия, одышка при ходьбе) ставится вопрос о необходимости и возможности хирургического лечения АС, так как консервативными методами лечения аневризма не устраняется. Если операцию не производят, осуществляют симптоматическое лечение осложнений АС. При АС, осложненной тяжелыми аритмиями или пристеночным тромбозом, а также при аневризме межжелудочковой перегородки хирургическое лечение может быть произведено по витальным показаниям. Оно заключается в иссечении АС в пределах здорового миокарда или плотного соединительнотканного края аневризмы с последующим ушиванием; пластике межжелудочковой перегородки (см. Пороки сердца).
Прогноз при острой аневризме сердца сомнителен, т. к. ее наличие существенно повышает опасность разрыва сердца на 2-10-й день заболевания. При хронической плоской аневризме сердца, протекающей без осложнений, прогноз относительно благоприятен; он резко ухудшается с появлением первых признаков сердечной недостаточности. Неблагоприятен прогноз при мешковидной и грибовидной аневризмах, особенно часто осложняющихся внутрисердечным тромбозом, тяжелыми нарушениями ритма сердца и сердечной недостаточностью.
сердца. У больных с развившимся острым инфарктом миокарда профилактика состоит в строгом соблюдении и контролируемом расширении двигательного режима в течение 2 мес. (период формирования прочного рубца).
Хирургическое лечение:
Операцию проводят в условиях искусственного
кровообращения. Чаще всего
выполняется резекция аневризмы, реже аневризморафия или пликация АС
Операция может дополняться тромбэктомией а также
пластикой межжелудочковой перегородки при ее рубцовых изменениях или дефекте.
При сопутствующем поражении венечных артерий вне зоны АС проводят аортокоронарное шунтирование. Послеоперационная летальность составляет 5—8%. Причинами смерти
больных в отдаленном послеоперационном периоде являются прогрессирующая
сердечная недостаточность вследствие
тяжелого дооперационного поражения миокарда и повторные инфаркты миокарда как результат прогрессирования атеросклероза венечных артерий сердца. Без
хирургического лечения прогноз при хронической АС неблагоприятный.
СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Сердечная недостаточность — патологическое состояние, обусловленное неспособностью сердца обеспечивать адекватное кровоснабжение органов и тканей при нагрузке, а в более тяжелых случаях и в покое. В классификации, принятой на XII съезде терапевтов (1935 г.), СН и сосудистая недостаточность выделены как две самостоятельные формы недостаточности кровообращения. По темпам развития и течению СН подразделяют на острую и хроническую, по преимущественному значению недостаточности какого-либо из желудочков сердца — на левожелудочковую, правожелудочковую и тотальную. Иногда выделяют также предсердную СН (при стенозах атриовентрикулярных отверстий). В течении недостаточности кровообращения при хронической СН выделяют 3 стадии: I стадия (начальная) проявляется одышкой, тахикардией, утомляемостью только при физической нагрузки; II стадия характеризуется застоем в малом и (или) большом круге кровообращения и нарушениями функций органов вначале мало выраженными, в основном при нагрузке (стадия ПА), а затем устойчивыми признаками значительных нарушений гемодинамики и водно-электролитного обмена, сохраняющимися в покое (стадия ПБ); III стадия, или дистрофическая, характеризуется тяжелыми нарушениями гемодинамики, обмена веществ и функций всех органов с развитием в них необратимых морфологических изменений.
Этиология и патогенез. В основе СН могут быть:
- ослабление функции сократимости миокарда при первичном его поражении (первично-миокардиальная СН) или в связи с перегрузкой сердца объемом крови либо давлением; ограничение растяжимости камер сердца в диастолу вследствие поражения других оболочек сердца (так называемая диастолическая, или рестриктивная, СН);
- поражения клапанов или дефекты перегородок сердца, снижающие эффективность деятельности сердца как насоса даже при усиленных сокращениях его камер. Последний механизм может иметь ведущее значение в патогенезе СН при врожденных и приобретенных пороках сердца, но при нихобычно ослабляется и сократительная функция миокарда вследствие его дистрофии от гиперфункции в связи с перегрузкой камер сердца объемом крови (при клапанной недостаточности и внутрисердечных шунтах) или давлением (при клапанных стенозах). Причиной диастолической СН обычно бывают приводящие к ригидности стенок сердца фибропластический эндокардит, выпотной и слипчивый перикардит, в сочетании со снижением сократительной функции миокарда диастолическая СН характера для амилоидоза сердца, гипертрофической кардиомиопатии. Снижение сократительной функции миокарда вследствие перегрузки давлением наблюдается кроме клапанных стенозов при артериальной гипертензии в большом круге кровообращения (перегрузка левого желудочка), что характерно для развития недостаточности кровообращения в поздних стадиях гипертонической болезни и при кардиальных гипертонических кризах, гипертензивных кризах при феохромоцитоме и др., либо в малом круге (перегрузка правого желудочка) при заболеваниях, сопровождающихся формированием легочного сердца. Причиной первично-миокардиальной СН являются миокардит, кардиомиопатии, миокардиодистрофия различной этиологии, дегенеративные изменения миокарда при амилоидозе, гемохроматозе, поражения миокарда при ишемической болезни сердца. Своеобразной формой является аритмогенная СН, при которой миокард, клапаны и состояние стенок сердца могут обеспечивать нормальное кровоснабжение тканей, но насосная функция сердца снижена из-за нарушения ритма или темпа его сокращений, обусловленного либо заболеванием самого сердца, либо экстракардиальной патологией. Такое происхождение может иметь СН при выраженной брадикардии, в т. ч. обусловленной блокадой сердца, пароксизмальной тахикардии, тахисистолической форме мерцательной аритмии.
Гемодинамически СН проявляется в одних случаях преимущественно снижением массы и скорости сердечного выброса (в сравнении с должными), что приводит к уменьшению объемной скорости кровотока в тканях, в других — преимущественно застоем крови и повышением давления в венах малого (при левожелудочковой СН) или большого (при правожелудочковой СН) круга кровообращения — так называемая застойная СН, при которой не только замедляется кровоток в тканях, особенно удаленных от сердца (что проявляется акроцианозом, похолоданием конечностей), но и нарушается режим фильтрационного обмена веществ, в т. ч. электролитов и воды, между тканями и кровью в капиллярах, приводя к формированию отеков. В большинстве случаев застойная СН и снижение сердечного выброса сочетаются. Следствием снижения кровотока в органах и тканях является их гипоксия, нарушающая функции клеточных мембран и порождающая дефицит энергетического обеспечения жизнедеятельности клеток. В результате в органах и тканях развиваются процессы дистрофии и склероза; функции органов существенно нарушаются.
На начальных этапах развития СН нарушение сократимости миокарда или перегрузка одной или нескольких сердечных камер приводят к мобилизации трех главных компенсаторных механизмов, позволяющих поддерживать насосную функцию сердца: согласно закону Франка — Старлинга, увеличение растяжения саркомеров сердца (при дополнительной нагрузке объемом) приводит к повышению сократимости; происходит увеличение выброса катехоламинов адренергическими сердечными нервами и надпочечниками, что усиливает сокращения миокарда и повышает темп сердечных сокращений при одновременной активации липолиза вследствие возбуждения β-адренорецепторов развивается компенсаторная гипертрофия миокарда. Кроме того, в компенсации СН принимают участие сосудистые реакции, направленные на централизацию кровообращения при снижении сердечного выброса и на перераспределение крови в венозных депо при повышении давления в правых отделах сердца.
Происхождение одного из ранних симптомов СН — тахикардии связано с рефлекторной активацией симпатоадреналовой системы с рецепторов правого предсердия и полых вен при повышении в них давления (рефлекс Бейнбриджа) или с барорецепторов каротидного синуса, реагирующих на снижение сердечного выброса. По мере истощения компенсаторных резервов и нарастания энергетического дефицита в миокарде уменьшаются запасы норадреналина, плотность β-адренорецепторов, активность миозиновой АТФ-азы, ухудшается доставка кальция в саркоплазматический ретикулум.
Активация альдостерона, приводящая к задержке соли и жидкости, способствует увеличению давления заполнения желудочков, но при декомпенсации сердечной деятельности становится одним из патогенетических механизмов стабилизации отеков. В развитии последних при сердечной недостаточности немалое значение имеют снижение кровотока в почках и гипоксия почечных канальцев, возникновение дис- и гипопротеинемии вследствие прогрессирующей при СН дистрофии всех органов, в т. ч. печени (особенно при застойных ее изменениях и формировании так называемого кардиогенного цирроза печени). Патогенез одышки — одного из характерных проявлений СН — зависит от характера гемодинамических нарушений. В одних случаях ведущее значение имеют нарушения центральной регуляции дыхания, в других — изменения гемодинамики в малом круге кровообращения, а при значительном асците у больных с правожелудочковой СН — нарушения механики дыхания из-за повышения внутрибрюшного давления.
Клиническая картина. Острая левожелудочковая
СН проявляется сердечной астмой и отеком легких: острая
правожелудочковая СН — болью в правом подреберье, резко выраженной тахикардией,
набуханием шейных вен, похолоданием конечностей, акроцианозом.
Основными симптомами хронической СН являются зависящие от
нагрузки одышка, тахикардия, акроцианоз, а также отеки, нарушение функций
различных органов. При недостаточности
кровообращения I
стадии тахикардия и одышка появляются при повышенной, но привычной
для больного нагрузке. Больные жалуются на сердцебиение и ощущение
нехватки воздуха при ускорении ходьбы, подъемах по лестнице, переноске
небольших тяжестей; по окончании нагрузки теми сокращений сердца и дыхание
нормализуются через несколько минут. Осмотр больного, пальпация и выслушивание
органов позволяют определить признаки заболевания сердца (например, обнаружить
клапанный порок), но признаки собственно СН при обследовании больного в покое
не определяются. Объективным подтверждением ее наличия может быть
появление видимой одышки (учащенное и углубленное дыхание) и
тахикардии после выполнения больным 5—10 приседаний в среднем темпе. С переходом недостаточности кровообращения во П
стадию толерантность
больных к физической нагрузке еще
более снижается. Тахикардия и одышка
ограничивают ходьбу в нормальном или даже сниженном темпе, возникают
при нагрузке, связанной с самообслуживанием, а в последующем и в покое.
У больных с певожелудочковой СН
в этой стадии нередко появляются
одышка в горизонтальном положении
тела, исчезающая в положении сидя
или стоя — ортопноэ непродуктивный кашель (эквивалент одышки); при
нагрузке, лихорадке, подъеме АД возможно возникновение сердечной астмы и отека
легких. Больные с правожелудочковой СН в этой стадии нередко жалуются на
ощущение тяжести в эпигастральной области, утомляемость, появление пастозности
или отека стоп и голеней вначале к концу
дня с исчезновением их к утру, а затем (в стадии ПБ) — на постоянные отеки. Появлению отеков предшествует никтурия, а
по мере их нарастания стойко снижается суточный диурез. У больных с
первично-левожелудочковой (или левопредсердной) СН в стадии ИБ, как правило,
имеются и признаки правожелудочковой недостаточности, то есть СН становится
тотальной. При обследовании больных с недостаточностью кровообращения II
стадии всегда, независимо от этиологии СН, перкуторно определяется
расширение границ относительной сердечной тупости вследствие дилатации камер
сердца и в большинстве случаев обнаруживаются признаки гипертрофии
левого (усиленный 1фиподнимающий верхушечный толчок) или правого (появление
сердечного толчка, упругой пульсации под мечевидным отростком)
желудочков. У больных с левожелудочковой СН в легких выслушивается
жесткое дыхание, иногда влажные хрипы, локализация которых
может изменяться через несколько минут после изменения положения тела больного
(например, когда больной, лежащий на спине, поворачивается на правый бок); над
легочным стволом во всех случаях отмечается усиление и акцент II тона сердца. Правожелудочковая СН в этой стадии
объективно проявляется похолоданием кистей и стоп больного, наличием
акроцианоза, набухлостью шейных и периферических вен, видимыми отеками стоп и
голеней, увеличением печени, край которой при пальпации несколько утолщен и уплотнен.
При надавливании на печень больного ладонью нередко отмечают дополнительное
набухание шейных вен (гепатоюгулярный рефлюкс). V
Периферические отеки становятся видимыми после задержки в организме более 4 л внеклеточной жидкости (скрытые отеки). Отеки обычно симметричны и расположены в нижних частях тела
(голени, стопы), где венозное давление достигает наивысших
значений. У лежачих больных отеки чаще формируются в области крестца.
В III стадии недостаточности кровообращения отмечается
прогрессирование
гемодинамических нарушений и развивается склероз органов, подверженных
венозному застою. Наблюдается выраженное похудание больных, иногда
кахексия. Отеки носят генерализованный характер и распространяются на бедра, переднюю брюшную
стенку, поясницу, половые органы.
Длительно существующие отеки приводят к пигментации, покраснению и отвердению
кожи нижних конечностей. Появляются асцит и нередко гидроторакс (скопление
отечной жидкости в плевральной полости), чаще правосторонний. При значительном
асците и гидротораксе одышка приобретает инспираторный характер. Нижние границы
легких определяются на 2—3 межреберья выше, чем в норме; в нижних отделах выслушиваются влажные мелко- и среднепузырчатые
хрипы трескучего тембра на фоне
жесткого дыхания (над областью гидроторакса дыхание ослаблено); в ряде случаев
— сухие жужжащие хрипы (признак застойного бронхита). У большинства больных (за
исключением страдающих констриктивным перикардитом) выявляется кардиомегалия.
Изменения тонов сердца и наличие шумов соответствуют имеющемуся клапанному
пороку (его аускультативные признаки при выраженной СН могут ослабевать), а при отсутствии органических
изменений клапанов I тон
сердца обычно становится глухим, нередко определяется ритм
галопа, появляется систолический шум относительной
недостаточности митрального или
трикуспидального клапанов. Часто возникают аритмии сердца; у многих больных в этой стадии СН
определяется постоянная форма мерцательной аритмии. Длительная застойная СН
приводит к нарушению функции желудочно-кишечного тракта, что проявляется
снижением аппетита, тошнотой, метеоризмом. При пальпации живота возможна болезненность в эпигастральной области
(застойный гастрит), определяется
увеличенная печень с плотным краем, который обычно закруглен, но может быть
заостренным, при выраженном, так называемом кардногенном, циррозе печени, что обычно сочетается с наличием признаков
значительной портальной гипертензии.
Больные выделяют мочу малыми порциями, концентрированную, при ее лабораторном
исследовании обычно обнаруживают белок (застойная протеинурия).
Диагноз ХСН устанавливают на основании всей
совокупности ее клинических проявлений, т.к. ни один из отдельных ее симптомов
не является строго специфическим (тахикардия может быть
следствием разных болезней, одышка — легочной, отеки —
почечными и т.д.). Относительно специфичен для правожелудочковой СН акроцианоз,
но и этот поздний симптом в ряде случаев приходится дифференцировать с
особенностями проявления диффузного цианоза. В то же время каждый из основных
симптомов имеет при СН специфические черты. Так, одышка в типичных случаях
имеет характер полипноэ, не является экспираторной (как в большинстве
случаев легочной одышки) и становится инспираторной только при выраженном
асците или (и) наличии гидроторакса. При недостаточности кровообращения
II стадии сердечное происхождение одышки
подтверждается данными рентгенологического исследования легких, корни которых
становятся расширенными, мало структурными, вены расширенными, появляются линии Керли.
Ортопноэ — высокоспецифический симптом
левожелудочковой СН Отеки при СН имеют характер гипостатических: в отличие от
отека при флемотромбозе конечностей отеки при СН симметричны, носят
распространенный характер, в отличие от почечных отеков они «мягкие» (на месте
надавливания на кожу пальцем длительно сохраняется ямка) и всегда сочетаются с
системным повышением венозного давления. Для диагноза СН в ранней стадии ее
развития достаточно установить явную связь тахикардии и одышки с физической
нагрузкой, а также наличие болезни сердца, исключив легочную патологию.
Тахикардия, возникающая при нагрузке в ранней стадии СН, полностью исчезает
после нескольких минут пребывания
больного в покое (в отличие, например, от тахикардии при тиреотоксикозе). Для установления и уточнения
характера болезни сердца применяют
при необходимости специальные методы исследования его
морфологии и функции, в т.ч.
обязательно электрокардиографию и
рентгенологическое исследования, а по
показаниям также эхокардиографию,
реокардиографию, с помощью которых
можно определить, в частности,
снижение сердечного выброса, методы радионуклидной диагностики,
ангиокардиографию.
Относительно ранними признаками правожелудочковой СН являются повышение венозного давления, измеряемого в локтевой вене, а также никтурия и появление скрытых стеков. Для выявления последних используют вариант строфантиновой пробы, предложенный Б.Е. Вотчалом: больного переводят на стандартную диету и взвешивают в течение 3 дней подряд, из которых 2 последние дня больному вводят внутривенно по 0,25 мг строфантина, не применяя мочегонных средств. Проба считается положительной, если в конце ее масса тела больного уменьшается не менее чем на 1,5 кг. Вспомогательное значение для ранней диагностики С. н. имеет фазовый анализ сердечного цикла.
Хроническая сердечная недостаточность (ХСН) - это синдром, возникающий при наличии у человека систолической и (или) диастолической дисфункции, сопровождающийся хронической гиперактивацией нейрогормональных систем, и клинически проявляющийся одышкой, слабостью, сердцебиением, ограничением физической активности, патологической задержкой жидкости в организме.
Причины.
ХСН может развиться на фоне практически любого заболевания сердечнососудистой системы, однако основными тремя являются следующие наднозологические формы: ИБС, артериальные гипертензии и сердечные пороки. Первые две причины являются характерными как для России, так и для развитых стран, третья более характерна для нашей страны вследствие отсутствия полного охвата всего населения кардиохирургической помощью.
Артериальные гипертензии.
Вне зависимости от этиологии гипертензии происходит структурная перестройка миокарда, имеющая специфическое название - "гипертоническое сердце". Механизм ХСН в данном случае обусловлен развитием диастолической дисфункции ЛЖ.
Сердечные пороки.
Для России до настоящего времени характерно развитие ХСН вследствие приобретенных и некорригированньгх ревматических пороков. Несколько слов необходимо сказать о дилатационной кардиомиопатии (ДКМП) - заболевании достаточно редком, неуточненной этиологии, которое развивается в относительно молодом возрасте и быстро приводит к сердечной декомпенсации.
Этиология, патогенез и диагностика.
В настоящее время хроническая сердечная недостаточность (ХСН) является одной из главных проблем здравоохранения во многих странах мира, в том числе в России, США и экономически развитых странах Запада, так как ежегодные расходы на лечение больных очень велики, а смертность остается высокой. Точных данных о заболеваемости и распространенности ХСН в большинстве стран нет. По данным Фремингемского исследования, установлено, что заболеваемость ХСН увеличивается с возрастом, т.е. ХСН - чаще "спутник" людей пожилого и старческого возраста. ХСН ежегодно развивается у 1% лиц старше 60 лет и почти у 10% лиц старше 75 лет. Очевидно, что отчетливая тенденция к "постарению" жителей планеты в последние десятилетия вызовет еще большую распространенность ХСН, которой страдает в настоящее время 1-2 % населения в экономически развитых странах мира. Поэтому ХСН является одной из основных проблем современной геронтологии и гериатрии и имеет глобальный социально-экономический характер. ХСН чаще развивается в результате заболеваний сердечно-сосудистой системы, но может иметь первично и "внесердечную" этиологию. В большинстве экономически развитых стран мира наиболее частой причиной ХСН является ишемическая болезнь сердца в сочетании с артериальной гипертонией или без нее. На втором месте среди причин развития ХСН стоит артериальная гипертония и на третьем - приобретенные пороки сердца, чаще ревматического генеза. Другими причинами ХСН могут быть дилатационная кардиомиопатия, миокардиты, поражение миокарда вследствие хронической интоксикации алкоголем, кокаином и др., консгсриктивный перикардит, гипертрофическая и рестриктивная кардиомиопатии, инфекционный эндокардит, опухоли сердца, врожденные пороки сердца. Среди "внесердечных" причин, приводящих к появлению ХСН, необходимо отметить болезни органов дыхания с сопутствующей легочной гипертензией, тромбоэмболию легочной артерии, гипо- и гипертиреоз, диффузные болезни соединительной ткани, анемии, гемохроматоз, амилоидоз, саркоидоз, бери-бери, дефицит селена, карнитина, кардиотоксические эффекты лекарственных препаратов, лучевую терапию с вовлечением средостения, интоксикацию солями тяжелых металлов. У больных пожилого и старческого возраста нередко имеется несколько этиологических факторов, приведших к развитию ХСН (например, в случае наличия перенесенного в анамнезе инфаркта миокарда и сопутствующего хронического обструктивного бронхита и/или артериальной гипертонии). Именно больным старших возрастных групп свойственна полиморбидность, и СН в этом контингенте населения носит мультифакториальный характер. Также необходимо учитывать и возрастные изменения миокарда (гипертрофия, фиброз, формирующие "старческое сердце"), которые снижают его способность к расслаблению в диастолу, а "наслоение" заболеваний различных органов и систем (в основном сердечно-сосудистой системы) уменьшает сократительную способность миокарда. Отложение амилоида в тканях сердца лишь усугубляет этот процесс. Снижение функциональных резервов миокарда у пожилых делает их более уязвимыми к развитию СН (при наличии фоновой патологии миокарда или без нее) в различных клинических ситуациях (анемия, тяжелые инфекции, гипергидратация, наджелудочковая Ведущим звеном патогенеза ХСН в настоящее время считается активация важнейших нейрогормональных систем организма - ренин-ангиотензин-альдостероновой (РААС) и симпато-адреналовой (САС) - на фоне снижения сердечного выброса. В результате происходит образование биологически активного вещества - ангиотензина II, который является мощным вазоконстриктором, стимулирует выброс альдостерона, повышает активность САС (стимулирует выброс норадреналина). Норадреналин, в свою очередь, может активировать РААС (стимулирует синтез ренина). Также следует учитывать, что активируются и локальные гормональные системы (прежде всего РААС), которые существуют в различных органах и тканях организма. Активация тканевых РААС происходит параллельно плазменной (циркулирующей), но действие этих систем различается. Плазменная РААС активируется быстро, но оказывает кратковременные эффекты. Активность тканевых РААС сохраняется долговременно. Синтезирующийся в миокарде ангиотензин II стимулирует гипертрофию и фиброз мышечных волокон. Кроме того, он активирует локальный синтез норадреналина. Аналогичные изменения наблюдаются в гладкой мускулатуре периферических сосудов и приводят к ее гипертрофии. В конечном итоге повышение активности этих двух систем организма, вызывая мощную вазоконстрикцию, задержку натрия и воды, возрастание ЧСС, приводит к увеличению сердечного выброса, поддерживает функцию кровообращения на оптимальном уровне, сохраняет гомеостаз организма. В норме активации прессорных систем организма (РААС, САС) "противостоит" действие депрессорных систем (калликреин-кининовая система: ключевое звено брадикинин, натрийуретические пептиды, окись азота), вызывающих системную вазодилатацию, увеличение диуреза. Однако длительное снижение сердечного выброса вызывает практически постоянную активацию РААС и САС, нарушает баланс прессорных и депрессорных систем и формирует патологический процесс. "Срыв" компенсаторных реакций проявляется клиникой СН.
Тем не менее у некоторых пациентов с
выраженной дисфункцией сердечной мышцы длительно не отмечаются симптомы ХСН. Одышка как самостоятельный симптом или в
сочетании с признаками задержки
жидкости и утомляемостью - самые частые клинические признаки ХСН. Однако они не патогномоничны, так как могут
отмечаться, например, при ожирении,
гипотиреозе, почечной недостаточности. Для правильной диагностики ХСН
необходимо уточнение данных анамнеза (указание на перенесенный инфаркт
миокарда, наличие артериальной гипертензии, стенокардии, порока сердца, аритмий и т.д.) и осмотра (наличие
тахикардии, смещенного влево
верхушечного толчка, расширение границ сердца по данным перкуссии, наличие
патологического III
тона сердца, сердечных шумов, набухание шейных вен, периферические
отеки и др.), направленных прежде всего на выявление заболевания
сердца и уточнение его природы.
Подтвердить предположение о наличии ХСН и выявить возможные
причинные факторы можно только с помощью инструментально-
лабораторных методов диагностики, и в первую очередь на основании
результатов эхокардиографии. У пациентов с ХСН нередко регистрируются
изменения на ЭКГ (признаки гипертрофии левого желудочка, перенесенного
инфаркта миокарда, блокада левой ножки пучка Гиса, трепетание-мерцание
предсердий, и др.). При рентгенологическом исследовании органов грудной клетки нередко выявляются кардиомегалия, застойные явления в легких, плевральный выпот.
При острой или декомпенсированной ХСН на рентгенограммах может наблюдаться интерстициальный либо альвеолярный отек легких.
Анализы крови и мочи позволяют
исключить анемию, заболевания печени, почек и щитовидной железы.
В зависимости от выраженности клинических симптомов различают четыре функциональных класса ХСН (по классификации Нью-Йоркской ассоциации сердца - NYHA).
Диагноз:
Диагноз ставится на основании осмотра врача-кардиолога и дополнительных методов обследования, таких как электрокардиограмма в различных вариациях: эхокардиограмма, суточное мониторирование ЭКГ и тредмилл-тест. Возможно проведение катетеризации сердца (вводится тонкая трубка через вену или артерию непосредственно в сердечную мышцу, данная процедура позволяет измерить давление в сердечных камерах и выявить место закупорки сосудов).
ПИЕЛОНЕФРИТ - неспецифическое инфекционное заболевание почек, поражающее почечную паренхиму, преимущественно интерстициальную ткань, лоханку и чашечки.
Классификация заболевания: (единой классификации нет)
Выделяют:
I а) Первичный - без предшествующих нарушений со стороны почек и
мочевыводящих путей.
I б) Вторичный - на основе органических или функциональных нарушений
(обструктивный), ему предшествуют урологические заболевания. Первичный
20%, вторичный 80%.
П. Одно и двухсторонние.
III. По пути распространения инфекции: гематогенные, чаще первичные, и уриногенные, чаще вторичные.
IV. По течению: быстро прогрессирующий, рецидивирующий и латентный.
V. По клиническим формам:
V.1. Латентный.
V.2. Рецидивирующий.
V.3. Гипертонический.
V.4. Анемический.
V.5. Гематурический (связан с венозной гипертензией и нарушением целостности сосудов свода).
V.6. Тубулярный с потерей Na+ и К+.
V.7. Азотемический.
Этиология, патогенез.
Пути:
1. Гематогенный из очага инфекции
2. Уриногенный при пузырно - мочеточниковом рефлюксе, - восходящий
путь.
Обязательные компоненты:
1. Наличие инфекции.
2. Нарушение уродинамики, повышение внутрилоханочного давления.
3. Исходное поражение почек и мочевыводящих путей.
Предрасполагающие факторы
1. Пол -
чаще у женщин, в 2-3 раза, 70% женщин заболевают до 40 лет, а
мужчины - после. У женщин 3
критических периода:
а) детский возраст: девочки в этот период болеют в 6 раз чаще мальчиков:
б) начало половой жизни:
в) беременность.
2. Гормональный дисбаланс: глюкокортикоиды и гормональные контрацептивы.
3. Сахарный диабет, подагра.
4. Аномалии почек и мочевыводящих путей.
5. Лекарственные поражения по типу абактериального интрестициального нефрита (сульфаниламиды, противотуберкулезные, витамин Д в больших дозах, фенацетин, анальгетики, нефротоксические антибиотики.
Чаще всего пиелонефрит вызывается кишечной эшерихией, энтерококком, протеем, стафилококками, стрептококками. У1/3 больных острым пиелонефритом и у 2/3 больных хроническим пиелонефритом микрофлора бывает смешанной. Во время лечения микрофлора и ее чувствительность к антибиотикам меняются, что требует повторных посевов мочи для определения адекватных уроантисептиков. Необходимо помнить о роли протопластов и L-форм бактерий в возникновении рецидивов пиелонефрита. Если инфекция в почке поддерживается протопластами, то посев мочи не обнаруживает их. Развитие пиелонефрита в значительной степени зависит от общего состояния макроорганизма, снижения его иммунобиологической реактивности. Инфекция проникает в почку, лоханку и ее чашечки гематогенным или лимфогенным путем, из нижних мочевых путей по стенке мочеточника, по его просвету при наличии ретроградных рефлюксов. Важное значение в развитии пиелонефрита имеют стаз мочи, нарушения венозного и лимфатического оттока из почки. Пиелонефриту часто предшествует латентно протекающий интерстициальный нефрит. Острый пиелонефрит бывает интерстициальным, серозным или гнойным. Апостематозный нефрит и карбункул почки - возможные последующие стадии острого гнойного пиелонефрита.
Хронический пиелонефрит может быть следствием неизлеченного острого пиелонефрита (чаще) или первично-хроническим, т. е. может протекать без острых явлений с начала заболевания. У большинства больных хронический пиелонефрит возникает в детском возрасте, особенно у девочек. У 1/3 больных при обычном обследовании не удается выявить несомненных признаков пиелонефрита. Нередко лишь периоды необъяснимой лихорадки свидетельствуют об обострении болезни. В последние годы все чаще отмечаются случаи комбинированного заболевания хроническим гломерулонефритом и пиелонефритом.
Симптомы, течение.
Заболевание начинается остро, появляются высокая (до 40 °С) температура, озноб, проливной пот, боль в поясничной области; на стороне пораженной почки-напряжение передней брюшной стенки, резкая болезненность в реберно-позвоночном углу; общее недомогание, жажда, дизурия или поллакиурия. Присоединяющиеся головная боль, тошнота, рвота указывают на быстро нарастающую интоксикацию. Отмечаются нейтрофильный лейкоцитоз, анэозинофилия, пиурия с умеренной протеинурией и гематурией. Иногда при ухудшении состояния больных лейкоцитоз сменяется лейкопенией, что служит плохим прогностическим признаком. Симптом Пастернацкого, как правило, бывает положительным.
При двустороннем остром пиелонефрите часто
появляются признаки
почечной недостаточности. Острый пиелонефрит может осложняться паранефритом, некрозом почечных сосочков.
Может протекать под масками.
1. Латентная форма - 20% больных. Чаще всего жалоб нет, а если есть, то слабость, повышенная утомляемость, реже субфебрилитет. У женщин в период беременности могут быть токсикозы. Функциональное исследование ничего не выявляет, если только редко немотивированное повышение АД, легкую болезненность при поколачивании по пояснице. Диагноз лабораторно. Решающее значение имеют повторные анализы: лейкоцитурия, умеренная не более 1 - 3 г/л протеинурия + проба Нечипоренко. Клетки Штенгаймера - Мальбина сомнительно, но если их больше 40%, то характерно для пиелонефрита. Активные лейкоциты обнаруживают редко. Истинная бактериурия > 10 5 бактерий в 1 мл.
Чтобы доказать ее, 30 г преднизолона в/в и оценивают показатели (повышение лейкоцитов в 2 и более раз, могут появиться активные лейкоциты).
2. Рецидивирующая почти 80%. Чередование обострений и ремиссий. Особенности: интоксикационный синдром с повышением температуры, ознобы, которые могут быть даже при нормальной температуре, в клиническом анализе крови лейкоцитоз, повышенное СОЭ, сдвиг влево, С- реактивный белок. Боли в поясничной области, чаще 2-х сторонние, у некоторых по типу почечной колики: боль асимметрична! Дезурический и гематурический синдромы. Гематурический синдром сейчас бывает чаще, может быть микро и макрогематурия. Повышение АД. Самое неблагоприятное сочетание синдромов: гематурия + гипертензия - > через 2-4 года хроническая почечная недостаточность.
3. Гипертоническая форма: ведущий синдром - повышение АД, может быть первым и единственным, мочевой синдром не выражен и непостоянен. Провокацию делать опасно, так как может быть повышение АД.
4. Анемическая редко. Стойкая гипохромная анемия, может быть единственным признаком. Связана с нарушением продукции эритропоэтина, мочевой синдром не выражен и непостоянен.
5. Гематурическая: рецидивы макрогематурии.
6. Тубулярная: неконтролируемые потери с мочой Na + и К + (соль -теряющая почка). Ацидоз. Гиповолемия, гипотензия, снижение клубочковой фильтрации, может быть ОПН.
7. Азотемическая: проявляется впервые уже ХПН.
ПРИНЦИПЫ ЛЕЧЕНИЯ И ПРОФИЛАКТИКИ
Лечение ИБС.
Чаще всего ишемическую болезнь сердца лечат медикаментозно. Есть препараты, которые расширяют сосуды сердца, другие лекарства уменьшают нагрузку на него, сниа) Первичный - без предшествующих нарушений со стороны почек и
мочевыводящих путей.
I б) Вторичный - на основе органических или функциональных нарушений
(обструктивный), ему предшествуют урологические заболевания. Первичный
20%, вторичный 80%.
П. Одно и двухсторонние.
III. По пути распространения инфекции: гематогенные, чаще первичные, и уриногенные, чаще вторичные.
IV. По течению: быстро прогрессирующий, рецидивирующий и латентный.
V. По клиническим формам:
V.1. Латентный.
V.2. Рецидивирующий.
V.3. Гипертонический.
V.4. Анемический.
V.5. Гематурический (связан с венозной гипертензией и нарушением целостности сосудов свода).
V.6. Тубулярный с потерей Na+ и К+.
V.7. Азотемический.
Этиология, патогенез.
Пути:
1. Гематогенный из очага инфекции
2. Уриногенный при пузырно - мочеточниковом рефлюксе, - восходящий
путь.
Обязательные компоненты:
1. Наличие инфекции.
2. Нарушение уродинамики, повышение внутрилоханочного давления.
3. Исходное поражение почек и мочевыводящих путей.
Предрасполагающие факторы
1. Пол -
чаще у женщин, в 2-3 раза, 70% женщин заболевают до 40 лет, а
мужчины - после. У женщин 3
критических периода:
а) детский возраст: девочки в этот период болеют в 6 раз чаще мальчиков:
б) начало половой жизни:
в) беременность.
2. Гормональный дисбаланс: глюкокортикоиды и гормональные контрацептивы.
3. Сахарный диабет, подагра.
4. Аномалии почек и мочевыводящих путей.
5. Лекарственные поражения по типу абактериального интрестициального нефрита (сульфаниламиды, противотуберкулезные, витамин Д в больших дозах, фенацетин, анальгетики, нефротоксические антибиотики.
Чаще всего пиелонефрит вызывается кишечной эшерихией, энтерококком, протеем, стафилококками, стрептококками. У1/3 больных острым пиелонефритом и у 2/3 больных хроническим пиелонефритом микрофлора бывает смешанной. Во время лечения микрофлора и ее чувствительность к антибиотикам меняются, что требует повторных посевов мочи для определения адекватных уроантисептиков. Необходимо помнить о роли протопластов и L-форм бактерий в возникновении рецидивов пиелонефрита. Если инфекция в почке поддерживается протопластами, то посев мочи не обнаруживает их. Развитие пиелонефрита в значительной степени зависит от общего состояния макроорганизма, снижения его иммунобиологической реактивности. Инфекция проникает в почку, лоханку и ее чашечки гематогенным или лимфогенным путем, из нижних мочевых путей по стенке мочеточника, по его просвету при наличии ретроградных рефлюксов. Важное значение в развитии пиелонефрита имеют стаз мочи, нарушения венозного и лимфатического оттока из почки. Пиелонефриту часто предшествует латентно протекающий интерстициальный нефрит. Острый пиелонефрит бывает интерстициальным, серозным или гнойным. Апостематозный нефрит и карбункул почки - возможные последующие стадии острого гнойного пиелонефрита.
Хронический пиелонефрит может быть следствием неизлеченного острого пиелонефрита (чаще) или первично-хроническим, т. е. может протекать без острых явлений с начала заболевания. У большинства больных хронический пиелонефрит возникает в детском возрасте, особенно у девочек. У 1/3 больных при обычном обследовании не удается выявить несомненных признаков пиелонефрита. Нередко лишь периоды необъяснимой лихорадки свидетельствуют об обострении болезни. В последние годы все чаще отмечаются случаи комбинированного заболевания хроническим гломерулонефритом и пиелонефритом.
Симптомы, течение.
Заболевание начинается остро, появляются высокая (до 40 °С) температура, озноб, проливной пот, боль в поясничной области; на стороне пораженной почки-напряжение передней брюшной стенки, резкая болезненность в реберно-позвоночном углу; общее недомогание, жажда, дизурия или поллакиурия. Присоединяющиеся головная боль, тошнота, рвота указывают на быстро нарастающую интоксикацию. Отмечаются нейтрофильный лейкоцитоз, анэозинофилия, пиурия с умеренной протеинурией и гематурией. Иногда при ухудшении состояния больных лейкоцитоз сменяется лейкопенией, что служит плохим прогностическим признаком. Симптом Пастернацкого, как правило, бывает положительным.
При двустороннем остром пиелонефрите часто
появляются признаки
почечной недостаточности. Острый пиелонефрит может осложняться паранефритом, некрозом почечных сосочков.
Может протекать под масками.
1. Латентная форма - 20% больных. Чаще всего жалоб нет, а если есть, то слабость, повышенная утомляемость, реже субфебрилитет. У женщин в период беременности могут быть токсикозы. Функциональное исследование ничего не выявляет, если только редко немотивированное повышение АД, легкую болезненность при поколачивании по пояснице. Диагноз лабораторно. Решающее значение имеют повторные анализы: лейкоцитурия, умеренная не более 1 - 3 г/л протеинурия + проба Нечипоренко. Клетки Штенгаймера - Мальбина сомнительно, но если их больше 40%, то характерно для пиелонефрита. Активные лейкоциты обнаруживают редко. Истинная бактериурия > 10 5 бактерий в 1 мл.
Чтобы доказать ее, 30 г преднизолона в/в и оценивают показатели (повышение лейкоцитов в 2 и более раз, могут появиться активные лейкоциты).
2. Рецидивирующая почти 80%. Чередование обострений и ремиссий. Особенности: интоксикационный синдром с повышением температуры, ознобы, которые могут быть даже при нормальной температуре, в клиническом анализе крови лейкоцитоз, повышенное СОЭ, сдвиг влево, С- реактивный белок. Боли в поясничной области, чаще 2-х сторонние, у некоторых по типу почечной колики: боль асимметрична! Дезурический и гематурический синдромы. Гематурический синдром сейчас бывает чаще, может быть микро и макрогематурия. Повышение АД. Самое неблагоприятное сочетание синдромов: гематурия + гипертензия - > через 2-4 года хроническая почечная недостаточность.
3. Гипертоническая форма: ведущий синдром - повышение АД, может быть первым и единственным, мочевой синдром не выражен и непостоянен. Провокацию делать опасно, так как может быть повышение АД.
4. Анемическая редко. Стойкая гипохромная анемия, может быть единственным признаком. Связана с нарушением продукции эритропоэтина, мочевой синдром не выражен и непостоянен.
5. Гематурическая: рецидивы макрогематурии.
6. Тубулярная: неконтролируемые потери с мочой Na + и К + (соль -теряющая почка). Ацидоз. Гиповолемия, гипотензия, снижение клубочковой фильтрации, может быть ОПН.
7. Азотемическая: проявляется впервые уже ХПН.
ПРИНЦИПЫ ЛЕЧЕНИЯ И ПРОФИЛАКТИКИ
Лечение ИБС.
Чаще всего ишемическую болезнь сердца лечат медикаментозно. Есть препараты, которые расширяют сосуды сердца, другие лекарства уменьшают нагрузку на него, снижая кровяное давление и уравнивая сердечный ритм.
Есть также препараты, которые борются с основной причиной ИБС — снижают уровень холестерина в крови. Расширить суженные артерии можно и при помощи несложной операции — метода коронарной ангиопластики. Такое лечение больше распространено на Западе — российские врачи предпочитают терапевтические методы. В серьезных случаях кардиохирурги прибегают к операции шунтирования, при которой закупоренные сердечные сосуды заменяются на хорошо проходимые «новые» — как правило «сделанные» из вен конечностей.
Ортомолекулярная терапия.
В случае ишемической болезни сердца требуются:
- улучшение микроциркуляции в миокарде,
- поддержка сосудорасширяющих факторов,
- повышение эффективности энергетических процессов в миокарде.
Схема ортомолекулярной терапии:
Лицам, страдающим ишемической болезнью сердца, необходимы витамины, минералы, аминокислоты, полиненасыщенные жирные кислоты, ферменты, органотерапия, лекарственные растения и ортомолекулярные комплексы.
Витамины при ИБС: Тиамина бромид, Пантотеновая кислота, Витамины группы В, Натуральный β-каротин, Витамин Е, Коэнзим Q10;
Минералы: Мg, Se и др.
Аминокислоты: Аргинин, L-карнитин, N-ацетилцистеин (активированная форма цистеина)
Полиненасыщенные жирные кислоты: ГШЖК Омега-3
Ферменты: Бромелаин
Лекарственные растения: Боярышник, Чеснок
Ортомолекулярные комплексы:
Для сердечно-сосудистой системы
Для улучшения микроциркуляции
Диета:
При помощи диеты можно активно воздействовать на основные механизмы, лежащие в основе патогенеза ишемической болезни сердца (ИБС). Химический состав рациона оказывает существенное влияние на функциональное состояние высших отделов центральной нервной системы. При этом дефицит белка в пище снижает устойчивость организма к стрессовым ситуациям, а недостаток полиненасыщенных жирных кислот понижает возбудимость коры большого мозга и, напротив, избыток в пище насыщенных жирных кислот, т. е. животного жира, повышает возбудимость ее. Диета с ограничением поваренной соли благоприятно влияет на динамику корковой деятельности и реактивность периферических сосудосуживающих нервных приборов. Положительное влияние оказывают соки магния, усиливающие процессы торможения в коре большого мозга.
Чрезмерное введение в рацион животных жиров, рафинированных углеводов, избыточная калорийность отрицательно влияют на метаболизм, оказывая выраженное гиперлипедемическое действие. Напротив, растительные жиры, богатые полиненасыщенными жирными кислотами, благоприятно влияют на липидный обмен. Следует отметить, что животные жиры повышают коагулирующие свойства крови, растительные — оказывают противоположное действие.
Содержащиеся в растительных продуктах клеточные оболочки (пищевые волокна), повышающие моторную функцию кишечника и усиливающие выведение холестерина из организма, положительно влияют на липидный обмен. Широко известны данные о липотропном действии витамина В6, его участии в метаболизме фосфолипидов и жирных кислот, в утилизации холестерина, в транспорте и распаде липопротеидов. Дефицит витамина В6, который нередко наблюдается у больных ИБС, может быть в известной степени компенсирован путем введения в диету продуктов, богатых этим витамином (соя, хлеб из отрубей, продукты моря и т. п.). Повышенное содержание в пище солей магния оказывает тормозящее действие на атерогенез, в том числе и на липогенез. Включение в диету продуктов моря повышает содержание в ней полноценного белка, липотропных веществ, витаминов группы В, в том числе витамина В6, органического йода и микроэлементов. В сложном механизме лечебного действия продуктов моря на организм больных ишемической болезнью сердца важное значение имеет органический йод, который повышает синтез тироксина и тем самым стимулирует процессы окисления липидов. Содержащиеся в морских продуктах, особенно в морской капусте, полисахариды, близкие к гепарину, могут повышать активность липопротеидной липазы крови, которая участвует в регуляции липидного обмена и снижении коагулирующих свойств крови.
Ограничение в диете поваренной соли (ионов натрия) и включение в нее продуктов, богатых солями калия, витаминами (особенно группы В) или оказывают благоприятное влияние на кровообращение и функции сердца.
Чтобы обеспечить эффективность диетотерапии больных ИБС, необходима энергетическая сбалансированность пищевого рациона. Больным с нормальной массой тела или некоторым ее дефицитом назначают диету, энергетическая ценность (ЭЦ) которой составляет 2600— 2700 ккал. При избыточной массе тела ЭЦ рациона нужно снижать путем ограничения животных жиров и углеводов, главным образом рафинированных, и хлеба. Целесообразно назначать различные контрастные (разгрузочные) дни на фоне лечения соответствующей по ЭЦ диетой. Ритм питания имеет существенное значение. Редкие приемы пищи увеличивают гиперлипидемию, нарушают толерантность к углеводам и способствуют увеличению массы тела. Распределение рациона в течение дня должно быть равномерным, количество приемов пищи — 5—6 раз в день, ишемическая болезнь сердца.
Лечение ХСН:
Лучшее лечение сердечной недостаточности — это ее профилактика, которая включает в себя лечение артериальной гипертонии, профилактику атеросклероза, здоровый образ жизни, физические упражнения и диету. За человеком, страдающим сердечной недостаточностью, необходим специальный уход. Например, человек с хронической сердечной недостаточностью должен осуществлять мониторинг артериального давления и регулярно снимать электрокардиограмму. Это позволит отслеживать происходящие в организме изменения и вовремя предупредить дальнейшее развитие заболевания
Установление причины ХСН необходимо для выбора тактики лечения каждого конкретного больного.
Прогноз.
Годичная смертность больных ХСН I функционального класса по классификации Нью-Йоркской ассоциации сердца (ФК NYHA) составляет порядка 10 %, при II ФК - 20 %, при III ФК - 40 %, при IV ФК - более 60 %. Несмотря на внедрение новых методов терапии, уровень смертности больных с ХСН не снижается.
Последнее десятилетие характеризуется коренным изменением в подходах к лечению ХСН, которое объясняется, с одной стороны, трансформацией наших взглядов на патогенез (т.е. имеет теоретические предпосылки), а с другой - результатами многоцентровых клинических исследований, направленных на оценку влияния того или иного метода лечения на прогноз больных с ХСН (т.е. имеет реальное практическое подтверждение).
Цели терапии.
Целями лечения ХСН являются:
- устранение или минимизация клинических симптомов ХСН - повышенной
- утомляемости, сердцебиения, одышки, отеков;
- зашита органов мишеней - сосудов, сердца, почек, головного мозга (по аналогии с терапией АГ), а также предупреждение развития гипотрофии поперечно-полосатой мускулатуры;
- улучшение качества жизни;
- увеличение продолжительности жизни
- уменьшение количества госпитализаций.
Общие мероприятия при лечении ХСН:
Лечение ХСН начинают с разъяснения больному (и/или его родственникам) его состояния и обучения самоконтролю, т.е. ведению дневника самонаблюдения (самостоятельный ежедневный контроль и фиксация на бумаге пациентом частоты пульса, желательно уровня АД, количества выпитой и выделенной жидкости, массы тела и отметок о приеме всех медикаментов с указанием доз).
Существуют немедикаментозные и медикаментозные методы лечения.
Немедикаментозное лечение ХСН:
Больного и/или его родственников предупреждают о необходимости: ограничения употребления поваренной соли до 5-6 г/сут (можно рекомендовать использование различных приправ типа горчицы и др. при отсутствии патологии желудочно-кишечного тракта); снижения массы тела при ожирении (индекс массы тела (Индекс массы тела = вес(кг)/рост(м)) более 30 кг/м); соблюдения гиполипидемической диеты при дислипидемиях; ограничения потребления жидкости до 1-1,5 л/сут; исключения приема алкоголя;
прекращения курения;
регулярной умеренной (с учетом состояния больного, исключая периоды острой или декомпенсированной ХСН) физической активности с интенсивностью, которая комфортна для данного пациента (например, ходьба 3-5 раз в неделю в течение 20-30 мин).
Медикаментозное лечение ХСН:
Фармакотерапия ХСН проводится дифференцированно, в зависимости от преобладания того или иного типа СН (систолическая миокардиальная недостаточность, систолическая дисфункция левого желудочка, диастолическая миокардиальная недостаточность, диастолическая дисфункция левого желудочка, ХСН при пороках сердца, заболеваниях перикарда, эндокарда, при "метаболических" заболеваниях сердца, легочной гипертензии).
Наиболее частой причиной ХСН является систолическая дисфункция левого желудочка, обусловленная его дилатацией в результате перенесенного инфаркта миокарда, длительной артериальной гипертонии, дилатационной кардиомиопатии, миокардита, алкогольного поражения сердца. Сократительная способность миокарда снижена, фракция выброса (ФВ) левого желудочка составляет менее 45%.
Проводят ступенчатое лечение систолической дисфункции левого желудочка по схеме в строго последовательном, возрастающем порядке, в зависимости от тяжести проявлений ХСН.
1 ступень. ИАПФ назначают всем больным с признаками ХСН, а также пациентам без симптомов ХСН, но с ФВ < 35% и больным, перенесшим инфаркт миокарда, без клинических проявлений ХСН, но с ФВ < 40%.
Использование ИАПФ патогенетично при ХСН и подтверждено результатами многоцентровых клинических испытаний, в которые было включено достаточно большое число больных старших возрастных групп. Основные эффекты ИАПФ обусловлены блокадой ангиотензинпревращающего фермента:
- устранение вазопрессорного, антидиуретического и ремоделирующего действия ангиотензина II, усиление сосудорасширяющего, диуретического и антипролиферативного действия брадикинина и других эндогенных вазодилататоров, а также опосредованной блокадой С АС. ИАПФ оказывают следующее действие: вызывают системную артериолярную вазодилатацию (уменьшение посленагрузки на левый желудочек) без развития рефлекторной тахикардии;
- вызывают венозную вазодилатацию (увеличение емкости венозной системы,
уменьшение преднагрузки);
- предотвращают дилатацию желудочков;
- вызывают обратное развитие гипертрофии желудочков, стенки артерий и
артериол;
- вызывают коронарную вазодилатацию;
- предотвращают развитие толерантности к нитратам и потенцируют их вазодилатирующее действие;
- уменьшают задержку натрия и воды, увеличивают содержание калия.
Терапию начинают с минимальных доз с постепенным медленным увеличением (титрованием) до поддерживающих, т.е. максимально хорошо переносимых.
В связи с тенденцией к наличию почечной недостаточности у лиц старших возрастных групп предпочтение следует отдавать ИАПФ, которые преимущественно инактивируются печенью и выводятся с желчью через кишечник, т.е. имеют внепочечный путь выведения (фозиноприл, трандолаприл).
При наличии противопоказаний к применению ИАПФ (двусторонние стенозы почечных артерий или стеноз артерии единственной почки, тяжелый аортальный или митральный стеноз, обструктивная кардиомиопатия, исходная гипотензия - АД < 100/60 мм рт.ст.), появлении аллергических реакций или стойких побочных эффектов терапии ИАПФ (сухой кашель) назначают антагонист рецепторов к ангиотензину II лозартан (50 мг/сут).
2 ступень. При задержке жидкости добавляют диуретик под контролем диуреза или ежедневно назначают комбинированный препарат ИАПФ в сочетании с гидрохлоротиазидом (капозид, коренитек, энап Н, энап HL). Следует учитывать, что у пациентов пожилого возраста снижена чувствительность барорецепторов, поэтому применять ИАПФ, особенно в сочетании с диуретиком, необходимо в малых дозах для профилактики гипотензии. Тиазидные диуретики (гидрохлоротиазид) обычно не показаны, в связи с тенденцией к снижению гломерулярной фильтрации у пожилых. Преимущество следует отдавать назначению так называемых петлевых диуретиков (фуросемид 20-80 мг/сут, этакриновая кислота 50-100 мг/сут). Не следует одновременно назначать калийсберегающие диуретики и ИАПФ в связи с опасностью развития гиперкалиемии (исключение составляет комбинация ИАПФ и малых доз спиронолактона 2 мг/сут).
3 ступень. При мерцательной тахиаритмии или ХСН, рефрактерной к терапии ИАПФ и диуретиками, с низкой ФВ, добавляется сердечный гликозид (дигоксин 0,125-0,25 мг/сут или целанид ОД 5-0,5 мг/сут).
4 ступень. При стойкой тахикардии, приступах стенокардии и отсутствии противопоказаний (нарушения проводимости, острая или декомпенсированная ХСН, бронхиальная астма, расстройства периферического кровообращения) назначают БАБ, начиная с минимальной дозы: метопролол от 5 до 100 мг/сут, бисопролол от 1,25 до 10 мг/сут, карведилол от 3,125 до 50 мг/сут.
5 ступень. При сохранении симптомов ХСН на этом этапе возможно присоединение к терапии изосорбид динитрата (40-160 мг/сут), особенно при сочетании с болевой ишемией миокарда.
ступень. При сохраняющейся задержке жидкости необходимо усилить диуретическую терапию путем увеличения дозы препарата, замены препарата или комбинации 2 препаратов с различным механизмом действия (например, петлевой диуретик + спиронолактон).
7 ступень. При сопутствующей артериальной гипертонии на этом этапе возможно добавление антагонистов кальция из группы дигидропиридинов пролонгированного действия (амлодипин 5-10 мг/сут).
8 ступень. При выявлении желудочковых аритмий (частые, групповые, ранние желудочковые экстрасистолы, пароксизмы желудочковой тахикардии) на этом этапе, когда БАБ неэффективны или противопоказаны, к терапии добавляется амиодарон 200-300 мг/сут. Исключение составляют желудочковые аритмии, вызванные гликозидной интоксикацией.
9 ступень. Больным с "ишемической" этиологией ХСН (ишемическая болезнь сердца, артериальная гипертония) показан аспирин (125 мг/сут).
Диастолическая дисфункция левого желудочка чаще обусловлена артериальной гипертонией, гипертрофической кардиомиопатией, амилоидозом, констриктивным перикардитом, когда миокард ригиден и не может нормально расслабляться. Характерны признаки застоя в легких при нормальной или почти нормальной ФВ (> 40-45%). Диагноз подтверждается с помощью допплерэхокардиографии. Назначают адекватную антигипертензивную терапию. При гипертрофической кардиомиопатии назначают БАБ или верапамил. При подозрений на ишемию возможно применение нитратов. ИАПФ непосредственно способны улучшить расслабление желудочков и вызвать обратное развитие гипертрофии миокарда. Диуретики следует применять осторожно, чтобы не снизить преднагрузку и тем самым не уменьшить сердечный выброс. Сердечные гликозиды, вероятно, противопоказаны, так как могут еще более снизить диастолическое расслабление желудочков. В целом лечение данного состояния остается трудным. Изолированная диастолическая дисфункция встречается редко. Данная патология чаще возникает в сочетании с разной степенью выраженности систолической дисфункции, что, несомненно, затрудняет лечение и требует индивидуального подхода к больным. ХСН при пороках сердца. Хирургическое вмешательство может дать значительный положительный эффект. Необходимо купирование активности основного процесса (ревматизм, инфекционный эндокардит, диффузные заболевания соединительной ткани и т.д.).
Особенности фармакотерапии ХСН при некоторых пороках сердца: аортальный стеноз - показаны диуретики (гидрохлоротиазид, триампур, фуросемид), спиронолактон. Применение сердечных гликозидов небезопасно при выраженном стенозе устья аорты. При наличии приступов стенокардии возможно назначение малых доз БАБ. Не рекомендуется прием ИАПФ, нитратов, антагонистов кальция из группы дигидропиридинов и других вазодилататоров;
митральный стеноз - показаны диуретики, спиронолактон (целесообразны комбинации гидрохлоротиазида или фуросемида со спиронолактоном или триампуром). При легочной гипертензии применяют нитраты, а сердечные гликозиды показаны при мерцательной тахиаритмии. Возможно назначение малых доз бета-блокаторов, верапамила. Не рекомендуется прием ИАПФ, антагонистов кальция из группы дигидропиридинов и других вазодилататоров;
аортальная недостаточность - показано назначение ИАПФ (эналаприл до 40 мг/сут), гидралазина или нифедипина до 40 мг/сут. При отечном синдроме добавляют диуретики;
митральная недостаточность - показаны ИАПФ. При мерцательной тахиаритмии добавляют сердечные гликозиды, возможно, в комбинации с БАБ. При отечном синдроме добавляют диуретики.
При ХСН на фоне вторичной легочной гипертензии (хронические обструктивные заболевания легких, кифосколиоз, поражение легочных артерий и др.) терапию проводят с учетом этиологии. Применение антагонистов кальция, ИАПФ в комплексе с длительной (12-14 ч в сутки) оксигенотерапией оказалось перспективным при лечении вторичной легочной гипертонии у больных с хроническими обструктивными заболеваниями легких, в то время как сердечные гликозиды в этом случае не показаны, за исключением лишь больных с мерцательной тахиаритмией. Диуретики также следует применять с большой осторожностью из-за опасности развития желудочковых аритмий вследствие электролитного дисбаланса.
Причины иррациональной фармакотерапии ХСН:
- полипрагмазия;
- частая необоснованная смена препаратов;
- отсутствие режима титрования доз;
- недостаточная преемственность в работе стационарных и амбулаторно-
- поликлинических лечебно-профилактических учреждений.
Хирургические методы лечения ХСН:
Пожилой возраст больных не служит противопоказанием к использованию хирургических методов лечения ХСН, за исключением трансплантации сердца.
Существуют следующие методы хирургического лечения ХСН:
- реваскуляризация миокарда (аортокоронарное шунтирование, чрескожная транслюминальная баллонная ангиопластика);
- электрокардиостимуляция, имплантация кардиовертеров-дефибрилляторов;
- коррекция порока сердца; перикардэктомия, перикардиоцентез;
- резекция опухоли.
Реваскуляризация миокарда у больных с ХСН "ишемической" этиологии является перспективным методом, однако для успешного вмешательства необходимо подтверждение жизнеспособности миокарда, выявление сократительных резервов миокарда до операции. Периоперационная летальность высока и достигает 15-20%.
Искусственный водитель сердечного ритма (ИВР) выполняет несколько функций в лечении ХСН. ИВР применяют для коррекции слишком низкой ЧСС или для оптимизации предсердно-желудочкового интервала с целью увеличения сердечного выброса. ИВР следует использовать по строгим индивидуальным показаниям. Необходимо особо отметить, что только двухкамерная стимуляция с сохранением атриовентрикулярной последовательности сокращения способна улучшить прогноз больных с ХСН. Изолированная стимуляция желудочка, наоборот, провоцирует развитие или прогрессирование ХСН.
У больных с ХСН и документированной устойчивой желудочковой тахикардией или фибрилляцией желудочков имплантация кардиовертеров-дефибрилляторов, вероятно, может улучшить выживаемость.
У лиц старших возрастных групп коррекцию порока сердца (стеноза) предпочтительнее осуществлять с помощью методов баллонной ангиопластики. Протезирование клапанов используют реже.
В заключение необходимо отметить, что лечение больных старших возрастных групп с ХСН остается сложной терапевтической задачей, требующей, с одной стороны, строгого следования стандартам лечения, разработанным на основе принципов доказательной медицины (evidence -based medicine), а с другой - индивидуального подхода к каждому пациенту. Гармоничное сочетание этих двух факторов во многом и определяет успех терапии пожилых больных с ХСН.
Ингибиторы АПФ.
В России полностью доказана эффективность и безопасность в лечении ХСН следующих ИАПФ: каптоприл, эналаприл, рамиприл, фозиноприл, трандолаприл. Назначение ИАПФ показано всем больным ХСН, вне зависимости от стадии, функционального класса, этиологии и характера процесса. Неназначение ИАПФ ведет к увеличению смертности больных с ХСН. Наиболее раннее назначение ИАПФ, уже при I ФК ХСН, способно замедлить прогрессирование ХСН.
Основными причинами неназначения ИАПФ являются недостаточная осведомленность врачебного персонала, относительно высокая цена ИАПФ, опасения врача и пациента по поводу возникновения побочных реакций.
Комментируя последний пункт, следует отметить, что неспособность врача назначить ИАПФ из-за опасности развития побочных реакций, скорее свидетельствует о недостаточной его квалификации, чем о наличии абсолютных противопоказаний к назначению ИАПФ.
Наиболее распространенные побочными реакциями при назначении ИАПФ (в сумме не более 7-9 % причин отмены) являются: сухой кашель, артериальная гипотензия, нарастание степени хронической почечной недостаточности (ХПН) в виде азотемии, гиперкалиемии. Сухой кашель, возникающий до 3 % случаев, обусловлен блокадой разрушения брадикинина в бронхах. Доказана возможность назначения ИАПФ при наличии хронического бронхита или бронхиальной астмы, при этом степень кашля не усиливается. Наименьший риск данного побочного действия имеет фозиноприл.
Нарастание степени протеинурии, азотемии - достаточно редкое осложнение, встречающееся преимущественно у пациентов с сопутствующей ХПН. В таких случаях целесообразно также назначать фозиноприл, имеющий два пути элиминации из организма - почечный и печеночный.
Артериальная гипотензия может иметь место сразу после начала терапии ИАПФ вследствие быстрого воздействия на циркулирующие нейрогормоны. При терапии в титрующих дозах этот эффект либо не возникает, либо уменьшается максимум к концу второй недели терапии. А длительный эффект ИАПФ реализуется через блокаду тканевых нейрогормонов.
Минимизация артериальной гипотензии достигается:
отказом от одновременного назначения ИАПФ и вазодилататоров (β-блокаторов, блокаторов кальциевых каналов, нитратов), после стабилизации уровня АД, при необходимости можно вернуться на прежнюю терапию; отказом от предшествующей активной мочегонной терапии, особенно накануне с целью избежать потенцирующего эффекта препаратов; у пациентов с исходной гипотензией возможно кратковременное применение небольших доз стероидных гормонов -10-15 мг/сут., однако, если исходное систолическое артериальное давление (САД) менее 85 мм рт. ст. – терапия ИАПФ не показана;
начало терапии любым ИАПФ следует начинать с минимальных (стартовых) доз, которые рассмотрены ниже.
Основные принципы дозирования ИАПФ. Существует понятие стартовых и максимальных (целевых) доз для каждого конкретного препарата.
Удвоение дозы препарата производится не чаще, чем 1 раз в неделю (титрование), при условии хорошего самочувствия пациента, отсутствии побочных реакций, а также уровня САД не менее 90 мм. рт. ст.
Характеристика наиболее используемых ИАПФ.
Препарат Стартовая доза Оптимальная доза Максимальная доза
Каптоприл 6.25 мг х 2-3 раза в день 75 мг/сутки 150 мг/сутки
Эналаприл 2.5 мг х 2 раза в день 20 мг/сутки 40 мг/сутки
Фозиноприл 2.5 мг х 1-2 раза в день 20 мг/сутки 40 мг/сутки
Рамиприл 1.25 мг х 1-2 раза в день 10 мг/сутки 20 мг/сутки
Трандолаприл 1 мг однократно 4 мг/сутки 4 мг/сутки
Мочегонные средства (диуретики). В отношении диуретиков складывается парадоксальная ситуация. Ни у кого не вызывает сомнений необходимость применения диуретиков при декомпенсации ХСН, однако не существует ни одного исследования с позиций "доказательной медицины", которое доказало бы эффективность мочегонных средств.
Основное показание для назначения мочегонных препаратов - клинические признаки и симптомы избыточной задержки жидкости в организме больного ХСН, однако, следует помнить о том, что диуретики обладают двумя негативными свойствами - гиперактивируют нейрогормоны ренин-ангиотензин-альдостероновой системы, а также вызывают электролитные нарушения.
Принципы терапии диуретиками:
комбинируются с ИАПФ, что позволяет снизит дозу мочегонных средств при одинаковом клиническом эффекте;
назначается слабейший из эффективных диуретиков с целью предотвращения развития зависимости пациента от мочегонных средств, а также иметь резерв по типу и дозе диуретика в период декомпенсации ХСН;
назначаются ежедневно в минимальной дозе с достижением положительного баланса жидкости по диурезу в фазу терапии декомпенсации ХСН - 800-1000 мл, при поддерживающей терапии - 200 мл под контролем массы тела.
Характеристика наиболее используемых диуретиков. В настоящее время в основном применяются две группы диуретиков - тиазидные и петлевые.
Из группы тиазидных диуретиков предпочтение отдается гидрохлортиазиду, который назначается при умеренной ХСН (II - IIIФК NYHA). В дозе до 25 мг в сутки вызывает минимум побочных реакций, в дозе более 75 мг могут регистрироваться дисэлектролитные расстройства. Максимальный эффект - через 1 час после приема, длительность действия - 12 часов. Рекомендован прием утром натощак.
Один из наиболее мощных петлевых диуретиков - фуросемид, начальный эффект - через 15-30 минут, максимальный эффект - через 1-2 часа, продолжительность действия - 6 часов. Диуретический эффект сохраняется также при сниженной функции почек. Доза варьирует от степени выраженности симптомов ХСН - от 20 до 500 мг в сутки. Рекомендован прием утром натощак. Этакриновая кислота - препарат, похожий на фуросемид, однако, из-за действия на разные ферментативные системы петли Генле может применятся при развитии рефрактерности к фуросемиду, либо комбинироваться с ним при упорных отеках. Дозировка - 50-100 мг в сутки, максимальная доза - 200 мг. Рекомендован прием утром натощак.
Сердечные гликозиды. В настоящее время наиболее распространенный сердечный гликозид в России - дигоксин - единственный препарат из группы положительных инотропных средств, остающийся в широкой клинической практике при длительном лечении ХСН. Негликозидные средства, повышающие сократимость миокарда, негативно влияют на прогноз и длительность жизни пациентов и могут применяться в виде коротких курсов при декомпенсации ХСН.
Эффект сердечных гликозидов в настоящее время связывают не столько с их положительным инотропным действием, сколько с отрицательным хронотропным влиянием на миокард, а также с воздействием на уровень нейрогормонов, как циркулирующих, так и тканевых, а также с модулированием барорефлекса.
Исходя из вышеописанных характеристик, дигоксин является препаратом первой линии у больных с ХСН при наличии постоянной тахисистолической формы мерцательной аритмии. При синусовом ритме отрицательный хронотропный эффект дигоксина слаб, а потребление миокардом кислорода значительно возрастает вследствие положительного инотропного действия, что приводит к гипоксии миокарда. Таким образом, возможно провоцирование различных нарушений ритма, особенно у пациентов с ишемической этиологией ХСН.
Таким образом, оптимальные показания для назначения сердечных гликозидов следующие:
- постоянная тахисистолическая форма мерцательной аритмии;
- выраженная ХСН (III - IV функциональный класс NYHA)
- фракция выброса менее 25 %;
- кардиоторакальный индекс более 55 %;
- неишемическая этиология ХСН (ДКМП и т.д.).
Принципы лечения в настоящее время - назначение небольших доз гликозидов (дигоксин не более 0.25 мг в сутки) и, что проблематично в общероссийской практике, под контролем концентрации дигоксина в плазме крови (не более 1.2 нг/мл). При назначении дигоксина необходимо учитывать его фармакодинамику - концентрация в плазме экспоненциально увеличивается к восьмому дню от начала терапии, поэтому таким больным в идеале показано выполнение суточного мониторирования ЭКГ с целью контроля за нарушениями ритма.
Мета-анализ исследований по дигоксину, проведенных по правилам доказательной медицины, показал, что гликозиды улучшают качество жизни (через уменьшение симптомов ХСН); снижается число госпитализаций, связанных с обострением ХСН; однако дигоксин не влияет на прогноз больных.
Бета-адреноблокаторы. В 1999 году в США и странах Европы, а теперь и в России бета-адреноблокаторы рекомендованы к использованию в качестве основных средств для лечения ХСН. Таким образом, был опровергнут постулат о невозможности назначения больным с ХСН препаратов, обладающих отрицательным инотропным действие.
При проведении ряда исследований по применению бета-адреноблокаторов при ХСН было доказано, что бета-адреноблокаторы имеют интересный гемодинамический профиль воздействия, сходный, как не парадоксально, с сердечными гликозидами, т.е. длительное назначение этих препаратов приводит к росту насосной функции сердца и снижению ЧСС.
Однако не все бета-адреноблокаторы обладают положительным эффектом
при ХСН. В настоящее время доказана эффективность лишь трех препаратов:
карведилол - бета-адреноблокатор, обладающий альфа-блокирующей активностью, а также антипролиферативным и антиоксидантным свойствами;
бисопролол - наиболее избирательный в отношении бета-1 рецепторов селективный бета-адреноблокатор;
метопролол (ретардная форма с медленным высвобождением) – селективный липофильный бета-адреноблокатор.
Принципы терапии бета-адреноблокаторами.
Перед назначением бета-адреноблокаторов необходимо выполнение следующих условий:
- пациент должен находится на отрегулированной и стабильной дозе иАПФ, не вызывающей артериальной гипотензии;
- необходимо усилить диуретическую терапию, так как из-за временного краткосрочного снижения насосной функции возможно обострение симптомов ХСН;
- по возможности отменить вазодилататоры, особенно нитропрепараты, при гипотонии возможен короткий курс кортикостероидной терапии (до 30 мг в сутки перорально).
- стартовая доза любого бета-адреноблокатора при лечении ХСН - 1\8 средней терапевтической: 3.125 мг - для карведилола, 1.25 - для бисопролола, 12, 5 -для метопролола;
- удвоение дозировок бета-адреноблокаторов не чаще, чем 1 раз в две недели, при условии стабильного состояния больного, отсутствии брадикардии и гипотонии;
- достижение целевых доз: для карведилола - по 25 мг два раза в сутки, для бисопролола -10 мг в сутки однократно (либо по 5 мг два раза), для метопролола медленного высвобождения - 200 мг в сутки.
Принципы сочетанного применения основных средств для лечения ХСН.
Монотерапия при лечении ХСН применяется редко, и в этом качестве могут быть использованы только иАПФ при начальных стадиях ХСН.
Двойная терапия иАПФ + диуретик оптимально подходит для пациентов с ХСН II -IIIФК NYHA с синусовым ритмом, применение схемы диуретик + гликозид, чрезвычайно популярная в 50-60 годы, в настоящее время не применяется.
Тройная терапия (иАПФ + диуретик + гликозид) - была стандартом в лечении ХСН в 80-х годах, и сейчас остается действенной схемой в лечении ХСН, однако для пациентов с синусовым ритмом рекомендуется замена гликозида на бета-адреноблокатор.
Золотой стандарт с начала 90-х годов по настоящее время - комбинация четырех препаратов - иАПФ + диуретик + гликозид + бета-адреноблокатор.
Преобладание представлений о первичных нарушениях нейрогормональной регуляции при ХСН вызвало появление в клинической практике лекарственных препаратов с нейромодулирующей активностью, т.е. нормализующих негативные сдвиги нейрогормональной регуляции при ХСН (ингибиторы ангиотензинпревращающего фермента - ИАПФ, антагонисты рецепторов к ангиотензину II, антагонисты альдостерона, бета-адреноблокаторы - БАБ, сердечные гликозиды в малых дозах). И наоборот, лекарственные средства, которые активируют РААС и САС (периферические вазодилататоры с преимущественно артериолодилатирующим действием -нифедипин, празозин и др.), нецелесообразно применять у больных с ХСН. К настоящему времени детально разработано лечение систолической дисфункции левого желудочка как наиболее распространенной формы ХСН. Общепринятых методов терапии изолированной диастолической дисфункции левого желудочка пока не существует.
Лечение хронического пиелонефрита
Лечение хронического пиелонефрита должно решить три задачи: устранить причины, которые привели к возникновению заболевания -нарушения оттока мочи и нарушения почечного кровообращения обязательное назначение антибиотиков или других антибактериальных
препаратов с учетом чувствительности микроорганизма вызвавшего заболевание к антибактериальным препаратам повышение защитных сил организма.
Лечебная программа при хроническом пиелонефрите.
1. Режим.
2. Лечебное питание.
3. Этиологическое лечение (восстановление оттока мочи и антиинфекционная терапия).
4. Применение НПВС.
5. Улучшение почечного кровотока.
6. Функциональная пассивная гимнастика почек. 7.Фитотерапия.
8. Повышение общей реактивности организма и иммуномодулирующая
терапия.
9. Физиотерапевтическое лечение.
10. Симптоматическое лечение.
11. Санаторно-курортное лечение.
12. Плановое противорецидивное лечение.
13. Лечение хронической почечной недостаточности (ХПН).
1. Режим
Режим больного определяется тяжестью состояния, фазой заболевания (обострение или ремиссия), клиническими особенностями, наличием или отсутствием интоксикации, осложнениями хронического пиелонефрита, степенью ХПН. Показаниями к госпитализации больного являются:
- выраженное обострение заболевания; развитие трудно корригируемой артериальной гипертензии; прогрессирование ХПН;
- нарушение уродинамики, требующее восстановления пассажа мочи;
- уточнение функционального состояния почек;
- выработка экспертного решения.
В любой фазе заболевания больные не должны подвергаться охлаждению, исключаются также значительные физические нагрузки. При латентном течении хронического пиелонефрита с нормальным уровнем АД или нерезко выраженной артериальной гипертензией, а также при сохраненной функции почек ограничения режима не требуются.
При обострениях заболевания режим ограничивается, а больным с высокой степенью активности и лихорадкой назначается постельный режим. Разрешается посещение столовой и туалета. У больных с высокой артериальной гипертензией, почечной недостаточностью целесообразно ограничение двигательной активности.
По мере ликвидации обострения, исчезновения симптомов интоксикации, нормализации АД, уменьшения или исчезновения симптомов ХПН режим больного расширяется. Весь период лечения обострения хронического пиелонефрита до полного расширения режима занимает около 4-6 недель (С. И. Рябов, 1982).
2. Лечебное питание
Диета больных хроническим пиелонефритом без артериальной гипертензии, отеков и ХПН мало отличается от обычного пищевого рациона, т.е. рекомендуется питание с полноценным содержанием белков, жиров, углеводов, витаминов. Этим требованиям соответствует молочно-растительная диета, разрешаются также мясо, отварная рыба. В суточный рацион необходимо включать блюда из овощей (картофель, морковь, капуста, свекла) и фруктов, богатых калием и витаминами С, Р, группы В (яблоки, сливы, абрикосы, изюм, инжир и др.), молоко, молочные продукты (творог, сыр, кефир, сметана, простокваша, сливки), яйца (отварные всмятку, омлет). Суточная энергетическая ценность диеты составляет 2000-2500 ккал. На протяжении всего периода заболевания ограничивается прием острых блюд и приправ. При отсутствии противопоказаний больному рекомендуется употреблять до 2-3 л жидкости в сутки в виде минеральных вод, витаминизированных напитков, соков, морсов, компотов, киселей. Особенно полезен клюквенный сок или морс, так как он обладает антисептическим влиянием на почки и мочевыводящие пути.
Форсированный диурез способствует купированию воспалительного процесса. Ограничение жидкости необходимо лишь тогда, когда обострение заболевания сопровождается нарушением оттока мочи либо артериальной гипертензией. В периоде обострения хронического пиелонефрита ограничивается употребление поваренной соли до 5-8 г в сутки, а при нарушении оттока мочи и артериальной гипертензии - до 4 г в сутки. Вне обострения, при нормальном АД разрешается практически оптимальное количество поваренной соли - 12-15 г в сутки. При всех формах и в любой стадии хронического пиелонефрита рекомендуется включать в диету арбузы, дыни, тыкву, которые обладают мочегонным действием и способствуют очищению мочевыводящих путей от микробов, слизи, мелких конкрементов. При развитии ХПН уменьшают количество белка в диете, при гиперазотемии назначают малобелковую диету, при гиперкалиемии ограничивают калийсодержащие продукты. При хроническом пиелонефрите целесообразно назначать на 2-3 дня преимущественно подкисляющую пищу (хлеб, мучные изделия, мясо, яйца), затем на 2-3 дня подщелачивающую диету (овощи, фрукты, молоко). Это меняет рН мочи, интерстиция почек и создает неблагоприятные условия для микроорганизмов.
3. Этиологическое лечение.
Этиологическое лечение включает устранение причин, вызвавших нарушение пассажа мочи или почечного кровообращения, особенно венозного, а также противоинфекционную терапию. Восстановление оттока мочи достигается применением хирургических вмешательств (удаление аденомы предстательной железы, камней из почек и мочевыводящих путей, нефропексия при нефроптозе, пластика мочеиспускательного канала или лоханочно-мочеточникового сегмента и др.), т.е. восстановление пассажа мочи необходимо при так называемых вторичных пиелонефритах. Без восстановленного в достаточной степени пассажа мочи применение антиинфекционной терапии не дает стойкой и длительной ремиссии заболевания. Антиинфекционная терапия при хроническом пиелонефрите является важнейшим мероприятием как при вторичном, так и при первичном варианте заболевания (не связанном с нарушением оттока мочи по мочевьшодяшим путям). Выбор препаратов производится с учетом вида возбудителя и чувствительности его к антибиотикам, эффективности предыдущих курсов лечения, нефротоксичности препаратов, состояния функции почек, выраженности ХПН, влияния реакции мочи на активность лекарственных средств. Хронический пиелонефрит вызывается самой разнообразной флорой. Наиболее частым возбудителем является кишечная палочка, кроме того, заболевание может вызываться энтерококком, вульгарным протеем, стафилококком, стрептококком, синегнойной палочкой, микоплазмой, реже -грибами, вирусами. Часто хронический пиелонефрит вызывается микробными ассоциациями. В ряде случаев заболевание вызывается L-формами бактерий, т.е. трансформировавшимися микроорганизмами с потерей клеточной стенки. L-форма - это приспособительная форма микроорганизмов в ответ на химиотерапевтические средства. Безоболочечные L-формы недосягаемы для наиболее часто применяемых антибактериальных средств, но сохраняют все токсико-аллергические свойства и способны поддерживать воспалительный процесс (при этом обычными методами бактерии не выявляются). Для лечения хронического пиелонефрита применяются различные антиинфекционные препараты - уроантисептики.
Основные возбудители пиелонефрита чувствительны к следующим уроантисептикам.
Кишечная палочка: высокоэффективны левомицетин, ампициллин, цефалоспорины, карбенициллин, гентамицин, тетрациклины, налидиксовая кислота, нитрофурановые соединения, сульфаниламиды, фосфацин, нолицин,
палин.
Энтеробактер: высокоэффективны левомицетин, гентамицин, палин;
умеренно эффективны тетрациклины, цефалоспорины, нитрофураны, налидиксовая кислота.
Протей: высокоэффективны ампициллин, гентамицин, карбенициллин, нолицин, палин;
умеренно эффективны левомицетин, цефалоспорины, налидиксовая кислота, нитрофураны, сульфаниламиды.
Синегнойная палочка: высокоэффективны гентамицин, карбенициллин.
Энтерококк: высокоэффективен ампициллин;
умеренно эффективны карбенициллин, гентамицин, тетрациклины, нитрофураны.
Стафилококк золотистый (не образующий пенициллиназу): высокоэффективны пенициллин, ампициллин, цефалоспорины, гентамицин;
умеренно эффективны карбенициллин, нитрофураны, сульфаниламиды.
Стафилококк золотистый (образующий пенициллиназу): высокоэффективны оксациллин, метициллин, цефалоспорины, гентамицин;
умеренно эффективны тетрациклины, нитрофураны.
Стрептококк: высокоэффективны пенициллин, карбенициллин, цефалоспорины; умеренно эффективны ампициллин, тетрациклины, гентамицин, сульфаниламиды, нитрофураны.
Микоплазменная инфекция: высокоэффективны тетрациклины, эритромицин.
Активное лечение уроантисептиками необходимо начинать с первых дней обострения и продолжать до ликвидации всех признаков воспалительного процесса. После этого надо назначать противорецидивный курс лечения.
Основные правила назначения антибактериальной терапии:
Соответствие антибактериального средства и чувствительности к нему микрофлоры мочи.
Дозировка препарата должна производиться с учетом состояния функции почек, степени ХПН.
Следует учитывать нефротоксичность антибиотиков и других уроантисептиков и назначать наименее нефротоксичные.
При отсутствии терапевтического эффекта в течение 2-3 дней от начала лечения следует менять препарат. При высокой степени активности воспалительного процесса, выраженной интоксикации, тяжелом течении заболевания, неэффективности монотерапии необходимо комбинировать уроантисептические средства.
Необходимо стремиться к достижению реакции мочи, наиболее благоприятной для действия антибактериального средства.
В лечении хронического пиелонефрита используются следующие антибактериальные средства: антибиотики, сульфаниламидные препараты, нитрофурановые соединения, фторхинолоны, нитроксолин, невиграмон, грамурин, палин.
3.1.Антибиотики.
Препараты группы пенициллина.
При неизвестной этиологии хронического пиелонефрита (не идентифицирован возбудитель) из препаратов группы пенициллинов лучше избрать пенициллины с расширенным спектром активности (ампициллин, амоксициллин). Эти препараты активно влияют на грамотрицательную флору, на большинство грамположительных микроорганизмов, но к ним нечувствительны стафилококки, вырабатывающие пенициллиназу. В этом случае их необходимо комбинировать с оксациллином (ампиоксом) или применять высокоэффективные комбинации ампициллина с ингибиторами бетта-лактамаз (пенициллиназ): уназин (ампициллин + сульбактам) или аугментин (амоксициллин + клавуланат). Выраженной антисинегнойной активностью обладают карбенициллин и азлоциллин.
Препараты группы цефалоспоринов.
Цефалоспорины являются очень активными, оказывают мощное бактерицидное действие, имеют широкий антимикробный спектр (активно влияют на грамположительную и грамотрицательную флору), но слабо действуют или почти не действуют на энтерококки. Активное влияние на синегнойную палочку из цефалоспоринов оказывают только цефтазидим (фортум), цефоперазон (цефобид).
Препараты карбапенемов
Карбапенемы имеют широкий спектр действия (грамположительная и грамотрицательная флора, в том числе синегнойная палочка и стафилококки, продуцирующие пенициллиназу - бетта-лактамазу). При лечении пиелонефрита из препаратов этой группы применяется имипинем, но обязательно в сочетании с циластатином, так как циластатин является ингибитором дегидропептидазы и тормозит почечную инактивацию имипинема.
Имипинем является антибиотиком резерва и назначается при тяжелых инфекциях, вызванных множественно устойчивыми штаммами микроорганизмов, а также при смешанных инфекциях.
Препараты монобактамов.
Монобактамы (моноциклические бетта-лактамы) обладают мощным бактерицидным эффектом против грамотрицательной флоры и высокой устойчивостью к действию пенициллиназ (бетта-лактамаз). К препаратам этой группы относится азтреонам (азактам).
Препараты аминогликозидов.
Аминогликозиды обладают мощным и более быстрым бактерицидным действием, чем бетта-лактамные антибиотики, обладают широким антимикробным спектром (грамположительная, грамотрицательная флора, синегнойная палочка). Следует помнить о возможном нефротоксическом действии аминогликозидов.
Препараты линкозаминов.
Линкозамины (линкомицин, клиндамицин) обладают бактериостатическим действием, имеют достаточно узкий спектр активности (грамположительные кокки - стрептококки, стафилококки, в том числе, вырабатывающие пенициллиназу; неспорообразующие анаэробы). Линкозамины не активны в отношении энтерококков и грамотрицательной флоры. К линкозаминам быстро развивается устойчивость микрофлоры, особенно стафилококков. При тяжелом течении хронического пиелонефрита линкозамины следует сочетать с аминогликозидами (гентамицином) или с другими антибиотиками, действующими на грамотрицательные бактерии.
Левомицетин.
Левомицетин - бактериостатический антибиотик, активен в отношении грамположительных, грамотрицательных, аэробных, анаэробных бактерий, микоплазм, хламидий. Синегнойная палочка устойчива к левомицетину.
Фосфомицин
Фосфомицин - бактерицидный антибиотик с широким спектром действия (действует на грамположительные и грамотрицательные микроорганизмы, эффективен также в отношении возбудителей, устойчивых к другим антибиотикам). Препарат выводится в неизмененном виде с мочой, поэтому является весьма эффективным при пиелонефритах и даже считается препаратом резерва при этом заболевании.
Учет реакции мочи.
При назначении антибиотиков при пиелонефрите следует учитывать реакцию
мочи.
При кислой реакции мочи усиливается действие следующих антибиотиков:
- пенициллина и его полусинтетических препаратов;
- тетрациклинов;
- новобиоцина.
При щелочной реакции мочи усиливается действие следующих антибиотиков:
- эритромицина;
- олеандомицина;
- линкомицина, далацина;
- аминогликозидов.
Препараты, действие которых не зависит от реакции среды:
- левомицетин;
- ристомицин;
- ванкомицин.
3.2. Сульфаниламиды.
Сульфаниламиды в лечении больных хроническим пиелонефритом применяются реже, чем антибиотики. Они обладают бактериостатическими свойствами, действуют на грамположительные и грамотрицательные кокки, грамотрицательные "палочки" (кишечная палочка), хламидии. Однако к сульфаниламидам не чувствительны энтерококки, синегнойная палочка, анаэробы. Действие сульфаниламидов возрастает при щелочной реакции мочи.
Уросульфан - назначается по 1 г 4-6 раз в сутки, при этом в моче создается высокая концентрация препарата.
Комбинированные препараты сульфаниламидов с триметопримом - характеризуются синергизмом, выраженным бактерицидным эффектом и широким спектром активности (грамположительная флора - стрептококки, стафилококки, в том числе пенициллиназопродуцирующие; грамотрицательная флора - бактерии, хламидии, микоплазмы). Препараты не действуют на синегнойную палочку и анаэробы.
Бактрим (бисептол) - сочетание 5 частей сульфаметоксазола и 1 части триметоприма. Назначается внутрь в таблетках по 0.48 г по 5-6 мг/кг в сутки (в 2 приема); внутривенно в ампулах по 5 мл (0.4 г сульфаметоксазола и 0.08 г триметоприма) в изотоническом растворе натрия хлорида 2 раза в сутки.
Гросептол (0.4 г сульфамеразола и 0.08 г триметоприма в 1 таблетке) - назначается внутрь 2 раза в сутки в средней дозе 5-6 мг/кг в сутки.
Лидаприм - комбинированный препарат, содержащий сульфаметрол и триметоприм.
Указанные сульфаниламиды хорошо растворяются в моче, почти не выпадают в виде кристаллов в мочевыводящих путях, однако все равно целесообразно каждый прием препарата запивать содовой водой. Необходимо в ходе лечения также контролировать число лейкоцитов в крови, так как возможно развитие лейкопении.
3.3. Хинолоны.
Хинолоны имеют в своей основе 4-хинолон и классифицируется на два поколения:
I поколение:
- налидиксовая кислота (невиграмон);
- оксолиновая кислота (грамурин);
- пипемидиевая кислота (палин).
II поколение (фторхинолоны):
- ципрофлоксацин (ципробай);
- офлоксацин (таривид);
- пефлоксацин (абактал);
- норфлоксацин (нолицин);
- ломефлоксацин (максаквин);
- эноксацин (пенетрекс).
I поколение хинолонов:
Налидиксовая кислота (невиграмон, неграм) - препарат эффективен при инфекциях мочевыводящих путей, вызванных грамотрицательными бактериями, кроме синегнойной палочки. Малоэффективен в отношении грамположительных бактерий (стафилококк, стрептококк) и анаэробов. Действует бактериостатически и бактерицидно. При приеме препарата внутрь создается высокая концентрация его в моче. При ощелачивании мочи антимикробный эффект налидиксовой кислоты увеличивается.
Выпускается в капсулах и таблетках по 0.5 г. Назначается внутрь по 1-2 таблетки 4 раза в день не менее 7 дней. При длительном лечении применяют по 0.5 г 4 раза в день.
Возможные побочные действия препарата: тошнота, рвота, головная боль, головокружение, аллергические реакции (дерматит, повышение температуры тела, эозинофилия), повышение чувствительности кожи к солнечному свету (фотодерматозы).
Противопоказания к применению невиграмона: нарушение функции печени, почечная недостаточность. Не следует назначать налидиксовую кислоту одновременно с нитрофуранами, так как при этом уменьшается антибактериальный эффект.
Оксолиновая кислота (грамурин) - по антимикробному спектру грамурин близок к налидиксовой кислоте, он эффективен в отношении грамотрицательных бактерий (кишечная палочка, протей), золотистого стафилококка.
Выпускается в таблетках по 0.25 г. Назначается по 2 таблетки 3 раза в день после еды не менее 7-10 дней (до 2-4 недель).
Побочные действия те же, что при лечении невиграмоном.
Пипемидиевая кислота (палин) - эффективна в отношении грамотрицательной флоры, а также псевдомонас, стафилококков.
Выпускается в капсулах по 0.2 г и таблетках по 0.4 г. Назначается по 0.4 г 2 раза в день в течение 10 и более дней.
Переносимость препарата хорошая, иногда бывают тошнота, аллергические кожные реакции.
II поколение хинолонов (фторхинолоны).
Фторхинолоны - новый класс синтетических антибактериальных средств широкого спектра действия. Фторхинолоны имеют широкий спектр действия, они активны в отношении грамотрицательной флоры (кишечная палочка, энтеробактер, синегнойная палочка), грамположительных бактерий (стафилококк, стрептококк), легионелл, микоплазм. Однако к ним малочувствительны энтерококки, хламидии, большинство анаэробов. Фторхинолоны хорошо проникают в различные органы и ткани: легкие, почки, кости, простату, имеют длительный период полувыведения, поэтому могут применяться 1-2 раза в день.
Побочные эффекты (аллергические реакции, диспептические расстройства, дисбактериоз, возбуждение) встречаются довольно редко.
Ципрофлоксацин (ципробай) является "золотым стандартом" среди фторхинолонов, так как по силе противомикробного действия превосходит многие антибиотики.
Выпускается в таблетках по 0.25 и 0.5 г и во флаконах с инфузионным раствором, содержащим 0.2 г ципробая.
Назначается внутрь независимо от приема пищи по 0.25-0.5 г 2 раза в день, при очень тяжелом обострении пиелонефрита препарат вводят вначале внутривенно капельно по 0.2 г 2 раза в день, а затем продолжают пероральный прием. Офлоксацин (таривид) - выпускается в таблетках по 0.1 и 0.2 г и во флаконах для внутривенного введения по 0.2 г.
Чаще всего офлоксацин назначают по 0.2 г 2 раза в день внутрь, при очень тяжелых инфекциях препарат вначале вводят внутривенно в дозе 0.2 г 2 раза в день, затем переходят на пероральный прием.
Пефлоксацин (абактал) - выпускается в таблетках по 0.4 г и ампулах по 5 мл, содержащих 400 мг абактала. Назначается внутрь по 0.2 г 2 раза в день во время еды, при тяжелом состоянии вводят внутривенно капельно 400 мг в 250 мл 5% раствора глюкозы (нельзя растворять абактал в солевых растворах) утром и вечером, а затем переходят на прием внутрь
Норфлоксацин (нолицин) - выпускается в таблетках по 0.4 г, назначается внутрь по 0.2-0.4 г 2 раза в сутки, при острых инфекциях мочевыводящих путей в течение 7-10 дней, при хронических и рецидивирующих инфекциях -до 3 месяцев.
Ломефлоксацин (максаквин) - выпускается в таблетках по 0.4 г, назначается внутрь по 400 мг 1 раз в день в течение 7-10 дней, в тяжелых случаях можно применять и более длительно (до 2-3 месяцев).
Эноксацин (пенетрекс) - выпускается в таблетках по 0.2 и 0.4 г, назначается внутрь по 0.2-0.4 г 2 раза в сутки, нельзя комбинировать с НПВС (могут возникать судороги).
В связи с тем, что фторхинолоны оказывают выраженное действие на возбудителей мочевых инфекций, они рассматриваются как средство выбора в лечении хронического пиелонефрита. При неосложненных мочевых инфекциях считают достаточным трехдневный курс лечения фторхинолонами, при осложненных мочевых инфекциях лечение продолжают в течение 7-10 дней, при хронических инфекциях мочевыводящих путей возможно и более длительное применение (3-4 недели).
Установлено, что можно комбинировать фторхинолоны с бактерицидными антибиотиками - антисинегнойными пенициллинами (карбенициллин, азлоциллин), цефтазидимом и имипенемом. Указанные комбинации назначаются при появлении устойчивых к монотерапии фторхинолонами штаммов бактерий.
Следует подчеркнуть низкую активность фторхинолонов в отношении пневмококка и анаэробов.
3.4. Нитрофурановые соединения.
Нитрофурановые соединения обладают широким спектром активности
(грамположительные кокки - стрептококки, стафилококки;
грамотрицательные палочки - кишечная палочка, протей, клебсиелла,
энтеробактер). Нечувствительны к нитрофурановым соединениям анаэробы,
псевдомоны.
В ходе лечения нитрофурановые соединения могут оказывать нежелательные
побочные действия:
- диспептические расстройства;
- гепатотоксичность;
- нейротоксичность (поражение центральной и периферической нервной системы), особенно при почечной недостаточности и длительном лечении (более 1.5 месяцев).
Противопоказания к назначению нитрофурановых соединений:
тяжелая патология печени, почечная недостаточность, заболевания нервной системы.
Наиболее часто при лечении хронического пиелонефрита применяются следующие нитрофурановые соединения:
Фурадонин - выпускается в таблетках по 0.1 г; хорошо всасывается в ЖКТ, создает низкие концентрации в крови, высокие - в моче. Назначается внутрь по 0.1-0.15 г 3-4 раза в день во время или после еды. Продолжительность курса лечения составляет 5-8 дней, при отсутствии эффекта в течение этого срока продолжать лечение нецелесообразно. Эффект фурадонина усиливается при кислой реакции мочи и ослабляется при рН мочи > 8. Препарат рекомендуется при хроническом пиееньшает агрегацию тромбоцитов, улучшает микроциркуляцию, назначается по 0.025 г 3-4 раза в день в течение 3-4 недель.
Венорутон (троксевазин) - уменьшает капиллярную проницаемость и отек, ингибирует агрегацию тромбоцитов и эритроцитов, уменьшает ишемическое повреждение тканей, увеличивает капиллярный кровоток и венозный отток из почки. Венорутон является полусинтетическим производным рутина. Препарат выпускается в капсулах по 0.3 г и ампулах по 5 мл 10% раствор предлагают в целях сокращения сроков лечения обострения хронического пиелонефрита назначать дополнительно к антибактериальной терапии венорутон внутривенно в дозе 10-15 мг/кг в течение 5 дней, затем внутрь по 5 мг/кг 2 раза в день в течение всего курса лечения.
Гепарин - уменьшает агрегацию тромбоцитов, улучшает микроциркуляцию, обладает противовоспалительным и антикомплементарным, иммунодепрессантным действием, ингибирует цитотоксическое действие Т-лимфоцитов, в малых дозах защищает интиму сосудов от повреждающего действия эндотоксина.
При отсутствии противопоказаний (геморрагического диатеза, язвы желудка и двенадцатиперстной кишки) можно назначать гепарин на фоне комплексной терапии хронического пиелонефрита по 5000 БД 2-3 раза в день под кожу живота в течение 2-3 недель с последующим постепенным снижением дозы в течение 7-10 дней до полной отмены.
6. Функциональная пассивная гимнастика почек.
Суть функциональной пассивной гимнастики почек заключается в периодическом чередовании функциональной нагрузки (за счет назначения салуретика) и состояния относительного покоя. Салуретики, вызывая полиурию, способствуют максимальной мобилизации всех резервных возможностей почки путем включения в деятельность большого количества нефронов (в нормальных физиологических условиях лишь 50-85% клубочков находится в активном состоянии). При функциональной пассивной гимнастике почек происходит усиление не только диуреза, но и почечного кровотока. Благодаря возникшей гиповолемии повышается концентрация антибактериальных веществ в сыворотке крови, в почечной ткани, увеличивается их эффективность в зоне воспаления. В качестве средства функциональной пассивной гимнастики почек обычно используется лазикс. Назначается 2-3 раза в неделю 20 мг лазикса внутривенно или 40 мг внутрь с контролем суточного диуреза, содержания электролитов в сыворотке крови и биохимических показателей крови.
Отрицательные реакции, которые могут возникать при пассивной гимнастике
почек:
- длительное использование метода может привести к истощению резервных
возможностей почек, что проявляется ухудшением их функции;
- бесконтрольное проведение пассивной гимнастики почек может привести к
нарушению водно-электролитного баланса;
- пассивная гимнастика почек противопоказана при нарушении пассажа мочи из верхних мочевых путей.
7. Фитотерапия.
В комплексной терапии хронического пиелонефрита применяются лекарственные средства, обладающие противовоспалительным, мочегонным, а при развитии гематурии - кровоостанавливающим действием.
Толокнянка (медвежьи ушки) - содержит арбутин, расщепляющийся в организме на гидрохинон (антисептик, оказывающий в мочевыводящих путях антибактериальное действие) и глюкозу. Применяется в виде отваров (30 г на 500 мл) по 2 столовые ложки 5-6 раз в день. Толокнянка проявляет действие в щелочной среде, поэтому прием отвара надо сочетать с приемом внутрь щелочных минеральных вод ("Боржоми"), содовых растворов. Для подщелачивания мочи употребляют яблоки, груши, малину.
Клюквенный сок, морс (содержит натрия бензоат) - обладает антисептическим действием (увеличивается синтез в печени из бензоата гиппуровой кислоты, которая, выделяясь с мочой, вызывает бактериостатический эффект). Принимают по 2-4 стакана в день.
8. Повышение общей реактивности организма и иммуномодулирующая терапия.
В целях повышения реактивности организма и для быстрейшего купиро
После достижения у больного стадии ремиссии антибактериальное лечение следует продолжать прерывистыми курсами. Повторные курсы антибактериальной терапии больных хроническим пиелонефритом необходимо назначать за 3-5 дней до предполагаемого появления у них признаков обострения заболевания с тем, чтобы постоянно в течение длительного времени сохранялась фаза ремиссии. Повторные курсы антибактериального лечения проводят по 8-10 дней препаратами, к которым ранее выявлена чувствительность возбудителя заболевания, так как в латентной фазе воспаления и при ремиссии бактериурия отсутствует.
Противорецидивные курсы при хроническом пиелонефрите.
В течение первого периода лечение проводится непрерывно с заменой антибактериального препарата другим каждые 7-10 дней до тех пор, пока не наступит стойкое исчезновение лейкоцитурии и бактериурии (на период не менее 2 месяцев). После этого в течение 4-5 месяцев проводится прерывистое лечение антибактериальными препаратами по 15 дней с интервалами 15-20 дней. При стойкой длительной ремиссии (после 3-6 месяцев лечения) можно не назначать антибактериальные средства. После этого проводится противорецидивное лечение - последовательное (3-4 раза в год) курсовое применение антибактериальных средств, антисептиков, лекарственных растений.
4. Применение НПВС.
В последние годы обсуждается возможность применения при хроническом пиелонефрите НПВС. Эти препараты оказывают противовоспалительное действие в связи с уменьшением энергетического обеспечения участка воспаления, снижают капиллярную проницаемость, стабилизируют мембраны лизосом, вызывают легкое иммунодепрессантное действие, жаропонижающий и обезболивающий эффект. Кроме того, применение НПВС направлено на снижение реактивных явлений, вызванных инфекционным процессом, предотвращение пролиферации, разрушение фиброзных барьеров с тем, чтобы антибактериальные препараты достигли воспалительного очага. Однако установлено, что индометацин при длительном применении может вызвать некроз почечных сосочков и нарушение гемодинамики почки.
Из НПВС наиболее целесообразен прием вольтарена (диклофенак-натрия), обладающего мощным противовоспалительным действием и наименее токсичного. Вольтарен назначается по 0.25 г 3-4 раза в день после еды в течение 3-4 недель.
Улучшение почечного кровотока.
Нарушению почечного кровотока принадлежит важная роль в патогенезе хронического пиелонефрита. Установлено, что при этом заболевании происходит неравномерное распределение почечного кровотока, что выражается в гипоксии коры и флебостазе в медуллярном веществе. В связи с этим в комплексной терапии хронического пиелонефрита необходимо использовать препараты, корригирующие нарушения кровообращения в почке. С этой целью применяются следующие средства.
Трентал (пентоксифиллин) - повышает эластичность эритроцитов, снижает агрегацию тромбоцитов, усиливает клубочковую фильтрацию, оказывает легкое диуретическое действие, увеличивает доставку кислорода в область пораженных ишемией тканей, а также пульсовое кровенаполнение почки. Трентал назначается внутрь по 0.2-0.4 г 3 раза в день после еды, через 1-2 недели дозу уменьшают до 0.1 г 3 раза в день. Продолжительность курса лечения - 3-4 недели.
Курантил - уменьшает агрегацию тромбоцитов, улучшает микроциркуляцию, назначается по 0.025 г 3-4 раза в день в течение 3-4 недель.
Венорутон (троксевазин) - уменьшает капиллярную проницаемость и отек, ингибирует агрегацию тромбоцитов и эритроцитов, уменьшает ишемическое повреждение тканей, увеличивает капиллярный кровоток и венозный отток из почки. Венорутон является полусинтетическим производным рутина. Препарат выпускается в капсулах по 0.3 г и ампулах по 5 мл 10% раствор предлагают в целях сокращения сроков лечения обострения хронического пиелонефрита назначать дополнительно к антибактериальной терапии венорутон внутривенно в дозе 10-15 мг/кг в течение 5 дней, затем внутрь по 5 мг/кг 2 раза в день в течение всего курса лечения.
Гепарин - уменьшает агрегацию тромбоцитов, улучшает микроциркуляцию, обладает противовоспалительным и антикомплементарным, иммунодепрессантным действием, ингибирует цитотоксическое действие Т-лимфоцитов, в малых дозах защищает интиму сосудов от повреждающего действия эндотоксина.
При отсутствии противопоказаний (геморрагического диатеза, язвы желудка и двенадцатиперстной кишки) можно назначать гепарин на фоне комплексной терапии хронического пиелонефрита по 5000 БД 2-3 раза в день под кожу живота в течение 2-3 недель с последующим постепенным снижением дозы в течение 7-10 дней до полной отмены.
6. Функциональная пассивная гимнастика почек.
Суть функциональной пассивной гимнастики почек заключается в периодическом чередовании функциональной нагрузки (за счет назначения салуретика) и состояния относительного покоя. Салуретики, вызывая полиурию, способствуют максимальной мобилизации всех резервных возможностей почки путем включения в деятельность большого количества нефронов (в нормальных физиологических условиях лишь 50-85% клубочков находится в активном состоянии). При функциональной пассивной гимнастике почек происходит усиление не только диуреза, но и почечного кровотока. Благодаря возникшей гиповолемии повышается концентрация антибактериальных веществ в сыворотке крови, в почечной ткани, увеличивается их эффективность в зоне воспаления. В качестве средства функциональной пассивной гимнастики почек обычно используется лазикс. Назначается 2-3 раза в неделю 20 мг лазикса внутривенно или 40 мг внутрь с контролем суточного диуреза, содержания электролитов в сыворотке крови и биохимических показателей крови.
Отрицательные реакции, которые могут возникать при пассивной гимнастике
почек:
- длительное использование метода может привести к истощению резервных
возможностей почек, что проявляется ухудшением их функции;
- бесконтрольное проведение пассивной гимнастики почек может привести к
нарушению водно-электролитного баланса;
- пассивная гимнастика почек противопоказана при нарушении пассажа мочи из верхних мочевых путей.
7. Фитотерапия.
В комплексной терапии хронического пиелонефрита применяются лекарственные средства, обладающие противовоспалительным, мочегонным, а при развитии гематурии - кровоостанавливающим действием.
Толокнянка (медвежьи ушки) - содержит арбутин, расщепляющийся в организме на гидрохинон (антисептик, оказывающий в мочевыводящих путях антибактериальное действие) и глюкозу. Применяется в виде отваров (30 г на 500 мл) по 2 столовые ложки 5-6 раз в день. Толокнянка проявляет действие в щелочной среде, поэтому прием отвара надо сочетать с приемом внутрь щелочных минеральных вод ("Боржоми"), содовых растворов. Для подщелачивания мочи употребляют яблоки, груши, малину.
Клюквенный сок, морс (содержит натрия бензоат) - обладает антисептическим действием (увеличивается синтез в печени из бензоата гиппуровой кислоты, которая, выделяясь с мочой, вызывает бактериостатический эффект). Принимают по 2-4 стакана в день.
8. Повышение общей реактивности организма и иммуномодулирующая терапия.
В целях повышения реактивности организма и для быстрейшего купирования обострения рекомендуются:
- поливитаминные комплексы;
- адаптогены (настойка женьшеня, китайского лимонника по 30-40 капель 3 раза в день) в течение всего периода лечения обострения;
- метилурацил по 1 г 4 раза в день в течение 15 дней.
В последние годы установлена большая роль аутоиммунных механизмов в развитии хронического пиелонефрита. Аутоиммунным реакциям способствует дефицит Т-супрессорной функции лимфоцитов. Для устранения иммунных нарушений применяются иммуномодуляторы. Они назначаются при длительном, плохо купирующемся обострении хронического пиелонефрита. В качестве иммуномодуляторов применяются следующие препараты.
Левамизол (декарис) - стимулирует функцию фагоцитоза, нормализует функцию Т- и В-лимфоцитов, увеличивает интерферонпродуцирующую способность Т-лимфоцитов. Назначается по 150 мг 1 раз в 3 дня в течение 2-3 недель под контролем количества лейкоцитов в крови (существует опасность лейкопении).
Тималин - нормализует функцию Т- и В-лимфоцитов, вводится внутримышечно по 10-20 мг 1 раз в день в течение 5 дней.
Т-активин - механизм действия тот же, применяется внутримышечно по 100 мкг 1 раз в день в течение 5-6 дней.
Уменьшая выраженность аутоиммунных реакций, нормализуя работу иммунной системы, иммуномодуляторы способствуют быстрейшему купированию обострения хронического пиелонефрита и уменьшают количество рецидивов. В ходе лечения иммуномодуляторами необходимо контролировать иммунный статус.
9. Физиотерапевтическое лечение.
Физиотерапевтическое лечение применяется в комплексной терапии хронического пиелонефрита.
Физиотерапевтические методики оказывают следующее воздействие:
- усиливают кровенаполнение почки, повышают почечный плазмоток, что улучшает доставку к почкам антибактериальных средств;
- снимают спазм гладкой мускулатуры почечных лоханок и мочеточников, что способствует отхождению слизи, мочевых кристаллов, бактерий.
Применяются следующие физиопроцедуры.
1. Электрофорез фурадонина на область почек. Раствор для электрофореза содержит: фурадонина - 1 г, 1н.-раствора NaOH - 2.5 г, дистиллированной воды - 100 мл. Перемещение лекарства происходит от катода к аноду. Курс лечения состоит из 8-10 процедур.
2. Электрофорез эритромицина на область почек. Раствор для электрофореза содержит: эритромицина -100,000 ЕД, спирта этилового 70% -100 г. Перемещение лекарства происходит от анода к катоду.
Электрофорез кальция хлорида на область почек.
3. Т-активин - УЗВ в дозе 0.2-0.4 Вт/см2 в импульсном режиме в течение 10-15 мин при отсутствии мочекаменной болезни.
4. Сантиметровые волны ("Луч-58") на область почки, 6-8 процедур на курс лечения.
5. Тепловые процедуры на область больной почки: диатермия, лечебная грязь, диатермогрязь, озокеритовые и парафиновые аппликации.
10. Симптоматическое лечение.
При развитии артериальной гипертензии назначаются гипотензивные средства (резерпин, адельфан, бринердин, кристепин, допегит), при развитии анемии - железосодержащие препараты, при выраженной интоксикации -внутривенное капельное вливание гемодеза, неокомпенсана.
11. Санаторно-курортное лечение.
Основным санаторно-курортным фактором при хронических пиелонефритах являются минеральные воды, которые применяются внутрь и в виде минеральных ванн.
Минеральные воды обладают противовоспалительным эффектом, улучшают почечный плазмоток, клубочковую фильтрацию, оказывают мочегонный эффект, способствуют отхождению солей, влияют на рН мочи (сдвигают реакцию мочи в щелочную сторону). Используют следующие курорты с минеральными водами: Железноводск, Трускавец, Джермук, Саирме, Березовские минеральные воды, Славяновский и Смирновский минеральные источники.
Минеральная вода "Нафтуся" курорта Трускавец уменьшает спазм гладкой мускулатуры почечной лоханки и мочеточников, что способствует отхождению мелких камней. Кроме того, она обладает и противовоспалительным действием. "Смирновская", "Славяновская" минеральные воды являются гидрокарбонатно-сульфатно-натриево-кальциевыми, чем обусловлено их противовоспалительное действие. Прием минеральных вод внутрь способствует уменьшению воспалительных явлений в почках и мочевых путях, "вымыванию" из них слизи, микробов, мелких камней, "песка". На курортах лечение минеральными водами сочетается с физиотерапевтическим лечением.
Противопоказаниями к санаторно-курортному лечению являются:
- высокая артериальная гипертензия;
- выраженная анемия;
- ХПН;
12. Плановое противорецидивное лечение.
Цель планового противорецидивного лечения - предупредить развитие рецидива, обострения хронического пиелонефрита. Единой системы противорецидивного лечения не существует.
Рекомендуется последовательно (3-4 раза в год) проводить курсы лечения антибактериальными средствами, антисептиками, лекарственными растениями.
ИНДИВИДУАЛЬНЫЙ ЭТИОПАТОГЕНЕЗ
Исходя из имеющихся данных видно, что заболевания … имеют полиэтиологическое возникновение. Из истории жизни больной я вывел следующие предположения:
Маргарита Васильевна работала диспетчером на железной дороге. Именно там у нее появились первые признаки болезни. Работа сопровождалась повышенным психо-эмоциональным напряжением и низкой физической активностью. В результате стали возникать кратковременные подъемы давления. С 2000 года появились боли за грудиной при ускорении движений, подъёме в гору, после приёма пищи, плохая переносимость физических нагрузок, возникшие при нарушении механизмов регуляции вазоконстрикции и вазодилятации.
ОПРЕДЕЛЕНИЕ ФАРМАКОЛОГИЧЕСКИХ ГРУПП ПРЕПАРАТОВ
Средства для лечения ХСН.
I. Основные – эффект которых доказан, не вызывает сомнений и которые рекомендованы во всем мире.
1. ИАПФ – всем больным СН, не зависимо от этиологии, стадии и декомпенсации.
2. Диуретики (Д) – показаны всем больным при клинических симптомах ХСН, связанных с суточной задержкой воды и натрия.
3. Сердечные гликозиды (СГ) – средство выбора при мерцательной аритмии (МА).
4. β-адреноблокаторы (БАБ) – дополнительно к ИАПФ.
5. Антагонисты рецепторов к альдостерону (альдактон) – при выраженной ХСН, совместно с ИАПФ.
II. Дополнительные – эффективность и безопасность которых показана в крупных исследованиях, но требует уточнения.
1. Блокаторы ангиотензиновых рецепторов (лозартан и др.) – при плохой переносимости ИАПФ.
2. амиодарон или соталол – у больных с жизнеугрожающими нарушениями сердечного ритма.
3. ингибиторы возопептидаз (омопатрилат) – новый нейрогормональный модулятор, возможно превосходящий по эффективности ИАПФ. Требуется уточнить его безопасность.
III. Вспомогательные – эффекты которых и влияние на прогноз ХСН не доказаны, но их применение диктуется определенными клиническими ситуациями.
1. Периферические вазодилататоры (нитраты) – при сопутствующей стенокардии.
2. Блокаторы медленных кальциевых каналов (амлодипин) – дополнительно к ИАПФ при стенокардии и артериальной гипертензии.
3. Антиаритмики – при опасных для жизни желудочковых аритмиях.
4. Аспирин – у больных после перенесенного инфаркта миокарда.
5. Кортикостероиды – при упорной гипотонии.
6. Негликозидные кардиотоники – при обострениях ХСН с упорной гипотонией.
7. Непрямые антикоагулянты – при мерцательной аритмии (МА), внутрисердечных тромбозах, после операций на сердце.
8. Статины – при дислипидемиях.
Классификация диуретиков
1. По выраженности натрийуретического эффекта
A) Сильнодействующие
(вызывающие экскрецию 15 - 20%
профильтрованного натрия)
- органические соединения ртути (в настоящее время не используются в клинической практике)
- произвозные сульфамонлантраниловой кислоты (фуросемид, буметанид, торасемид)
- производные фенилуксусной кислоты (этакриновая кислота, индакринон)
Б) С умеренно выраженным натрийуретическим эффектом
- производные бензотиадиазина (тиазиды и гидротиазиды) -гидрохлортиазид, политиазид
- сходные по механизму канальцевого действия с тиазидными диуретиками гетероциклические соединения - хлорталидон, клопамид, индапамид, ксипамид
B) Слабодействующие
(вызывающие экскрецию менее 5%
профильтрованного натрия)
- калийсберегающие (амилорид, триамтерон, спиронолактон)
- ингибиторы карбоангидразы (ацетазоламид)
- осмотические диуретики (маннитол, мочевина, глицерин
2. По характеру вызываемого диуретического эффекта:
A) вызывающие преимущественно водный диурез - осмотические диуретики
Б) салуретики, усиливающие выделение из организма ионов натрия, калия, хлора, фосфора - петлевые, тиазидные и тиазидоподобные диуретики
B) калийсберегающие
препараты, усиливающие выделение
натрия и блокирующие выделения калия
- спиронолактон,
амилорид, триамтерен.
3. По точке приложения действия:
А) действующие на проксимальный каналец нефрона - ингибиторы карбоангидразы, осмотические диуретики
Б) действующие на кортикальный сегмент петли Генле - тиазидные и тиазидоподобные диуретики
В) действующие на всем протяжении петли Генле – петлевые диуретики
Г) действующие на дистальный каналец нефрона - калийсберегающие диуретики
4. По скорости наступления диуреза и его продолжительности
A) сильные
мочегонные препараты (петлевые и осмотические
диуретики), вызывающие быстрый
мочегонный эффект
Б) препараты средней продолжительности и скорости действия (тиазидные и тиазидоподобные диуретики а также амилорид и триамтерен)
B) препараты
с отсроченным и продолжительным эффектом
(хлорталидон и верошпирон)
5. По влиянию на кислотно-щелочное равновесие крови:
A) вызывающие выраженный метаболитический ацидоз (аммония хлорид, диакарб)
Б) вызывающие выраженный метаболитический алкалоз (ртутные диуретики)
B) вызывающие
умеренный метаболитический ацидоз при
длительном лечении высокими дозами
(калийсберегающие
диуретики)
Г) вызывающие умеренный метаболитический алкалоз при длительном лечении высокими дозами (петлевые и тиазидные диуретики)
6. По влиянию на выведение калия:
A) выраженные
калийуретики (препараты, действующие на
кортикальный сегмент петли Генле)
Б) средние калийуретики (петлевые диуретики)
B) малые калийуретики (осмотические диуретики)
Г) калийсберегающие диуретики (верошпирон, амилорид, триамтерен)
7. По влиянию на экскрецию кальция
А) уменьшающие экскрецию и увеличивающие кальциемию (препараты действующие на кортикальный сегмент петли Генте)
Б) увеличивающие экскрецию кальция (петлевые диуретики)
Классификация ингибиторов АПФ.
° 1 группа – препараты, содержащие SH-группу (каптоприл, алациприл, зофеноприл).
° 2 группа – карбоксилалкилдипептиды (эналаприл, лизиноприл, рамиприл, периндоприл, трандалоприл).
° 3 группа – содержащие фосфинильную группу (фозиноприл).
Классификация кардиотонических средств.
I класс – позитивная инотропия, связанная с усилением трансмембранного тока кальция внутри кардиомиоцитов с увеличением содержания цАМФ.
- IА - b-адренергическая стимуляция, которая активирует G-протеин аденилатциклазы (добутамин) ®b1, ибопамин, ксамотерол, корвин. (b2 адреномиметики – сальбутамол, пирбутерол в дозах > среднетерапевтич.).
- IВ – ингибиция фосфодиэстеразы, которая снижает скорость катаболизма цАМФ.
Специфические ингибиторы фосфодиэстеразы III – (амринон, милренон), эноксимон.
Неспецифические ингибиторы фосфодиэстеразы – (метилксантины: эуфиллин, кофеин, теофиллин).
Достоинством ингибиторов фосфодиэстеразы является сочетание положительной инотропии с вазодилатацией. Отрицательное их качество состоит в том, что они вызывают склонность к аритмиям, увеличивая этим летальность при длительном применении.
- IС – прямая активация аденилатциклазы (форсколин). Он удлиняет продолжительность потенциала действия, при этом частота сердечного ритма обычно увеличивается.
- увеличивает синтез аденилатциклазы и глюкагон.
- IД – модуляция кальциевых каналов L-типа (BAYK 8644). Его эффекты могут быть полностью устранены под влиянием нифедилпинина и других дигидропиридинов.
II класс – препараты этого класса усиливают внутриклеточную активность натрия различными путями.
- IIА – торможение натрий-калиевого насоса. Блокаторы натрийкалиевой АТФазы повышают уровень внутриклеточного натрия у уменьшают натрий-калиевый обмен с повышением внутриклеточного содержания кальция (с одновременным уменьшением внутриклеточного калия).
Это сердечные гликозиды:
1. Неполярные жирорастворимые:
- длительного действия (дигитоксин);
- средней длительности (целанид, дигоксин).
2. Полярные:
- короткого действия (строфантин).
- IIВ – усиление трансмембранного притока натрия через вольтаж чувствительные натриевые каналы (LPJ 201-106). Но их не применяют в клинике из-за общей токсичности, хотя они и обладают ещё вазодилатацией.
III класс – препараты этого класса усиливают чувствительность миофиламентов к кальцию.
Это такие новые препараты как левосимедан, пимодендан, сульфамазол, адибендан. В этот класс относят ещё и такие метилксантины как кофеин, теофиллин. Левосимендан сочетает эффекты сенситизации кальция и небольшого торможения ФДЭ III, что может приводить к вазодилатации и укорочению механической систолы.
IV класс - препараты, удлиняющие реполяризацию, усиливающие сократимость. (Альмокалант, веснарион, дофетилид). Вызывают накопление кальция в миокарде и частично ингибируют фосфодиэстеразу III (ФДЭ III). Веснарион урежает сердечный ритм и уменьшает летальность больных с ХСН.
ОСОБЕННОСТИ ВЫБОРА КОНКРЕТНЫХ ФАРМАКОЛОГИЧЕСКИХ ГРУПП
Я выбрал для лечения ИАПФ. Ингибируя тканевую ренин-ангиотензиновую систему сердца, предупреждают гипертрофию миокарда и дилатацию левого желудочка и способствуют их обратному развитию (кардиопротективное действие). Оказывают натрийуретическое и сосудорасширяющее действие и улучшают почечный кровоток.
Калийсберегающие диуретики. Увеличивают выведение ионов натрия и воды, одновременно уменьшают выведение ионов калия и магния. Основные показания к назначению: задержка жидкости в организме, ХСН, ИБС.
β-адреноблокаторы. Уменьшают число и тяжесть приступов стенокардии и улучшают переносимость физической нагрузки, увеличивают конечное диастолическое давление в левом желудочке, уменьшают потребность миокарда в кислороде и урежают ЧСС.
Периферические вазодилататоры (нитраты и нитратоподобные средства). Преимущественно воздействуют на венозные сосуды — за счет расширения периферических вен уменьшают венозный возврат к сердцу. Расширяя артериолы, снижают ОПСС, систолическое и среднее АД. В результате уменьшения пред- и постнагрузки на сердце снижают потребность миокарда в кислороде.
Антикоагулянты непрямого действия. Применяются для профилактики тромбоза и тромбоэмболии после инфаркта миокарда и при мерцании предсердий.
Статины. Снижают синтез холестерина и тем самым нормализуют липидный фон крови. В терапии ХСН основное предпочтение отводится плеотропным эффектам направленными на восстановление эндотелия и улучшение коронарного кровотока.
ОСОБЕННОСТИ ВЫБОРА КОНКРЕТНОГО ПРЕПАРАТА
Для лечения заболеваний сердца я выбрал ИАПФ – фозиноприл, т. к. у пожилых пациентов не отмечается выраженных изменений фармакокинетических параметров и при отсутствии заболеваний печени и почек, сопровождающихся снижением их функций, не требуется корректировки доз. Калийсберегающий диуретик - верашпирон. Увеличивает отток мочи при хроническом пиелонефрите.
β1-адреноблокатор – метопролол. Является липофильным препаратом, а потому выводится в основном через ЖКТ. Имеет широкий гемодинамический профиль, сходный с сердечными гликозидами. В отличие от неселективных бета-адреноблокаторов при назначении в средних терапевтических дозах оказывает менее выраженное влияние на органы, содержащие β2-адренорецепторы (поджелудочная железа, скелетные мышцы, гладкая мускулатура периферических артерий, бронхов и матки) и на углеводный обмен.
Периферический вазодилататор – изосорбида мононитрат. Является активным метаболитом изосорбида динитрата. Оказывает длительный эффект, обладает высокой биодоступностью,
Антикоагулянт непрямого действия – варфарин. Доза препарата принимается 1 раз в сутки, что удобно. Относительная простота химического строения приводит минимизации побочных эффектов по сравнению с другими представителями группы кумаринов.
Гиполипидемический препарат – флувастатин. Обладает выраженными плеотропными эффектами. Нормализует соотношение между процессами вазоконстрикции и вазодилатации.
Анализы мочи хорошие и поэтому антибиотикотерапию мы не применяем.
КЛИНИКО – ФАРМАКОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ПРЕПАРАТОВ
Верошпирон (Verospiron).
Лекарственный препарат: SPIRONOLACTONE
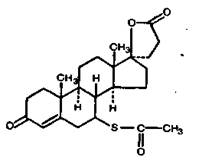
Фармакодинамика:
Калийсберегающий диуретик. Являясь антагонистом альдостерона, конкурентно связывается с альдостероновыми рецепторами в дистальных отделах почечных канальцев.
Основные эффекты:
Препарат увеличивает выведение ионов натрия и воды, одновременно уменьшает выведение ионов калия и магния.
Диуретический эффект развивается на 2-5 день лечения и сохраняется в течение 2-3 дней после отмены препарата.
Побочные явления:
Со стороны эндокринной системы: гинекомастия (обычно проходит после отмены препарата, но в редких случаях может сохраняться), боль в молочных железах, снижение либидо, нарушения менструального цикла. Органы пищеварения: диспептические явления, нарушения функции печени.
Со стороны ЦНС (центральная нервная система): головокружение, слабость, рассеянность.
Со стороны водно-электролитного баланса: гиперкалиемия, нарушения электролитного баланса.
Со стороны системы кроветворения: лейкопения, агранулоцитоз, тромбоцитопения.
Кожные реакции: алопеция, гипертрихоз, крапивница, зуд, сыпь. Другие реакции и проявления: судороги (конвульсии) икроножных мышц.
Показания к применению:
- профилактика и лечение отечного синдрома при хронической сердечной недостаточности, циррозе печени, нефротическом синдроме;
- эссенциальная артериальная гипертензия (у взрослых);
- первичный гиперальдостеронизм (для уточнения диагноза кратковременного предоперационного лечения);
- профилактика гипокалиемии при лечении салуретиками;
- асцит.
Противопоказания:
- болезнь Аддисона;
- острая почечная недостаточность;
- хроническая почечная недостаточность со значительным снижением выделительной функции (КК<10 мл/мин);
- анурия;
- гиперкалиемия;
- гипонатриемия;
- беременность;
- лактация (грудное вскармливание);
- повышенная восприимчивость к спиронолактону и другим компонентам препарата.
- беременность;
- грудное вскармливание;
Фармакокинетика:
Форма выпуска: Капсулы, в одной капсуле содержится спиронолактон 0,05 и 0,1 г 10 штук - пластиковая упаковка (блистер) (3) - в упаковке из картона.
Таблетки: в составе одной таблетки: спиронолактон 0,25 г, 20 штук - пластиковая упаковка (блистер) - в упаковке из картона.
- капсула 50 мг, 100 мг: 30 штук
- таблетка 25 мг: 20 штук
Дополнительные вещества в составе препарата: кремний коллоидный обезвоженный, стеарат магниевый, порошок талька, крахмал кукурузы, моногидрат лактозы.
При приеме внутрь абсорбируется из желудочно кишечного тракта. Биодоступность составляет 90%. Прием пищи усиливает абсорбцию и биодоступность спиронолактона.
Распределение лекарственного препарата в организме:
Взаимодействие с белком плазмы - 90%.
Спиронолактон и его метаболиты проникают через плаценту, выделяются с грудным молоком.
Метаболизм. Быстро метаболизируется в печени. Подвергается эффекту "первого
прохождения". Основными метаболитами спиронолактона является канренон и 7-альфа-(тиометил)-спиронолактон.
Выведение. Спиронолактон и метаболиты выводятся из организма с мочой, частично с желчью и калом.
Дозировки и режим дозирования:
При отечном синдроме при хронической сердечной недостаточности препарат прописывают взрослым в начальной суточной дозе 25 мг .
Максимальная доза - 100 миллиграмм /сут. Поддерживающая доза определяется индивидуально.
При отечном синдроме при циррозе печени препарат прописывают в дозе 100-400 мг /сут (в зависимости от соотношения калия и натрия).
Поддерживающая доза определяется индивидуально.
При отечном синдроме при нефротическом синдроме препарат прописывают в дозе 100-200 мг /сут.
При эссенциальной артериальной гипертензии начальная суточная доза составляет 50-100 мг (разделенные на несколько приемов). При необходимости суточную дозу постепенно в течение 2 недель увеличивают до 200 мг. Продолжительность лечения не менее 2 недель.
Для профилактики гипокалиемии, вызванной приемом салуретиков, Верошпирон применяют в суточной дозе 25-100 мг.
Дозу подбирают индивидуально. Кратность приема 1-2 раза в сутки.
Лекарственное взаимодействие:
Верошпирон уменьшает восприимчивость сосудов к норадреналину. Это надо помнить при проведении общей и местной анестезии. При использовании Верошпирона с другими диуретическими или антигипертензивными средствами возможно усиление гипотензивного эффекта (при необходимости проведения комбинированной терапии необходимо снижение дозы вышеуказанных препаратов).
Совместное применение Верошпирона в высоких дозах с индометацином или ингибиторами АПФ может привести к гиперкалиемии. При использовании Верошпирон уменьшает эффект антикоагулянтов непрямого действия (производных кумарина). При использовании Верошпирона с трипторелином, бузерилином, гонадорелином усиливается действие последних.
При использовании Верошпирона и дигоксина увеличивается период полувыведения последнего. Это может привести к повышению концентрации дигоксина в крови вплоть до токсической (при необходимости их совместного использования надо снизить дозу или увеличить промежуток между приемами дигоксина).
При использовании с Верошпироном ацетилсалициловая кислота ослабляет диуретический эффект спиронолактона путем блокирования секреции канренона в почечных канальцах.
Показано, что индометацин и мефанаминовая кислота ингибируют экскрецию канренона.
Метопролол (Metoprolol).
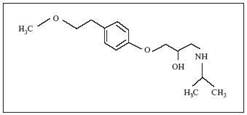
Групповая принадлежность: Бета1-адреноблокатор селективный.
Применяется в форме сукцината и тартрата.
Фармакодинамика:
Кардиоселективный β1 адреноблокатор. Не оказывает мембраностабилизирующего действия и не обладает внутренней СМА. Блокируя бета1-адренорецепторы сердца, уменьшает стимулированное катехоламинами образование цАМФ из АТФ, снижает внутриклеточный ток Са2+, оказывает отрицательное хроно-, дромо-, батмо- и инотропное действие (урежает ЧСС, угнетает проводимость и возбудимость, снижает сократимость миокарда). ОПСС в начале применения бета-адреноблокаторов (в первые 24 ч после перорального приема) увеличивается (в результате реципрокного возрастания активности альфа-адренорецепторов и устранения стимуляции бета2-адренорецепторов), которое через 1-3 дня возвращается к исходному, а при длительном назначении снижается.
Основные эффекты:
Гипотензивное действие обусловлено уменьшением МОК и синтеза ренина, угнетением активности ренин-ангиотензиновой системы (имеет большее значение у больных с исходной гиперсекрецией ренина) и ЦНС, восстановлением чувствительности барорецепторов дуги аорты (не происходит усиления их активности в ответ на снижение АД) и в итоге уменьшением периферических симпатических влияний. Снижает повышенное АД в покое, при физическом напряжении и стрессе. Гипотензивный эффект развивается быстро (систолическое АД снижается через 15 мин, максимально - через 2 ч) и продолжается в течение 6 ч, диастолическое АД изменяется медленнее: стабильное снижение наблюдается после нескольких недель регулярного приема.
Антиангинальный эффект определяется снижением потребности миокарда в кислороде в результате уменьшения ЧСС (удлинение диастолы и улучшение перфузии миокарда) и сократимости, а также снижением чувствительности миокарда к воздействию симпатической иннервации. Уменьшает число и тяжесть приступов стенокардии и повышает переносимость физической нагрузки. За счет повышения конечного диастолического давления в ЛЖ и увеличения растяжения мышечных волокон желудочков может повышать потребность в кислороде, особенно у больных с ХСН.
Антиаритмический эффект обусловлен устранением аритмогенных факторов (тахикардии, повышенной активности симпатической нервной системы, увеличенного содержания цАМФ, артериальной гипертензии), уменьшением скорости спонтанного возбуждения синусного и эктопического водителей ритма и замедлением AV проведения (преимущественно в антеградном и в меньшей степени в ретроградном направлениях через AV узел) и по дополнительным путям. При суправентрикулярной тахикардии, мерцании предсердий, синусовой тахикардии при функциональных заболеваниях сердца и тиреотоксикозе урежает ЧСС или даже может привести к восстановлению синусного ритма. Предупреждает развитие мигрени. В отличие от неселективных бета-адреноблокаторов при назначении в средних терапевтических дозах оказывает менее выраженное влияние на органы,
содержащие бета2-адренорецепторы (поджелудочная железа, скелетные мышцы, гладкая мускулатура периферических артерий, бронхов и матки) и на углеводный обмен; выраженность атерогенного действия не отличается от действия пропранолола. При многолетнем приеме снижает концентрацию холестерина в крови. При применении в больших дозах (более 100 мг/сут) оказывает блокирующий эффект на оба подтипа бета-адренорецепторов. При в/в инфузии метопролола тартрата в течение 10 мин и более максимальное действие развивается через 20 мин, урежение сердечного ритма при дозах 5 и 10 мг составляет 10 и 15% соответственно.
Побочные действия:
Со стороны нервной системы: повышенная утомляемость, слабость, головная боль, замедление скорости психических и двигательных реакций. Редко: парестезии в конечностях (у больных с "перемежающейся" хромотой и синдромом Рейно), тремор, судороги, депрессия, беспокойство, снижение внимания, сонливость, бессонница, "кошмарные" сновидения, спутанность сознания или кратковременная потеря памяти, галлюцинации, астения, миастения. Со стороны органов чувств: редко - снижение зрения, снижение секреции слезной жидкости, сухость и болезненность глаз, конъюнктивит, шум в ушах, снижение слуха. Со стороны ССС: синусовая брадикардия, снижение АД, ортостатическая гипотензия (головокружение, иногда потеря сознания). Редко - снижение сократимости миокарда, развитие (усугубление) ХСН (отеки, отечность стоп и/или нижней части голеней, одышка), нарушения ритма сердца, проявление ангиоспазма (усиление нарушения периферического кровообращения, похолодание нижних конечностей, синдром Рейно), нарушение проводимости миокарда, кардиалгия. Очень редко - усугубление ранее существовавших нарушений AV проводимости. Со стороны пищеварительной системы: тошнота, рвота, боль в животе, сухость во рту, запоры или диарея, в отдельных случаях - нарушение функции печени (темная моча, желтупшость склер или кожи, холестаз), изменения вкуса. Со стороны кожных покровов: высыпания на коже (обострение псориаза), псориазоподобные кожные реакции, гиперемия кожи, экзантема, фотодерматоз, усиление потоотделения, обратимая алопеция. Со стороны дыхательной системы: заложенность носа, бронхоспазм при назначении в высоких дозах (утрата селективности и/или у предрасположенных пациентов), одышка. Со стороны эндокринной системы: гипергликемия (у больных инсулиннезависимым сахарным диабетом), гипогликемия (у больных, получающих инсулин), гипотиреоидное состояние. Аллергические реакции: крапивница, кожный зуд, сыпь. Лабораторные показатели: тромбоцитопения (необычные кровотечения и кровоизлияния), агранулоцитоз, лейкопения, повышение активности "печеночных" ферментов, гипербилирубинемия. Влияние на плод: внутриутробная задержка роста, гипогликемия, брадикардия. Прочие: боль в спине или суставах, увеличение массы тела, снижение либидо и/или потенции, при резком прекращении лечения - синдром "отмены" (усиление приступов стенокардии, повышение АД).
Показания:
ИБС, стенокардия напряжения, нестабильная стенокардия, инфаркт миокарда (острая фаза, а также вторичная профилактика). Артериальная гипертензия, гипертонический криз. ХСН (компенсированная) в комбинации с диуретиками, ингибиторами АПФ и сердечными гликозидами. Нарушения ритма (в т.ч. при общей анестезии) - синусовая тахикардия, желудочковая и суправентрикулярная аритмии (в т.ч. наджелудочковая тахикардия, мерцательная тахиаритмия, трепетание предсердий, предсердная тахикардия, тахиаритмии, вызываемые наперстянкой, катехоламинами, желудочковая экстрасистолия, аритмии на фоне пролапса митрального клапана), врожденный синдром удлиненного интервала Q-T. Тиреотоксикоз (комплексная терапия), абстинентный синдром, мигрень (профилактика), тремор (эссенциальньш, старческий), состояние тревоги (вспомогательное лечение), акатизия на фоне нейролептиков.
Противопоказания:
Гиперчувствительность, кардиогеиный шок, AV блокада П-Ш ст., SA блокада, СССУ, синусовая брадикардия (ЧСС менее 50/мин), острая СН или декомпенсированная ХСН, стенокардия Принцметала, артериальная гипотензия, острый инфаркт миокарда (P-Q более 0.24 с или систолическом АД менее 100 мм рт.ст.); период лактации, одновременный прием ингибиторов МАО или одновременное в/в введение верапамила.С осторожностью. Сахарный диабет, метаболический ацидоз, бронхиальная астма, ХОБЛ (эмфизема легких, хронический обструктивный бронхит), печеночная недостаточность, ХГШ, миастения, феохромоцитома, тиреотоксикоз, депрессия (в т.ч. в анамнезе), псориаз, облитерирующие заболевания периферических сосудов ("перемежающаяся" хромота, синдром Рейно), беременность, детский возраст (эффективность и безопасность не определены), пожилой возраст.
Фармакокинетика:
Лекарственная форма: таблетки по 0,025; 0,05 и 0,1 г; таблетки пролонгированного действия по 0,05; 0,1 и 0,2 г.
Метопролола тартрат быстро и почти полностью (95%) всасывается при приеме внутрь, подвергается интенсивному пресистемному метаболизму. Биодоступность составляет около 50% при первом приеме и возрастает до 70% при повторном применении. Около 12% связывается с альбуминами плазмы крови. Быстро распределяется в тканях, проникает через ГЭБ (уровень в ЦНС составляет 78% плазменной концентрации), плацентарный барьер, грудное молоко (концентрации превышают плазменные). Объем распределения — 5,5 л/кг. Cmax достигается через 1–2 ч после приема, уровень в крови значительно варьирует. T1/2 — от 3 до 7 ч. Биотрансформируется в печени, с образованием двух активных метаболитов. Выводится преимущественно почками в виде метаболитов, Cl — 1 л/мин. При приеме внутрь менее 5% экскретируется с мочой в неизмененном виде, при в/в инфузии — около 10%. При нарушении функции почек биодоступность не изменяется, но может уменьшаться скорость экскреции метаболитов. У пациентов с циррозом печени метаболизм и общий клиренс замедляются (коррекции режима дозирования не требуется). Не удаляется при гемодиализе.
При в/в инфузии метопролола тартрата в течение 10 мин и более максимальное действие развивается через 20 мин, урежение сердечного ритма при дозах 5 и 10 мг составляет 10 и 15% соответственно. После приема внутрь в одинаковых дозах Cmax метопролола сукцината составляет 1/4–1/2, Cmax метопролола тартрата, но более длительно сохраняется. Биодоступность в дозах 50–400 мг (1 раз в сутки) на 23% меньше от таковой после приема аналогичной дозы тартрата. Фармакокинетические параметры не зависят от возраста пациентов.
Способ применения и дозы:
Внутрь, с едой или сразу после еды, таблетки можно делить пополам, но не разжевывать и запивать жидкостью, для лекарственных форм пролонгированного действия - глотать целиком, не раздавливать, не разламывать, не разжевывать. При артериальной гипертензии средняя доза - 100-150 мг/сут в 1-2 приема, при необходимости - 200 мг/сут. При стенокардии - 50 мг 2-3 раза в сутки. При гиперкинетическом кардиальном синдроме (в т.ч. при тиреотоксикозе) - 50 мг 1-2 раза в сутки. При тахиаритмии - 50 мг 2-3 раза в сутки, при необходимости - 200-300 мг/сут. Вторичная профилактика инфаркта миокарда - 200 мг/сут. Профилактика мигрени - 100-200 мг/сут в 2-4 приема. Для купирования пароксизмальной суправентрикулярной тахикардии вводится парентерально, в условиях стационара. Вводят медленно, дозу 2-5 мг (1-2 мог/мин). При отсутствий эффекта введение может быть повторено через 5 мин. Увеличение дозы свыше 15 мг обычно не приводит к большей выраженности действия. После купирования приступа аритмии больных переводят на пероральное введение в дозе 50 мг 4 раза в сутки, причем первая доза принимается через 15 мин после прекращения в/в введения. В острой стадии инфаркта миокарда немедленно после госпитализации пациента (при постоянном контроле за гемодинамикой: ЭКГ, ЧСС, AV проводимостью, АД) следует ввести болюсно в/в 5 мг, повторяют введение каждые 2 мин до достижения суммарной дозы 15 мг. При хорошей переносимости через 15 мин - внутрь, 25-50 мг каждые 6 ч, в течение 2 сут. Пациентам, которые плохо перенесли введение полной в/в дозы, следует начать пероральное введение, начиная с приема половинной дозы. Поддерживающая терапия продолжается в дозах 200 мг/сут (за 2 приема), в течение 3 мес-3 лет. Пожилым пациентам рекомендуется начинать лечение с 50 мг/сут. Почечная недостаточность не требует коррекции дозы. При печеночной недостаточности целесообразно назначать др. бета-адреноблокаторы, не подвергающиеся метаболизму в печени.
Взаимодействие:
Аллергены, используемые для иммунотерапии, или экстракты аллергенов для кожных проб повышают риск возникновения тяжелых системных аллергических реакций или анафилаксии у больных, получающих метопролол. Иодсодержащие рентгеноконтрастные ЛС для в/в введения повышают риск развития анафилактических реакций. Изменяет эффективность инсулина и пероральных гипогликемических ЛС, маскирует симптомы развивающейся гипогликемии (тахикардию, повышение АД). Снижает клиренс лидокаина и ксантинов (кроме дифиллина) и повышает их концентрацию в плазме, особенно у больных с исходно повышенным клиренсом теофиллина под влиянием курения. Гипотензивный эффект ослабляют НПВП (задержка Na+ и блокада синтеза Pg почками), ПСС и эстрогены (задержка Na+). Сердечные гликозиды, метилдопа, резерпин и гуанфацин, БМКК (верапамил, дилтиазем), амиодарон и др. антиаритмические ЛС повышают риск развития или усугубления брадикардии, AV блокады, остановки сердца и СН. Нифедипин может приводить к значительному снижению АД. Диуретики, клонидин, симпатолитики, гидралазин и др. гипотензивные ЛС могут привести к чрезмерному снижению АД. Удлиняет действие недеполяризующих миорелаксантов и антикоагулянтный эффект кумаринов. Три- и тетрациклические антидепрессанты, антипсихотические ЛС (нейролептики), этанол, седативные и снотворные ЛС усиливают угнетение ЦНС. Не рекомендуется одновременное применение с ингибиторами МАО вследствие значительного усиления гипотензивного действия, перерыв в лечении между приемом ингибиторов МАО и метопролола должен составлять не менее 14 дней. Негидрированные алкалоиды спорыньи повышают риск развития нарушений периферического кровообращения.
Варфарин (Warfarin).
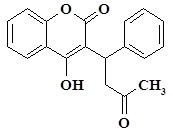 Фармакодинамика:
Фармакодинамика:
Антикоагулянт непрямого действия. Подавляет синтез витамин К-зависимых факторов свертывания крови (II, VII, IX и X) и белков C и S в печени.
Эффекты:
Антикоагулянтный. Оптимальное действие наблюдается на 3-5 день от начала применения и прекращается через 3-5 дней после приема последней дозы.
Побочные действия:
Наиболее часто - кровоточивость. Редко - диарея, повышение активности "печеночных" трансаминаз, экзема, некроз кожи; васкулиты, выпадение волос.
Показания:
Лечение и профилактика тромбоза и тромбоэмболии сосудов: острый венозный тромбоз и тромбоэмболия легочной артерии; послеоперационный тромбоз; повторный инфаркт миокарда; в качестве дополнительного ЛС при проведении хирургического или тромболитического лечения тромбоза, а также при электрической кардиоверсии мерцательной аритмии; рецидивирующий венозный тромбоз; повторная тромбоэмболия легочной артерии; протезирование клапанов сердца и сосудов (возможна комбинация с АСК); тромбоз периферических, коронарных и мозговых артерий; вторичная профилактика тромбоза и тромбоэмболии после инфаркта миокарда и при мерцании предсердий.
Противопоказания:
Гиперчувствительность, острое кровотечение, тяжелые заболевания печени или почек, тяжелая артериальная гипертензия, острый ДВС-синдром, дефицит белков C и S, геморрагический диатез, тромбоцитопения, язвенная болезнь желудка и 12-перстной кишки в стадии обострения, кровоизлияние в головной мозг, алкоголизм, почечная недостаточность, беременность.
Фармакокинетика:
Форма выпуска: таблетки по 0,0025 г.
Всасывается из ЖКТ практически полностью. Связывание с белками плазмы 97-99%, терапевтическая концентрация в плазме 1-5 мкг/мл. Метаболизируется в печени с образованием неактивных или малоактивных соединений, которые реабсорбируются из желчи. Выводится почками, T1/2 40 ч.
Способ применения и дозы:
Внутрь, в один прием, в одно и то же время суток. Начальная доза - 2.5-5 мг/сут. Дальнейший режим дозирования устанавливают индивидуально в зависимости от результатов определения протромбинового времени или международного нормализованного отношения (МНО). Протромбиновое время должно быть увеличено в 2-4 раза от исходного, а МНО должно достигать 2.2-4.4 в зависимости от заболевания, опасности тромбоза, риска развития кровотечений и индивидуальных особенностей больного. Пожилым и ослабленным больным обычно назначают более низкие дозы препарата. Перед предстоящим хирургическим вмешательством (при высоком риске тромбоэмболических осложнений) лечение начинают за 2-3 дня до операции. В случае острого тромбоза лечение проводят в комбинации с гепарином до того момента, пока полностью не проявится эффект от пероральной антикоагулянтной терапии (не ранее чем на 3-5 сут лечения). При протезировании клапанов сердца, остром венозном тромбозе вен или тромбоэмболии (на начальных этапах), тромбозе ЛЖ и для профилактики ишемии миокарда нужно стремиться к эффективному действию, отмечающемуся при МНО - 2.8-4. В случае мерцания предсердий и при проведении поддерживающей терапии при тромбозе вен и тромбоэмболии добиваются умеренного противосвертывающего эффекта (МНО 2.8-3). Продолжительность лечения зависит от состояния больного. Лечение можно отменять сразу.
Взаимодействие:
НПВП, дипиридамол, вальпроевая кислота, ингибиторы цитохрома P450 (циметидин, хлорамфеникол) повышают риск развития кровотечений. Следует избегать сочетанного применения этих ЛС и варфарина (циметидин можно заменить на ранитидин или фамотидин). При необходимости лечения хлорамфениколом антикоагулянтную терапию следует временно прекратить. Диуретики могут снижать действие антикоагулянтов (в случае выраженного гиповолемического действия, которое может привести к увеличению концентрации факторов свертывания крови). Ослабляют действие: барбитураты, витамин К, глутетимид, гризеофульвин, диклоксациллин, карбамазепин, миансерин, парацетамол, ретиноиды, рифампицин, сукральфат, феназон, колестирамин. Усиливают: аллопуринол, амиодарон, анаболические стероиды (алкилированные в положении C17), АСК и др. НПВП, гепарин, глибенкламид, глюкагон, даназол, диазоксид, дизопирамид, дисульфирам, изониазид, кетоконазол, кларитромицин, клофибрат, левамизол, метронидазол, миконазол, налидиксовая кислота, нилутамид, омепразол, пароксетин, прогуанил, пероральные гипогликемические ЛС - производные сульфаниламидов, симвастатин, сульфаниламиды, тамоксифен, тироксин, хинин, хинидин, флувоксамин, флуконазол, фторурацил, хинолоны, хлоралгидрат, хлорамфеникол, цефалоспорины, циметидин, эритромицин, этакриновая кислота, этанол. В случае сочетанного применения варфарина с вышеперечисленными препаратами необходимо проводить контроль МНО в начале и в конце лечения и по возможности через 2-3 нед от начала терапии. При использовании ЛС (например слабительные ЛС), которые могут повысить риск развития кровотечений из-за снижения нормальной коагуляции (ингибирование факторов свертывания крови или ферментов печени), стратегия антикоагулянтной терапии должна определяться возможностью проведения лабораторного контроля. Если не возможен частый лабораторный контроль, то при необходимости терапии подобными ЛС дозу варфарина можно уменьшить на 5-10%. Если проведение лабораторного контроля затруднено, то в случае необходимости назначения указанных ЛС варфарин следует отменить.
Фозиноприл (Fosinopril sodium).
Химическое название:
[1-[S*(R*)]-2альфа,4бета]-4-Циклогексил-1-
[[[2-метил-1-(1-оксопропокси)пропокси]-(4-фенилбутил)фосфинил]ацетил]-L-пролин (и в виде натриевой соли).
Фармакодинамика:
В организме превращается в активный метаболит — фозиноприлат, который ингибирует АПФ, тормозит образование ангиотензина II из ангиотензина I, уменьшает ОПСС и системное АД.
Эффекты:
Ингибируя тканевую ренин-ангиотензиновую систему сердца, фозиноприл предупреждает гипертрофию миокарда и дилатацию левого желудочка и способствует их обратному развитию (кардиопротективное действие). Подавляет синтез альдостерона в надпочечниках, повышает активность калликреин-кининовой системы, стабилизирует брадикинин в тканях и крови (уменьшается его деградация до неактивных пептидов), увеличивает высвобождение биологически активных веществ (ПГЕ2 и ПГI2, эндотелиальный релаксирующий фактор, предсердный натрийуретический фактор), оказывающих натрийуретическое и сосудорасширяющее действие и улучшающих почечный кровоток. Уменьшает образование аргинин-вазопрессина и эндотелина−1, обладающих вазоконстрикторными свойствами. Понижает сАД и дАД как в положении стоя, так и в положении лежа, не вызывая ортостатических реакций и постуральной тахикардии.
Побочные действия:
Со стороны сердечно-сосудистой системы и крови (кроветворение, гемостаз): сердцебиение, аритмия, боль в грудной клетке, стенокардия, нарушения ритма, ортостатическая гипотензия, гипертензивный криз, обморок, приливы крови к лицу; внезапная смерть, сердечно-легочная недостаточность, кардиогенный шок, бради- или тахикардия (при сердечной недостаточности); анемия (гемолитическая и апластическая), понижение уровня гемоглобина или уменьшение гематокрита, лейкоцитоз, лейко- или нейтропения, тромбоцитопения, эозинофилия.
Со стороны нервной системы и органов чувств: астения, слабость, головная боль, головокружение, синкопе, цереброваскулярные расстройства, тремор, парестезия, нарушения настроения и/или сна, зрения и памяти.
Со
стороны органов ЖКТ: сухость во рту, нарушение вкуса, понижение аппетита,
стоматит, дисфагия, диспепсия, тошнота, рвота, диарея/запор, боль в животе,
панкреатит, нарушение функции печени (холестатическая желтуха, фульминантный
некроз печени со смертельным исходом), изменение уровня трансаминаз.
Со стороны кожных покровов: фотосенсибилизация, крапивница, сыпь, зуд,
эксфолиативный дерматит, булезный пемфигус, и др. реакции
гиперчувствительности.
Со стороны мочеполовой системы: отеки, протеинурия, олигурия, почечная недостаточность, анурия.
Со стороны респираторной системы: кашель, ринит, синусит, ларингит, фарингит, трахеобронхит, бронхоспазм.
Со стороны опорно-двигательного аппарата: миалгия, артралгия, артрит, судороги.
Прочие: уменьшение массы тела, лихорадка, озноб, развитие инфекций, лимфаденопатия, гипергидроз, ангионевротический отек, повышение концентрации креатинина, мочевины, гиперкалиемия, гипонатриемия, ослабление либидо, импотенция.
Показания:
Артериальная гипертензия (моно- и комбинированная терапия), сердечная недостаточность.
Противопоказания:
Гиперчувствительность, гипотензия, тяжелая почечная недостаточность, выраженная гиперкалиемия, беременность, кормление грудью, нарушение мозгового или коронарного кровообращения, тяжелая сердечная недостаточность, облитерирующий атеросклероз нижних конечностей; аортальный, митральный стеноз или другие обструктивные изменения, затрудняющие отток крови из сердца; сахарный диабет, выраженная почечная недостаточность (уровень сывороточного креатинина выше 300 мкмоль/л) или гиперкалиемия (более 5,5 ммоль/л), гипонатриемия или ограничение натрия в диете, проведение диализных процедур, анестезии и хирургических вмешательств, обезвоживание организма, двусторонний стеноз почечных артерий или стеноз артерии единственной почки, наличие пересаженной почки, цирроз печени, гепатит, хронические обструктивные заболевания легких, детский (безопасность и эффективность не определены) и пожилой возраст.
Фармакокинетика:
Форма выпуска:
Таблетки по 0,01 и 0,02 г.
Медленно всасывается из ЖКТ (прием пищи уменьшает скорость всасывания), абсорбируется в проксимальной части тонкого кишечника. Биодоступность составляет 36%, вследствие пресистемного метаболизма — гидролизуется в слизистой оболочке ЖКТ, крови, печени до активного метаболита фозиноприлата. Cmax достигается через 2–4 ч, Т1/2 — 12–15 ч. К концу первых суток концентрация в крови понижается до 20–23% максимальной. С белками плазмы связывается на 97–98%, имеет небольшой объем распределения. Концентрация в плазме, в т.ч. максимальная, и AUC пропорциональны дозе. Не проникает через ГЭБ, плаценту, секретируется в грудное молоко (определяемый уровень фозиноприлата достигается после применения 20 мг/сут в течение 3 дней). Метаболизируется в фозиноприлат (75%), глюкурониды фозиноприлата (20–30%) и гидроксильные формы (1–5%). Активность ослабляется на 90% и более в течение 2–12 ч и остается пониженной до 15% и 7% в течение 24 ч при назначении в дозах 10 и 20–40 мг соответственно.
При нарушении функции печени (алкогольный или билиарный цирроз) замедляется гидролиз, уменьшается Cl и в 2 раза увеличивается AUC. На фоне почечной недостаточности уменьшается экскреция активных диацидных метаболитов, проявляется тенденция к кумуляции (коррекции режима дозирования не требуется, т.к. увеличивается выведение с желчью и калом). Не удаляется во время проведения диализа, Cl фозиноприлата при гемо- и перитонеальном диализе составляет соответственно 2 и 7% Cl мочевины. У пожилых пациентов не отмечается выраженных изменений фармакокинетических параметров.
Способ применения и дозы:
Внутрь, взрослым начальная доза 10 мг, поддерживающая 20–40 мг/сут однократно. На фоне терапии диуретиками начальная доза составляет 10 мг (под контролем АД). Максимальная суточная доза — 80 мг. В случае пропуска приема последующую дозу не удваивают.
Взаимодействие:
Эффект усиливают (аддитивное действие) другие гипотензивные средства, включая бета-адреноблокаторы, в т.ч. в офтальмологических лекарственных формах при значительном системном всасывании, диуретические средства, алкоголь; ослабляют — эстрогены, НПВС, симпатомиметики, средства, активирующие ренин-ангиотензин-альдостероновую систему. Является синергистом периферических вазодилататоров (миноксидил и др.). Калийсберегающие диуретики (спиронолактон, амилорид, триамтерен и др.), циклоспорин, калиевые добавки, заменители соли, калийсодержащие средства — увеличивают риск гиперкалиемии. Миелодепрессанты повышают вероятность возникновения летальной нейтропении и/или агранулоцитоза; аллопуринол и прокаинамид — синдрома Стивенса — Джонсона и нейтропении. Антациды усиливают абсорбцию, пробенецид уменьшает почечный клиренс. Потенцирует эффект пероральных гипогликемических препаратов и угнетающее действие алкоголя на ЦНС; уменьшает признаки гиперальдостеронизма и гипокалиемию, вызванную диуретиками; повышает токсическое действие (увеличивает концентрацию) лития. Совместим с тромболитиками, ацетилсалициловой кислотой, бета-адреноблокаторами, препаратами центарального действия, вазодилататорами, не изменяет фармакокинетические параметры варфарина.
Изосорбида мононитрат (Isosorbide mononitrate)
Фармакологические группы:
Нитраты и нитратоподобные средства
Фармакодинамика: Увеличивает содержание оксида азота в эндотелии, стимулирует гуанилатциклазу и образование цГМФ, уменьшает концентрацию кальция в клетках гладких мышц, снижает тонус стенки сосудов и вызывает вазодилатацию. Преимущественно воздействует на венозные сосуды — за счет расширения периферических вен уменьшает венозный возврат к сердцу. Расширяя артериолы, снижает ОПСС, систолическое и среднее АД. В результате уменьшения пред- и постнагрузки уменьшает потребность миокарда в кислороде.
Эффекты:
Расширяет коронарные артерии и улучшает коронарный кровоток, способствует его перераспределению в ишемизированные области, уменьшает давление заклинивания в легочных артериях, конечный диастолический объем левого желудочка и снижает систолическое напряжение его стенок. Повышает толерантность к физической нагрузке больных с ИБС, уменьшает частоту и длительность эпизодов безболевой ишемии (по данным суточного мониторирования ЭКГ), снижает давление в малом круге кровообращения. Улучшает качество жизни больных ИБС за счет уменьшения приступов стенокардии и количества потребляемого нитроглицерина и повышения толерантности к физической нагрузке. При сердечной недостаточности способствует разгрузке миокарда за счет уменьшения преднагрузки. Снижает давление в воротной вене, в связи с чем может применяться в лечении портальной гипертензии для профилактики кровотечения из варикозных вен пищевода. Ингибирует функцию тромбоцитов.
Побочное действие:
Возможно развитие толерантности к препарату и перекрестной толерантности к другим нитросоединениям. Способствует относительному перераспределению кровотока в направлении участков легких с пониженной вентиляцией (слабовентилируемые альвеолярные области), вследствие чего может наблюдаться транзиторное уменьшение содержания кислорода в артериальной крови (гипоксемия).
Показания:
ИБС (длительное лечение), стенокардия напряжения и вазоспастическая (профилактика приступов), стенокардия в постинфарктном периоде, хроническая сердечная недостаточность (комбинированная терапия), легочная гипертензия.
Противопоказания:
Гиперчувствительность, острый инфаркт миокарда с пониженным давлением наполнения левого желудочка, острая левожелудочковая недостаточность, кардиогенный шок, сосудистый коллапс, выраженная артериальная гипотензия (сАД менее 90 мм рт.ст.), гипертрофическая обструктивная кардиомиопатия, констриктивный перикардит, тампонада сердца, внутричерепные кровоизлияния, черепно-мозговая гипертензия, выраженная анемия, глаукома, беременность (I триместр) и кормление грудью.
Фармакокинетика:
Форма выпуска: таблетки по 0,02 и 0,04 г; таблетки ретард – 0,035 г.
Всасывание: Хорошо абсорбируется при приеме внутрь. Биодоступность составляет около 100% (ретардированных форм — до 84%), т.к. не подвергается метаболизму при «первом прохождении» через печень. После приема внутрь определяется в крови через 3,5 мин; максимум концентрации наблюдается через 30-60 мин. Объем распределения — 600 л, минимальная терапевтическая концентрация в крови — 10 нг/мл. Имеется прямая зависимость между концентрацией в крови, AUC и дозой принятого препарата. Практически не связывается с белками плазмы крови (менее 4%). T1/2 составляет 4-6 ч.
Метаболизируется в почках с образованием двух фармакологически неактивных глюкуронидов (период полуэлиминации этих соединений — 6-8 ч).
Выводится почками в основном в виде метаболитов (98%). Почечный клиренс составляет (1,38 - 1,8 л/мин). У препарата с замедленным освобождением активного соединения максимальная концентрация в крови достигается через 5 ч, а среднее время поддержания терапевтической концентрации (не менее 10 нг/мл) составляет 17 часов. По данным проб с физической нагрузкой антиангинальный и антиишемический эффект простой формы при дозе 20-40 мг развивается через 30-45 мин и сохраняется в течение 12 ч, ретардированной формы — через 60-90 мин и продолжается до 24 ч. Недостаточность функции печени и почек не оказывает значимого влияния на фармакокинетику препарата. Эффективность варьирует в соответствии с индивидуальной чувствительностью.
Режим дозирования и дозы:
Однократный прием больными стенокардией II-III функционального класса обеспечивает клинически достаточный антиангинальный эффект в течение 6 ч. Прием изосорбид-5-мононитрата в дозе 50 мг однократно в течение 1 года приводит к уменьшению числа случаев депрессии сегмента ST во время пробы с физической нагрузкой на 26,6% через 6 ч после первого приема, на 46,7% — через 3 мес, на 52,2% — через 6 мес и на 66% — через 12 мес приема препарата, а также к снижению потребности в нитроглицерине (на 90%) и числа приступов стенокардии (на 94%). Отмену препарата следует проводить постепенно во избежание развития синдрома отмены.
Взаимодействие:
Усиливает антигипертензивное действие вазодилататоров, бета-адреноблокаторов, антагонистов кальция, наркотических анальгетиков, нейролептиков, трициклических антидепрессантов, силденафила цитрата, алкоголя. При одновременном приеме с алкоголем усиливается снижение способности к быстрым психическим и двигательным реакциям. Барбитураты ускоряют биотрансформацию и снижают концентрацию изосорбида мононитрата в крови. Ослабляет терапевтический эффект норадреналина. При одновременном приеме с НПВС возможно ослабление их действия.
Флувастатин (Fluvastatin)
Фармакодинамика:
Конкурентно ингибирует 3-гидрокси-метилглутарил-коэнзим А (ГМГ-КоА)-редуктазу, блокирует превращение ГМГ-КоА в мевалонат - предшественник стеринов (включая холестерин).
Эффекты:
Подавляет биосинтез холестерина уменьшает содержание холестерина в клетках печени, что стимулирует ранее угнетенный внутриклеточным холестерином синтез рецепторов к ЛПНП и тем самым увеличивает захват циркулирующих частиц ЛПНП и их предшественников ЛПОНП, т.к. рецепторы распознают апопротеины В и E, которые присутствуют в обоих липопротеинах; конечным результатом является снижение концентрации общего холестерина плазмы с благоприятными (в плане снижения атерогенности) изменениями соотношений липопротеидов и мембранных транспортных белков. Восстанавливает равновесие между вазоконстрикцией и вазодилатацией.
Побочное действие
Диспептические явления, тошнота, бессонница, боли в животе, метеоризм, головная и зубная боль, гипестезии, миопатии.
Показания:
Первичная гипохолестеринемия, преимущественно IIA и IIb (при неэффективности диетотерапии в течение 3-6 мес).
Противопоказания:
Гиперчувствительность, острые патологические процессы в печени.
Фармакокинетика:
Форма выпуска: таблетки по 0,02 г и 0,04 г; таблетки-ретард по 0,08 г.
Всасывается быстро и полностью в ЖКТ (98%), прием пищи замедляет всасывание. Метаболизируется в печени, в т.ч. при "первом прохождении". Основные компоненты, циркулирующие в крови, - флувастатин и фармакологически неактивный метаболит N-дезизопропильное производное; гидроксилированные метаболиты обладают фармакологической активностью, но не поступают в системный кровоток; экскреция составляет 6% с мочой, 93% - с калом, причем только 2% выделяется в неизмененном виде. Плазменный Cl - 1,8 л/мин; после перорального приема 40 мг Т_1/2 составляет 2,3 ч., биодоступность - 24%, объем распределения - 344 л, более 98% циркулирующего препарата связывается с белками плазмы, независимо от концентрации.
Способ применения и дозы:
Внутрь, начинают с дозы 5 мг/сут вечером, через каждые 2 нед дозу можно постепенно увеличивать до 20 мг 1 раз в сутки, а затем - по 20 мг 2 раза в сутки либо 40 мг 1 раз в сутки вечером; при очень высоких уровнях холестерина доза может быть увеличена до 40 мг 2 раза в день.
Лекарственное взаимодействие:
Эффект усиливают бета-блокаторы; риск развития миопатии увеличивают циклоспорин и др. иммунодепрессанты, гемфиброзил, никотиновая кислота, эритромицин; биодоступность уменьшает рифампицин (на 50%), увеличивают - циметидин, ранитидин или омепразол.
ВЗАИМОДЕЙСТВИЕ ПРЕПАРАТОВ
Под взаимодействием понимают качественное и количественное изменение одного лекарственного средства под влиянием второго. В литературе чаще используется термин несовместимость. Очевидно, правильно говорить о взаимодействии, т.к. в термине несовместимость подчеркивается больше негативная сторона взаимодействия лекарственных средств.
Метопролол с Изосорбида мононитратом:
Физико-химическое взаимодействие: полностью совместимы т.к. вещества не имеют активных центров.
В процессе всасывания в ЖКТ: Отсутствие влияния на всасываемость друг друга обуславливается различием в липофильности препаратов и местом их всасывания (метопролол всасывается в осн. в 12 перстной кишке).
В процессе метаболизма: Не взаимодействуют т.к. метаболизм ИМ протекает в почках.
На уровне эффекторного органа: Изосорбида мононитрат усиливает антигипертензивное действие метопролола.
В процессе элиминации: Не взаимодействуют.
Метопролол с Фозиноприлом:
Физико-химическое взаимодействие: отсутствует (обусловлена строением молекулы метопролола).
В процессе всасывания: не взаимодействуют т.к. всасываются в разных участках ЖКТ.
В процессе метаболизма: не взаимодействуют т.к. фозиноприл подвергается метаболизму еще до поступления в печень.
На уровне эффекторного органа: метопролол усиливает эффект фозиноприла.
Элиминация: увеличивается печеночный клиренс фозиноприла.
Верошпирон с Фозиноприлом:
Физико-химическое взаимодействие: Возможен гидролиз спиронолактона по S,ацетильному фрагменту и усиление активности последнего.
В процессе всасывания: Отсутствие взаимодействия т.к. верошпирон быстро и полностью всасывается в желудке.
В процессе метаболизма в печени: незначительное ускорение метаболизма спиронолактона.
На уровне эффекторного органа: увеличивается риск гиперкалиемии всвязи с усилением активности верошпирона (спиронолактона).
Элиминация: замедление выведения фозиноприла.
Верошпирон с Варфарином:
Физико-химическиое взаимодействие: Варфарин может вызывать гидролиз лактонного кольца в молекуле спиронолактона с полной потерей активности последнего.
В процессе всасывания: Замедляется всасывание варфарина (конкуренция).
Метаболизм в печени: Идет образование сравнительно низкомолекулярных метаболитов.
На уровне эффекторного органа: При одновременном приеме эффект последнего снижается в связи с уменьшением периода полувыведения.
Элиминация: Ускорение выведения варфарина.
Флувастатин с Метопрололом:
Физико-химическое взаимодействие: Отсутствует. Взаимодействие между препаратами невозможно из-за структурных особенностей молекулы метопролола.
В процессе всасывания: Оба препарата являются достаточно липофильными. При одновременном приеме усиливается всасывание флувастатина т.к. молекула последнего содержит большее количество –ОН групп.
В процессе метаболизма: Повышение терапевтической концентрации флувастатина. Метопролол являясь более липофильным препаратом первым метаболизируется в печени, а биотрансформация флувастатина при этом снижается.
На уровне эффекторного органа: Усиливаются как гиполипидемические так и плеотропные эффекты флувастатина.
Элиминация: Отсутствие влияния. Флувастатин выводится через ЖК распределения (Vd) - гипотетический объем жидкости, необходимый для равномерного распределения всего количества ЛС (введенной дозы) в концентрации, аналогичной таковой в плазме крови. Его можно вычислить по формуле:
Vd = D/C0,
где Vd - объем распределения
D - рекомендуемая доза
С0 - начальная концентрация ЛС в крови (определяется экспериментально)
F – биодоступность
Биодоступность (F) - часть дозы ЛС, выраженная в процентах, поступившая в системный кровоток после внесосудистого введения.
Общий клиренс (CL) - объем плазмы или крови, полностью освобождающийся от препарата в единицу времени. Данный параметр отражает элиминацию препарата из организма; его выражают в мл/мин или л/ч. Клиренс можно вычислить по формуле: CL = 0,693 * Vd / T1/2
CL - общий клиренс
Т1/2 - период полувыведения
CL (общий) = Сl почки + Сl печень + Сl др. органы
Период полувыведения (Т1/2) - время, необходимое для снижения концентрации препарата в крови на 50% в результате элиминационнвх процессов. Его можно использовать для оценки выведения ЛС, но он менее эффективен, чем общий клиренс. Пеориод полувыведения служит главным образом для определения промежутка времени, необходимого для достижения равновесной концентрации ЛС в крови при адекватной кратности введения.
Поддерживающая доза (ПД) - доза ЛС вводимая в организм лдя поддержания необходимой концентрации в крови. ПД = Vввед * F * t, где Vввед - скорость введения лекарственного вещества [Vввед=Cl *Cпл/ F, где Cl - клиренс, Ct – средняя терапевтическая концентрация, F - биодоступность]; t – время между приемами очередной дозы.
Так как у больной нет хронической почечной недостаточноти (ХПН 0), вес – 68 кг (70 кг), уровень креатенина - норма (68 мкмоль/л), то расчеты ведем следующим образом с помощью однокамерной фармакокинетической модели:
1. Верошпирон: Справочные данные: Vd = 0,5 л/кг = 35 л; Т1/2 = 1200 мин;
Спл = 0,07 мг/л (70 нг/мл); F = 100% = 1;
t = 1440 мин, T1/2abs = 60 мин.
Рассчитаем основные фармакокинетические параметры
и поддерживающую дозу препарата:
1. Vd = 35 л
2. CL = 0,693 * 35 / 1200 = 0,3 л/мин
3. Vввед. = Cl *Cпл/ F = 0,3 * 0,07 = 0,021 мг/мин
4. ПД = 0,021 * 1440 = 28,8 мг
5. kel = 0,693 / 1200 = 0,0006 мин-1
6. AUC per os = Спл * F / k0 = 70 / 0,0006 = 123320,33 нг * мин / мл
7. kabs = 0,693 / T1/2abs = 0,693 / 60 = 0,012 мин-1
Кривая зависимости концентрация – время представляет собой функцию: Спл = С0 * (е -kel * t - e -kabs * t), где С0 – концентрация вещества в начальный момент;
С0 = D * F / Vкрови;
kabs – константа абсорбции лекарственного вещества;
kabs = 0,693 / T1/2abs; T1/2abs – период полувсасывания;
t – время после приема дозы препарата;
По данниренса Фозиноприла.ого органа взаимодействие тоже отс
Флувастатин с Варфарином:
Физико-химическое: Структура Варфарина достаточно стабильна, химическое взаимодействие исключено.
Всасывание: Уменьшение биодоступности Флувастатина. Варфарин всасывается быстрее и легче, вытесняя из зоны всасывания Флувастатин.
Метаболизм: Варфарин биотрансформируется в печени с образованием неактивных метаболитов. Метаболиты невзаимодействуют.
Эффекторный орган: Осабление терапевтического эффекта Флувастатина, что связано с уменьшением всасывания.
Элиминация: Варфарин выводится почками, а Флувастатин печенью поэтому взаимодействие отсутствует.
Фозиноприл с Варфарином:
Физико-химическое: Строение молекул обеспечивает химическую стабильность. Взаимодействие отсутствует.
Всасывание: Всасываются в разных отделах ЖКТ, оэтому взаимодействие отсутствует.
Метаболизм: Фозиноприл метаболизируется и в печени так и в ЖКТ. Образующиеся метаболиты не взаимодействуют друг с другом.
Эффекторный орган: Отсутствие взаимодействие т.к. препараты не оказывают схожих эффектов.
Элиминация: Увеличивается печеночнй клиренс Фозиноприла, т.к. Варфарин выводится через почки.
АНАЛИЗ РЕЗУЛЬТАТОВ ВЗАИМОДЕЙСТВИЯ
НАЗНАЧЕННЫХ ЛЕКАРСТВ
Выбор препаратов для лечения … был осуществлен с учетом полного клинического диагноза, индивидуального этиопатогенеза, возраста больной и ее веса.
Между назначенными препаратами не выявлено клинически значимого отрицательного взаимодействия при применении их в терапевтических дозах. При должном контроле эффективности и безопасности назначенной терапии можно считать ее рациональной.
Сочетание выбранных препаратов рационально, потому что при их совместном применении риск развития нежелательных эффектов сведен к минимуму.
ВЫБОР КОНТРОЛЯ ЭФФЕКТИВНОСТИ И
БЕЗОПАСНОСТИ ЛЕКАРСТВЕННОЙ ТЕРАПИИ
Контроль над пациентом включает наблюдение за ЧСС, АД и системой свертывания крови. Сначала наблюдения проводят ежедневно затем 1 раз в 3 - 5 месяцев и лабораторный контроль МНО каждые 2-4-8 недель. Эффективность терапии оценивается по нормализации работы сердца, уменьшению числа и тяжести приступов стенокардии, повышению переносимости физических нагрузок. Могут наблюдаться повышенная утомляемость, сонливость, потеря памяти, спутанность сознания и поэтому нужно осуществлять контроль приема препаратов в нужное время. Пациента необходимо информировать что, если очередной прием дозы пропущен, необходимо принять следующую дозу как можно скорее. Не допускается удвоение дозы. Обязательно - контроль функции почек.
РАСЧЕТ ДОЗ ПРЕПАРАТОВ И ОСНОВНЫХ
ФАРМАКОКИНЕТИЧЕСКИХ ПОКАЗАТЕЛЕЙ
Для анализа особенностей фармакокинетики используем условную однокамерную модель, в которой организм представлен в виде камеры. ЛС поступают в эту камеру (равномерно распределяясь по всему обьему) и затем постепенно выводятся согласно законам кинетики первого порядка.
Объем распределения (Vd) - гипотетический объем жидкости, необходимый для равномерного распределения всего количества ЛС (введенной дозы) в концентрации, аналогичной таковой в плазме крови. Его можно вычислить по формуле:
Vd = D/C0,
где Vd - объем распределения
D - рекомендуемая доза
С0 - начальная концентрация ЛС в крови (определяется экспериментально)
F – биодоступность
Биодоступность (F) - часть дозы ЛС, выраженная в процентах, поступившая в системный кровоток после внесосудистого введения.
Общий клиренс (CL) - объем плазмы или крови, полностью освобождающийся от препарата в единицу времени. Данный параметр отражает элиминацию препарата из организма; его выражают в мл/мин или л/ч. Клиренс можно вычислить по формуле: CL = 0,693 * Vd / T1/2
CL - общий клиренс
Т1/2 - период полувыведения
CL (общий) = Сl почки + Сl печень + Сl др. органы
Период полувыведения (Т1/2) - время, необходимое для снижения концентрации препарата в крови на 50% в результате элиминационнвх процессов. Его можно использовать для оценки выведения ЛС, но он менее эффективен, чем общий клиренс. Пеориод полувыведения служит главным образом для определения промежутка времени, необходимого для достижения равновесной концентрации ЛС в крови при адекватной кратности введения.
Поддерживающая доза (ПД) - доза ЛС вводимая в организм лдя поддержания необходимой концентрации в крови. ПД = Vввед * F * t, где Vввед - скорость введения лекарственного вещества [Vввед=Cl *Cпл/ F, где Cl - клиренс, Ct – средняя терапевтическая концентрация, F - биодоступность]; t – время между приемами очередной дозы.
Так как у больной нет хронической почечной недостаточноти (ХПН 0), вес – 68 кг (70 кг), уровень креатенина - норма (68 мкмоль/л), то расчеты ведем следующим образом с помощью однокамерной фармакокинетической модели:
1. Верошпирон: Справочные данные: Vd = 0,5 л/кг = 35 л; Т1/2 = 1200 мин;
Спл = 0,07 мг/л (70 нг/мл); F = 100% = 1;
t = 1440 мин, T1/2abs = 60 мин.
Рассчитаем основные фармакокинетические параметры
и поддерживающую дозу препарата:
1. Vd = 35 л
2. CL = 0,693 * 35 / 1200 = 0,3 л/мин
3. Vввед. = Cl *Cпл/ F = 0,3 * 0,07 = 0,021 мг/мин
4. ПД = 0,021 * 1440 = 28,8 мг
5. kel = 0,693 / 1200 = 0,0006 мин-1
6. AUC per os = Спл * F / k0 = 70 / 0,0006 = 123320,33 нг * мин / мл
7. kabs = 0,693 / T1/2abs = 0,693 / 60 = 0,012 мин-1
Кривая зависимости концентрация – время представляет собой функцию: Спл = С0 * (е -kel * t - e -kabs * t), где С0 – концентрация вещества в начальный момент;
С0 = D * F / Vкрови;
kabs – константа абсорбции лекарственного вещества;
kabs = 0,693 / T1/2abs; T1/2abs – период полувсасывания;
t – время после приема дозы препарата;
По данным полученным из расчетов построим график зависимости:
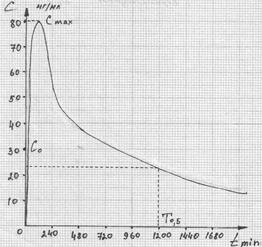
Согласно расчетам оптимальной дозой для больной является 28,8 мг 1 раз в сутки. При отсутствии лекарственной формы с данной дозировкой можно назначить 25 мг в виде 1 таблетки 1 раз в день.
2. Метопролол: Vd = 5,5 л/кг = 385 л; T1/2 = 240 мин; T1/2abs = 30 мин;
C = 100 нг/мл (0,1 мг/л); F = 50% (0,5); t = 1440 мин.
1. Vd= 385 л
2. CL = 0,693 * 385 / 240 = 1,0 л/мин
3. Vввед = 1,0 * 0,1 / 0,5 = 0,2 мг/мин
4. ПД = 0,2 * 480 * 0,5 = 48 мг (50мг)
5. kel = 0,693 / 240 = 0,0029 мин-1
6. AUC = 50 * 0,5 / 0,0029 = 8620,7 нг * мин / мл
7. kabs = 0,693 / 30 = 0,023 мин-1
Кривая концентрация – время:
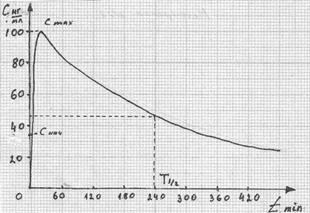
Оптимальной дозой для больной является 50 мг 3 раза в сутки. При отсутствии лекарственной формы с данной дозировкой можно назначить 50 мг в виде ½ таблетки по100 мг или 2 таблеток по 25 мг 3 раза в день.
3. Фозиноприл: Vd = 250 л; T1/2 = 720 мин; T1/2abs = 30 мин; F = 40% (0,4);
t = 1440 мин; С = 0,06 мг/л (60 нг/мл).
1. Vd = 250 л
2. Cl = 0,693 * 250 / 1440 = 0,15 л/мин
3. Vввед = 0,15 * 0,06 / 0,4 = 0,03 мг/мин
4. ПД = 0,03 * 1440 * 0,4 = 17,8 мг (20 мг)
5. kel = 0,693 / 720 = 0,001 мин-1
6. AUC = 60 * 0,4 / 0,001 = 24000 нг * мин / мл
7. kabs = 0,693 / 30 = 0,023 мин-1
Кривая концентрация – время:
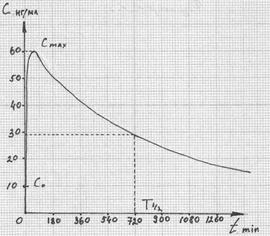
Согласно рассчетам, оптимальной дозой для больной является 20 мг 1 раз в сутки. При отсутствии лекарственной формы с данной дозировкой можно назначить 20 мг в виде одной таблетки 20 мг или двух таблеток 10 мг.
4. Изосорбида мононитрат: Vd = 600 л; T1/2 = 300 мин; T1/2abs = 15 мин;
C = 10 нг/мл (0,01 мг/л); F = 1; t = 1440 мин
1. Vd = 600 л
2. Cl = 600 * 0,693 / 300 = 1,4 л/мин
3. Vввед = 1,4 * 0,01 = 0,014 мг/мин
4. ПД = 0,014 * 1440 = 20,2 мг (20 мг)
5. kel = 0,693 / 300 = 0,0023 мин-1
6. AUC = 10/ 0,0023 = 4329 нг * мин /мл
7. kabs = 0,693 / 15 = 0,0462 мин-1
Кривая концентрация – время:
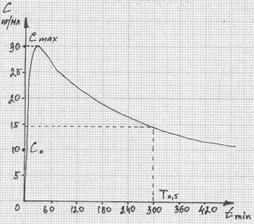
Оптимальной дозой для больной является 20 мг 1 раз в сутки. При отсутствии лекарственной формы с такой дозировкой можно использовать по 1/2 таблетки 40 мг 1 раз в сутки.
5. Флувастатин: Vd = 344 л; Т1/2 = 180 мин; Спл = 110 нг/мл;
F = 0,24; T1/2abs = 90 мин; t = 1440 мин.
1. Vd = 344 л
2. Cl = Vd * 0,693 / T1/2 = 344 * 0,693 / 180 = 1,32 л/мин
3. Vввед = Cl * Cпл / F = 1,32 * 0,011 / 0,24 = 0,06 мг/мин
4. ПД = Vввед * t * F = 0,06 * 1440 * 0,24 = 20,8 мг
5. kel = 0,693 / 180 = 0,004 мин-1
6. AUC = 110 * 0,24 / 0,004 = 6600 нг * мин /мл
7. kabs = 0,693 / 90 = 0,0077 мин-1
Кривая концентрация – время:
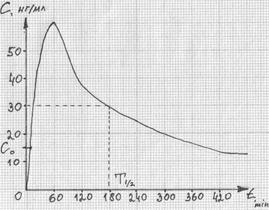
Оптимальной дозой для больной является 20,8 мг 1раз в сутки. При отсутствии лекарственной формы с данной дозировкой можно назначить по 1 таблетки 20 мг 1 раз в сутки.
6. Варфарин: Vd = 4,5 л; T1/2 = 2400 мин; C = 2,5 мг/л; T1/2abs = 60 мин;
F = 0,9 (90%); t = 1440 мин.
1. Vd = 4,5 л
2. Cl = 4,5 * 0,693 / 2400 = 0,00129 л/мин
3. Vввед = 0,00129 * 2,5 / 0,9 = 0,0035 мг/мин
4. ПД = 0,0035 * 1440 * 0,9 = 4,3 мг
5. kel = 0,693 / 2400 = 0,0003 мин-1
6. AUC = 3500 * 0,9 / 0,0003 = 10500000 нг * мин /мл
7. kabs = 0,693 / 60 = 0,0012 мин-1
Кривая концентрация – время:
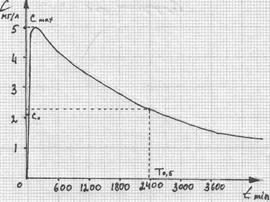
Оптимальной дозой для больной является 4,3 мг 1 раз в сутки. При отсутствии лекарственной формы с данной дозировкой можно назначить по 2 таблетки 2,5 мг 1 раз в сутки.
АНАЛИЗ РАЦИОНАЛЬНОСТИ ВЫБРАННОЙ ТЕРАПИИ
Фозиноприл. Как показали многочисленные исследования, ингибиторы АПФ либо не оказывают отрицательного влияния на составные жизненноважных систем, либо обладают целым рядом дополнительных благоприятных эффектов, некоторые из которых не связаны со снижением АД.
Препараты этого класса не оказывают отрицательного влияния на состояние центральной и автономной нервных систем, что позволяет сохранять хорошее качество жизни (нормальная реакция на физическую нагрузку, сексуальная активность), в том числе при применении у лиц пожилого возраста. Улучшение когнитивных функций на фоне ингибиторов АПФ у лиц пожилого возраста позволяет их более широко использовать у этой категории больных.
Ингибиторы АПФ являются метаболически нейтральными препаратами: на фоне их применения нет изменений липидного профиля, мочевой кислоты, уровня глюкозы в крови и инсулинорезистентности (последние показатели, по некоторым данным, могут даже улучшаться). Предполагается благоприятное влияние ингибиторов АПФ на некоторые параметры гемостаза (снижение уровня ингибитора тканевого активатора плазминогена, увеличение тканевого активатора плазминогена). Таким образом, ингибиторы АПФ оказывают либо нейтральное, либо благоприятное влияние на основные факторы риска сердечно-сосудистых заболеваний.
Верошпирон. В отличие от других диуретиков обладает минимумом побочных эффектов. Назначен больной для профилактики отеков. Риск развития которых, судя по диагнозу, достаточо велик. Не влияет в значительной степени на фармакокинетику выбранных препаратов. Улучшает выделительную функцию почек при хроническом пиелонефрите.
Метопролол. Является селективным β1-адреноблокатором.
Основные достоинства БАБ:
1. вызывают постепенно нарастающее снижение АД, одинаковое в положении лежа и стоя,
2. не нарушают адаптационных механизмов саморегуляции ССС,
3. не вызывают ортостатической гипотензии,
4. предотвращают подъем АД и тахикардию, вызванную стрессом, физической нагрузкой, половым актом и т.д.,
5. предупреждают приступы стенокардии, аритмии, снижают риск ИМ, тормозят выработку и секрецию ренина,
6. снижают вязкость крови и агрегацию тромбоцитов.
Изосорбида мононитрат. Обладает почти 100% биодоступностью. Являясь активным метаболитом И.динитрата не подвергается метаболизму при первом прохождении. Возможен однократный прием и прием у пациентов с заболеваниями печени и почек.
Варфарин. Дополнительное средство для лечения ИБС. Препарат предупреждает образование пристеночных тромбов в коронарных сосудах. Однако пожилым людям следует назначать с осторожностью из-за развития побочных эффектов. Лабораторный контроль предупреждает развитие возможных побочных явлений.
Флувастатин. В отличие от истинных статинов (содержащих частично гидрированный фрагмент нафталина) Ф. является производным индола, который входит во многие лекарственные препараты применяемые в кардиологии. В терапии ХСН несомненным достоинством Ф. является то, что он обладает выраженными плеотропными эффектами (даже при нормальном уровне холестерина).
КЛИНИЧЕСКАЯ ОЦЕНКА ДЕЙСТВИЯ, ВЫБРАННЫХ ЛЕКАРСТВЕННЫХ СРЕДСТВ
Эффективность терапии ХСН при применении ингибитора АПФ оценивают через 3 часа путем измерения АД снятия показаний ЭКГ.
Эффективность нитратов и БАБ оценивают по измерению ЧСС, снятию ЭКГ. В дальнейшим улучшение переносимости физических нагрузок, снижению приступов стенокардии.
Эффективность верошпирона оценивается на 2-5 день по увеличению суточного диуреза.
Эффективность варфарина определяется определением протромбинового времени раз в 4 дня или определением значения МНО (INR).
Эффективность статинов определяется через 4 недели по снижению уровня липидов в крови. Эффективность плеотропных эффектов определяется суточным мониторированием ЭКГ.
ЛИСТ НАЗНАЧЕНИЙ
| Часы приема | Название препарата | Доза | Путь введения | Лекарственная форма | |
| 7.00 |
ЗАВТРАК |
||||
| - | Метопролол | 50 мг | Per os | таблетки | |
| - | Верошпирон | 25 мг | Per os | таблетки | |
| 9.00 | Варфарина | 2,5 мг | Per os | таблетки | |
| 11.00 | Фозиноприл |
30 мг (начинают с 10 мг) |
Per os | таблетки | |
| 12.00 |
ОБЕД |
||||
|
- 15.00 |
Метопролол Изосорбида мононитрат |
50 мг 20 мг |
Per os Per os |
таблетки таблетки |
|
| 17.00 |
УЖИН |
||||
|
- 20.00 |
Метопролол Флувастатин |
50 мг 20 мг |
Per os Per os |
таблетки таблетки |
|
ВОЗМОЖНАЯ ЗАМЕНА ПРЕПАРАТОВ
1. Rp.: Tab. Methoprololi 0,05 N. 50
D. S. По 1 таблетки 3 раза в день.
2. Rp.: Tab. Methoprololi 0,025 N. 100
D. S. По 2 таблетки 3 раза в день.
3. Rp.: Tab. Fosinoprili 0,01 N. 50
D. S. По 3 таблетки 1 раз в день.
4. Rp.: Tab. Isosorbidi mononitratis 0,04 N. 50
D. S. По ½ таблетки 1 раз в день.
5. Rp.: Tab. Spironolactoni 0,025 N. 20
D. S. По 1 таблеткe 1 раз в день.
6. Rp.: Tab. Warfarini 0,0025 N. 50
D. S. По 1 таблетке 1 раз в день.
7. Rp.: Tab. Fluvastatini 0,02 N.50
D.S. По 1 таблетке 1 раз в день.
Аналоги препаратов:
Верошпирон – Триамтерен
Метопролол – Атенолол, Талинолол
Фозиноприл – Цилазаприл
Варфарин – Синкумар
Изосорбида мононитрат – Изосорбида динитрат
Флувастатин – Аторвастатин
СПИСОК ИСПОЛЬЗУЕМОЙ ЛИТЕРАТУРЫ
1. Пакер М. Выживаемость пациентов с ХСН и ее потенциальная терапия. В Cohn J.N. - 2-ое издание. Secaucus, NJ, США, 2004г.
2. Sica D.A., Deedwania P.C. Применение препаратов при хронической сердечной недостаточности: петлевые диуретики. Pharmacother. Cong. 2004г; сентябрь/октябрь 37-43.
3. Джонсон Д., Даффин Д. Взаимодействия препаратов и их использование в лечении сердечно-сосудистых заболеваний. Американское Общество Кардиологов 2002г; 70: 109-12.
4. Беркович Д., Шутов М.Н., Фармакокинетика препаратов при заболевании печени и почек. «Медицина» 1999г.
5. Внутренние болезни: Учебник для мед. вузов./Под ред. С.И.Рябова. - СПб.: Спецлит, 2004. - 879 с.
6. КаркищенкоН.Н. и др. Фармакокинетика. - Ростов н/Д: Феникс, 2001. 5) Клиническая фармакология/Э.Бегг. -М.:БИНОН, 2004.
7. Клиническая фармакология и фармакотерапия: Учеб./Под ред. В.Г.Кукеса., А.К.Стародубцева. - М: гэотар-мед, 2003.
8. Клинические рекомендации и фармакологический справочник / Под ред. И.Н.Денисова, Ю.А.Шевченко. - М.:ГЭОТАР-МЕД, 2004. - 1184с.
9. Добровольский А.Б., Панченко Е.П., Лагута П.С. Влияние изосорбид-5-мононитрата на функцию тромбоцитов, фибринолиз и переносимость физической нагрузки у больных стабильной стенокардией// Клин. фармакология и терапия.- 2002.- Т. 11.- N 1.
10. Лупанов В.П. Применение нитратов при стенокардии// РМЖ.- 2000.- Т. 8.- N 2.- С. 65-70.
11. Ольбинская Л.И., Лазебник Л.Б. Донаторы оксида азота в кардиологии. М., 2001.
12. Сыркин А. Л. Лечение стабильной стенокардии// Consilium Medicum.- 2000.- Т. 2.- N 11.
13. Сокол С. И., Фрисман Н.,К., Хроническая сердечная недостаточность. Журнал «Клиническая фармакология», 2004г.
14. Лужников K.M., Чернов P.K., и др. Применение фозиноприла при ИБС. Фармакотерапия 2002; 17: 98-106.
15. Заболевания сердечно-сосудистой системы. Практическое пособие для врачей. М.2003.
| Пароксизмальная форма фибрилляции предсердий | |
|
Пароксизмальная форма фибрилляции предсердий Вступление Лечение аритмий сердца относится к проблемным вопросам кардиологии из-за отсутствия единого ... Противопоказаниями к применению НА являются: артериальная гипотензия, кардиогенный шок, хроническая сердечная недостаточность; синоатриальная и AV-блокады II и III степени ... Выводы: среди факторов, формирующих рефрактерность к лекарственному антиаритмическому лечению, наиболее значимы те, которые характеризуют тяжесть поражения миокарда: обширные ... |
Раздел: Рефераты по медицине Тип: курсовая работа |
| Артеріальна гіпертензія, ускладнена хронічною серцевою недостатністю ... | |
|
АКАДЕМІЯ МЕДИЧНИХ НАУК УКРАЇНИ ІНСТИТУТ КАРДІОЛОГІЇ ім. акад. М.Д.СТРАЖЕСКА СЕРЕДЮК Віталій Несторович УДК 616.11-001.46 + 616.12-008.331.1 + 616-056 ... Середюк В.Н. Артериальная гипертензия, осложнённая хронической сердечной недостаточностью, у больных с метаболическими нарушениями: клинико-патогенетические особенности и ... Обследовано 150 больных артериальной гипертензией (АГ), осложнённой хронической сердечной недостаточностью (ХСН). |
Раздел: Рефераты по медицине Тип: реферат |
| Ишемическая болезнь сердца | |
|
Алтайский государственный медицинский университет Кафедра факультетской терапии . История болезни Больной: Клинический диагноз: Основное заболевание ... О снижении сократимости миокарда свидетельствуют приглушенные тоны сердца, это сопровождается снижением сердечного выброса и увеличением остаточного объема, что вызывает перегрузку ... Наличие одышки после умеренной физической нагрузки (подъем на 1-2 этаж), быстрой ходьбе, умеренное ограничение трудоспособности (быстрая утомляемость) говорят о хронической ... |
Раздел: Рефераты по медицине Тип: реферат |
| Сердечная недостаточность | |
|
Содержание Введение 1. Сердечная недостаточность 1.1 Причины и развитие сердечной недостаточности 1.2 Диагностика сердечной недостаточности 1.3 ... Для лечения хронической сердечной недостаточности создан ѭ-адреноблокатор карведилол, назначаемый поначалу в минимальных дозах, в конечном итоге способствующий повышению ... Несмотря на высокую эффективность ингибиторов АПФ в лечении хронической сердечной недостаточности, следует помнить, что они противопоказаны больным со стенозом почечных артерий (в ... |
Раздел: Рефераты по медицине Тип: реферат |
| Клинический фармакологические исследования | |
|
1. Стандарты клинических исследований GCP (качественная клиническая практика). Этапы клинического исследования препаратов. Этические аспекты ... Интоксикации сердечными гликозидами способствуют пожилой возраст, поздние стадии хронической сердечной недостаточности, выраженная дилация отделов сердца, инфаркт миокарда в острой ... С другой стороны, неверно объяснять усиление сократимости миокарда лишь применением сердечных гликозидов, так как одновременно больной принимает препараты, влияющие на пред - и ... |
Раздел: Рефераты по медицине Тип: контрольная работа |