Реферат: Организация сестринского контроля за развитием ребенка
по педиатрии
«Организация сестринского контроля за развитием ребенка грудного возраста»
Выполнила студентка 3-го курса
ЗФВМСО группы 59-04
Слесарева С.В.
Томск
2002
ПЛАН:
1. Организация сестринского контроля за развитием ребенка грудного возраста
2. Структура патронажа
3. Основные режимы детей грудного и младшего возраста
4. Основные принципы рекомендуемых воспитательных воздействий
5. Основные гимнастические комплексы
6. Принципы массажа детей
7. Календарь прививок, патологические реакции на прививки и сроки их возникновения
8. Группы риска детей по возникновению патологической реакции на прививки
9. Список использованной литературы
ОРГАНИЗАЦИЯ СЕСТРИНСКОГО КОНТРОЛЯ ЗА РАЗВИТИЕМ
РЕБЕНКА ГРУДНОГО ВОЗРАСТА
Сестринский контроль за развитием ребенка грудного возраста - это, в первую очередь, работа медицинской сестры педиатрического участка, которая складывается из 3 основных разделов: профилактической, лечебной и санитарно-просветительной работы.
Профилактическая работа направлена на предупреждение возможных заболеваний, повреждений, а также своевременное выявление врожденных и приобретенных патологических состояний. Борьба за здорового ребенка включает и борьбу за здоровую мать, поэтому в объем работы медицинской сестры входит работа с беременными, особенно первородящими. Основной формой профилактической работы является патронаж.
Лечебная работа заключается в непосредственном выполнении назначений участкового врача, а также в вызове на прием к врачу детей диспансерной группы в соответствии с картотекой, основанной на ведении учетной формы № 30. Медицинская сестра вместе с участковым педиатром ведет ежедневный поликлинический прием и выполняет назначения врача. Она должна быть хорошо знакома с историей развития ребенка (учетная форма № 112), статистическим талоном (учетная форма № 256). У нее должен быть список детей участка от первых дней жизни до 15 лет.
Санитарно-просветительная работа. Совместно с врачом медицинская сестра проводит встречи с населением 1 раз в год, организует на участке кружки по уходу за ребенком, прогулочные группы, рейды чистоты, комнаты здоровья детей при ЖЭКе и т. п. Перепись детского населения на участке следует проводить 2 раза в год (апрель и сентябрь), используя подворные обходы. При переписи учитывают детей, проживающих и прописанных в данной квартире, прописанных, но не проживающих в данной квартире, проживающих, но не прописанных в квартире.
Общие медицинские мероприятия по наблюдению за ребенком
|
Грудной возраст |
Ранний детский возраст |
||||||||||
| 2-4 нед | 2 мес | 4 мес | 6 мес | 9-10 мес | 12 мес | 15 мес | 18 мес | 2 г | 3 г | 4 г | |
| Анамнез | + | + | + | + | + | + | + | + | + | + | + |
| Инструктаж | + | + | + | + | + | + | + | + | + | + | + |
| Физикальные исследования | + | + | + | + | + | + | + | + | + | + | + |
| Общий контроль за развитием | + | + | + | + | + | + | + | + | + | + | + |
|
Измерения: - рост |
+ | + | + | + | + | + | + | + | + | + | + |
| 2-4 нед | 2 мес | 4 мес | 6 мес | 9-10 мес | 12 мес | 15 мес | 18 мес | 2 г | 3 г | 4 г | |
| - вес | + | + | + | + | + | + | + | + | + | + | + |
| - окружность головы | + | + | + | + | + | + | |||||
| - АД | + | + | |||||||||
|
Исследования: - скрининг по метаболическим показателям |
+ | ||||||||||
| - сенсорный скрининг | + | + | + | + | + | + | + | + | + | + | + |
| - анализ крови на Нb и Ht | + | ||||||||||
| - анализ мочи | + | ||||||||||
| Туберкулиновая проба | + | + | |||||||||
| Определение содержания свинца | + | + | |||||||||
| Прививки | + | + | + | + | + |
Физическое развитие детей
Основными признаками физического развития являются рост, вес, окружность грудной клетки, окружность головы. В последние десятилетия происходит значительное ускорение физического развития детей по сравнению с их сверстниками, жившими 30—40 лет назад.
Измерения роста грудных детей проводят с помощью горизонтального ростомера: теменная часть головы уложенного ребенка плотно соприкасается с неподвижной планкой ростомера, а подошвы выпрямленных ног (надавить рукой на колени) — с подвижной планкой.
Измерение роста детей старше года проводится с помощью вертикального ростомера. Ребенок ставится на площадку так, чтобы пятки его касались вертикальной стойки ростомера, а голова находилась в положении, при котором наружный край глазницы и верхний край козелка уха располагались бы на горизонтальной одной линии. Подвижная планка прикладывается к голове без надавливания. Антропометрия проводится утром.
Рост новорожденного в среднем равен 50,5 см. Нормальный рост ребенка до 4 лет можно рассчитать по формуле:
100 - 8 х (4 - n), а старше 4 лет:
100 + 6 х (n - 4), где n — возраст ребенка в годах.
Взвешивание детей до 2-х лет проводят в утренние часы на весах с лотком, более старших — на рычажных медицинских весах. Дети должны быть раздеты. Необходимо учитывать, что 90 из 100 детей находятся в пределах нормального роста и веса. Хотя 5% нижней и верхней границы роста и веса чаще всего обусловлено генетически и считается нормой.
Таблица роста, девочки
|
Возраст (мес) |
Рост (см) |
||
|
5% |
50% |
95% |
|
|
0 |
46 |
50 |
53 |
| 1 | 48 | 53 | 57 |
| 2 | 52 | 56 | 60 |
|
3 |
55 |
58 |
63 |
| 4 | 57 | 60 | 66 |
| 5 | 59 | 63 | 68 |
|
6 |
61 |
65 |
70 |
| 7 | 62 | 67 | 72 |
| 8 | 64 | 69 | 74 |
|
9 |
65 |
70 |
75 |
| 10 | 66 | 72 | 76 |
| 11 | 67 | 73 | 77 |
|
12 |
68 |
74 |
78 |
| 13 | 69 | 75 | 80 |
| 14 | 71 | 76 | 81 |
|
15 |
72 |
77 |
82 |
| 16 | 73 | 78 | 83 |
| 17 | 74 | 79 | 84 |
|
18 |
75 |
80 |
86 |
Таблица роста, мальчики
|
Возраст (мес) |
Рост (см) |
||
|
5% |
50% |
95% |
|
|
0 |
46 |
50 |
55 |
| 1 | 50 | 54 | 57 |
| 2 | 53 | 57 | 61 |
|
3 |
56 |
60 |
64 |
| 4 | 58 | 63 | 67 |
| 5 | 60 | 65 | 70 |
|
6 |
63 |
67 |
72 |
| 7 | 64 | 69 | 74 |
| 8 | 66 | 71 | 75 |
|
|
5% |
50% |
95% |
|
9 |
68 |
72 |
77 |
| 10 | 69 | 74 | 78 |
| 11 | 70 | 75 | 79 |
|
12 |
71 |
76 |
81 |
| 13 | 72 | 77 | 82 |
| 14 | 74 | 78 | 83 |
|
15 |
75 |
79 |
85 |
| 16 | 76 | 80 | 86 |
| 17 | 77 | 81 | 87 |
|
18 |
78 |
82 |
88 |
Ребенок рождается с массой 2800—4000 г. Массу тела ребенка до 6 месяцев можно определить по формуле:
Мр + 800 х n,
где Мр — масса при рождении, 800 — средняя месячная прибавка, n — число месяцев жизни. Для детей второго полугодия:
Мр + (800 х 6) + 400 (n - 6).
Масса ребенка в 6 месяцев составляет 8200 г; на каждый недостающий месяц вычитается по 800, на каждый последующий — прибавляется 600 г.
У детей старше года ориентировочную массу тела можно определить так: 10,5 + 2n, где 10,5 кг — масса тела годовалого ребенка, n — возраст от 2 до 11 лет.
Таблица веса, девочки
|
Возраст (мес) |
Вес (кг) |
||
|
5% |
50% |
95% |
|
|
0 |
2.300 |
3.150 |
4.000 |
| 1 | 3.000 | 3.900 | 4.800 |
| 2 | 3.500 | 4.700 | 5.750 |
|
3 |
4.000 |
5.200 |
6.550 |
| 4 | 4.550 | 5.900 | 7.150 |
| 5 | 5.000 | 6.500 | 8.000 |
|
6 |
5.600 |
7.000 |
8.600 |
| 7 | 6.000 | 7.500 | 9.000 |
| 8 | 6.450 | 8.000 | 9.500 |
|
9 |
6.900 |
8.450 |
10.000 |
| 10 | 7.100 | 8.800 | 10.300 |
| 11 | 7.450 | 9.100 | 10.700 |
|
12 |
7.750 |
9.500 |
11.050 |
| 13 | 7.990 | 9.700 | 11.300 |
|
|
5% |
50% |
95% |
| 14 | 8.100 | 9.950 | 11.650 |
|
15 |
8.250 |
10.100 |
12.000 |
| 16 | 8.500 | 10.250 | 12.150 |
| 17 | 8.700 | 10.500 | 12.350 |
|
18 |
8.800 |
10.750 |
12.550 |
Таблица веса, мальчики
|
Возраст (мес) |
Вес (кг) |
||
|
5% |
50% |
95% |
|
|
0 |
2.500 |
3.500 |
4.500 |
| 1 | 3.000 | 4.250 | 5.250 |
| 2 | 3.800 | 5.000 | 6.300 |
|
3 |
4.350 |
5.900 |
7.200 |
| 4 | 5.000 | 6.400 | 8.000 |
| 5 | 5.600 | 7.000 | 8.750 |
|
6 |
6.000 |
7.750 |
9.300 |
| 7 | 6.550 | 8.050 | 10.000 |
| 8 | 7.000 | 8.700 | 10.450 |
|
9 |
7.400 |
9.000 |
11.000 |
| 10 | 7.750 | 9.400 | 11.200 |
| 11 | 8.000 | 9.850 | 11.650 |
|
12 |
8.300 |
10.050 |
12.000 |
| 13 | 8.500 | 10.300 | 12.150 |
| 14 | 8.800 | 10.550 | 12.500 |
|
15 |
9.000 |
10.850 |
12.750 |
| 16 | 9.150 | 11.050 | 13.000 |
| 17 | 9.250 | 11.200 | 13.200 |
|
18 |
9.500 |
11.450 |
13.400 |
Окружность грудной клетки у детей раннего возраста измеряется в положении лежа, у детей старше года — в вертикальном положении. Сантиметровую ленту накладывают сзади под углами лопаток, спереди — на околососковые кружочки. У девочек-подростков лента проходит под нижними углами лопаток и под грудными железами. Измерение окружности грудной клетки проводят на высоте вдоха, выдоха и во время дыхательной паузы у детей старшего возраста, которые могут задержать дыхание. По разности окружности грудной клетки во время максимального вдоха и выдоха определяют амплитуду экскурсий грудной клетки.
Окружность грудной клетки при рождении в норме 32—34 см, в 6 месяцев — 45 см. Для ориентировочного определения окружности грудной клетки у детей до 1 года используется следующий расчет: на каждый недостающий месяц до 6 месяцев надо из 45 вычесть 2 см, на каждый последующий месяц после 6 месяцев прибавить 0,5 см. Например, для определения окружности груди 4-месячного ребенка из 45 см вычитаем 2 х 2 см и получаем 41 см.
Окружность груди 8-месячного ребенка равна 45 + (2 х 0,5 см) = 46 см.
Окружность груди для детей до 10 лет определяется по формуле: 63 см — 1,5 см (10 - n), где 63 см — средняя окружность груди ребенка 10 лет, n — число лет. Окружность груди в сантиметрах детей старше 10 лет:
63 + 3 (n - 10).
Пример: окружность груди ребенка 13 лет равна: 63 + 3 (13 - 10) = 72 см.
Измерение окружности головы проводится с помощью сантиметровой ленты по максимальному периметру головы. Ленту сзади накладывают на наиболее выдающуюся часть затылка, а спереди на надбровные дуги. В целях соблюдения асептики у новорожденных ленту перед употреблением обрабатывают дезинфицирующим раствором, через месяц постоянного употребления ее заменяют новой.
Окружность головы при рождении составляет 34— 36 см; окружность головы ребенка 6 месяцев равна 43 см. Для детей до 1 года окружность головы определяется так: на каждый недостающий месяц из 43 см надо отнять 1,5 см, на каждый последующий прибавить 0,5 см. Так окружность головы ребенка в 4 месяца равна: 43 см — (1,5 см х 2) = 40 см; в 8 месяцев — 43 + (0,5 х 2) = 44 см. Для определения окружности головы у детей старше года за основу берется окружность головы ребенка 5 лет — 50 см; на каждый недостающий год из 50 вычитают по 1 см, на каждый последующий — прибавляют 0,6 см. Так окружность головы ребенка в 3 года составляет 50 - (1 х 2) = 48 см, а в 7 лет — 50 + (2 х 0,6) =51,2 см.
Таблица окружности головы
|
Предполагаемые нормы физического развития
· 1-й месяц — прибавка массы тела к концу месяца в среднем на 600 г, увеличение длины тела на 3-х см, увеличение окружности головы на 1— 1,5 см.
· 2-й месяц — прибавка массы тела в среднем на 800 г, увеличение длины тела на 3 см, окружности головы — на 1,5 см.
· 3-й месяц — прибавка массы тела в среднем на 800 г, увеличение длины тела на 2,5 см, окружности головы — на 1,5 см.
· 4 – 5-й месяц — интенсивность прибавки массы тела снижается. Прибавка длины примерно до 9-го месяца — 2 см. Окружность головы — 39,5—40,5 см, а грудной клетки — 40—41 см.
· 6-й месяц — масса тела вдвое больше первоначальной. Вырос он в общей сложности на 14—17 см.
· 7-й месяц — прорезался первый зуб!
· 8-й месяц — страх перед незнакомыми людьми. И это тоже достижение, так как он теперь хорошо знает свое близкое окружение — свою семью.
· 9-й месяц — интенсивное развитие тонких движений кисти. Осваивает указующий жест.
· 10-й месяц — прибавка массы тела — 450 г, увеличение длины тела на 1,5 см.
· 11-й месяц — прибавка массы тела — 400 г, увеличение длины тела на 1,5 см.
· 12-й месяц — первоначальная (при рождении) масса тела утраивается, общая прибавка длины тела (от рождения) — 25 см. Встал на ноги, заговорил.
СТРУКТУРА ПАТРОНАЖА
Старшая медицинская сестра детской поликлиники, получив сведения о выписке младенца из роддома, в тот же день заносит данные в журнал регистрации новорожденных; она заполняет историю развития новорожденного, вклеивает в нее вкладыши дородового патронажа, передает историю развития в регистратуру или непосредственно участковой медицинской сестре. Первый патронаж к новорожденному медицинская сестра осуществляет в первый-второй день после выписки его из родильного дома. Патронаж, как правило, осуществляется вместе с участковым врачом-педиатром. Обращают внимание на гигиенические условия содержания ребенка, чистоту в комнате, правильную расстановку мебели и правильное определение места для кроватки новорожденного в комнате. Медицинская сестра следит за тем, как родители пеленают ребенка, кормят его, обрабатывают глаза и складки кожи, есть ли для этого все необходимое. Медицинская сестра должна участвовать в первом купании младенца — наиболее сложной процедуре для молодой матери в первые дни пребывания ребенка дома. Необходимо проверить, правильно ли родители производят контрольное взвешивание ребенка в домашних условиях. Особое внимание обращают на состояние пупочной области, обработку пуповинного остатка.
В течение первого месяца патронаж проводят один раз в неделю, если нет специальной нужды для более частых посещений. В возрасте 1 мес. и далее ежемесячно до 1 года ребенка осматривают в детской поликлинике, где проводят контрольное питание и взвешивание, общий осмотр; выявляют видимые и легко обнаруживаемые неправильности развития, например паховую грыжу, сосудистые опухоли (ангиомы), деформации скелета и т.п. Между посещениями поликлиники медицинская сестра продолжает с профилактической целью посещать детей на дому: в первые полгода — 2 раза в месяц, во вторую половину первого года — 1 раз в месяц, в возрасте от 1 до 2 лет — 4 раза в год, от 2 до 3 лет — 2 раза в год, от 4 до 7 лет — 1 раз в год. У медицинской сестры должна быть специальная сетка работы на участке, где отражена вся профилактическая работа с каждым ребенком. В обязанности медицинской сестры входит контроль за выполнением назначений врача по профилактике рахита, профилактических прививок. Она направляет всех детей первого года жизни для осмотра к специалистам — окулисту, невропатологу, хирургу и др., а также следит за проведением анализов крови, мочи и др.
ОСНОВНЫЕ РЕЖИМЫ ДЕТЕЙ ГРУДНОГО И МЛАДШЕГО ВОЗРАСТА
В любом возрасте ребенок нуждается в строгом и четком режиме дня. Если ребенок спит, ест, играет и гуляет в одно и то же время дня, у него вырабатывается определенный рефлекс, привычка засыпать, принимать пищу и играть в одни и те же часы. Несоблюдение режима нарушает выработку условных рефлексов, и малыш растет беспокойным и раздражительным.
У каждого ребенка должен быть определенный режим. В основе режима лежит правильное чередование сна, бодрствования, игр, занятий и т. п.
В возрасте 3—5 лет ребенку полагается спать около 12,5 часа, детям 6—10 лет — 10,5 часа, школьникам 12—15 лет — не менее 9,5 часа, а старшим школьникам рекомендуется 8—9 часов сна.
Кроме ночного сна продолжительностью 10—12 часов ребенок в возрасте 5 месяцев должен спать днем 3—4 раза, в 5—9 месяцев — 3 раза, с 9 месяцев до 1,5 года — 2 раза, после полутора лет — 1 раз. Длительность каждого дневного сна около 2 часов. Грудных детей полезно приучать спать с незавернутыми ручками, на правом боку.
Дети как раннего возраста (до 3 лет), так и старшего непроизвольно мочатся ночью (мальчики чаще, нем девочки). Чтобы это не стало причиной нарушения сна, вечером несколько ограничивают прием жидкости ребенком, а перед сном дают что-нибудь соленое, например кусочек соленого огурца. Ночные кормления нарушают режим ребенка и должны быть исключены.
Ребенок в зависимости от возраста должен получать различное количество пищи, при этом она должна быть разнообразной. Для малыша до 4—5 месяцев идеальная пища — грудное молоко. Оно наиболее легко усваивается и полностью соответствует потребностям организма на этом этапе развития.
В возрасте 1—2 месяцев малыша кормят 7 раз, делая 6-часовой ночной перерыв. При этом за сутки расходуется 700—800 мл молока, т. е. 100—120 мл на одно кормление. В каждом следующем месяце он получает надбавку по 50 мл. В возрасте 6 месяцев, а иногда немного раньше ребенок получает 1 л молока — 5 раз в сутки по 200 мл. От 6 месяцев до года количество пищи не увеличивают, но меняют ее качество, так как вводят прикорм.
К 10—12 месяцам ребенка отнимают от груди и переводят целиком на разнообразное питание, так как в это время ему нужны вещества, которых в грудном молоке нет, а также требуется больше белка, минеральных солей, грубой клетчатки. Полное отнятие от груди не рекомендуют производить в летнее время и в период болезней ребенка. Детей старше года кормят 4 раза в день. Необходимо строго соблюдать фиксированные часы приема пищи.
Режим для ребенка от 1до 3 месяцев
|
Элементы режима
|
Время, ч
|
|
| 1 вариант | 2 вариант | |
| Пробуждение, туалет, кормление | 6.00—6.30 | 8.00 – 8.30 |
| Бодрствование | 6.30—7.00 (7.30) | 8.30 – 9.30 |
| 1-й дневной сон | ||
| (на воздухе) | 7.00 (7.30)— 9.30 | 9.30 – 11.30 |
| Кормление | 9.30 | 11.30 |
| Бодрствование | 9.30 —11.00 | 11.30 – 12.30 (13.00) |
| 2-й дневной сон | ||
| (на воздухе) | 11.00—13.00 | 12.30 (13.00) – 15.00 |
| Кормление | 13.00 | 15.00 |
| Бодрствование | 13.00 – 14.00 (14.30) | 15.00 – 16.30 |
| 3-й дневной сон | ||
| (на воздухе) | 14.00 (14.30) —16.30 | 16.30 – 18.30 |
| Кормление | 16.30 | 18.30 |
| Бодрствование | 16.30—17.30 | 18.30– 20.30 |
| 4-й дневной сон | 17.30 – 19.30 | – |
| Купание | 19.30 | 20.00 |
| Кормление | 20.00 | – |
| Ночной сон | 20.30 – 6.00 | 20.30 – 8.00 |
| Кормление ночное | 23.30 | 22.00 и в 2 –3 ч |
Режим для 5—6-месячного ребенка
|
Элементы режима
|
Время, ч
|
|
| 1 вариант | 2 вариант | |
| Пробуждение, туалет, кормление | 6.00—6.30 | 7.00 – 7.30 |
| Бодрствование | 6.30—8.00 | 7.30 – 9.30 |
| 1-й дневной сон | ||
| (на воздухе) | 8.00—10.00 | 9.30 – 11.00 |
| Кормление | 10.00 | 11.00 |
| Бодрствование | 10.00—12.00 | 11.00 – 13.00 |
| 2-й дневной сон | ||
| (на воздухе) | 12.00—14.00 | 13.00 – 15.00 |
| Кормление | 14.00 | 15.00 |
| Бодрствование | 14.00—16.00 | 15.00 – 17.30 |
| 3-й дневной сон | ||
| (на воздухе) | 16.00—18.00 | 17.30 – 19.00 |
| Кормление | 18.00 | 19.00 |
| Бодрствование | 18.00—20.00 | 19.00 – 21.00 |
| Купание | 19.30 | 20.30 |
| Сон | 20.00—6.00 | 21.00 – 7.00 |
| Кормление ночное | 22.00 (или в 1—2 ч) | 23.00 (или в 2 –3 ч) |
Режим для 9—12-месячного ребенка
|
Элементы режима
|
Время, ч
|
|
| 1 вариант | 2 вариант | |
| Пробуждение, туалет | 6.00—7.00 | 7.00 – 8.00 |
| Завтрак | 7.00 | 8.00 |
| Бодрствование | 6.00—9.00 (9.30) | 7.00 – 9.30 (10.00) |
| 1-й дневной сон | ||
| (на воздухе) | 9.00 (9.30)—11.30 | 9.30 (10.00)– 12.00 |
| Кормление | 11.30 | 12.00 |
| Бодрствование | 11.30—14.00 (14.30) | 12.00– 16.30 |
| Полдник | – | 16.00 |
| 2-й дневной сон | ||
| (на воздухе) | 14.00 (14.30)—16.00 | 16.30 – 17.00 |
| Полдник | 16.00 | – |
| Бодрствование | 16.00 – 19.30 | 17.00 – 20.30 |
| Купание | 18.30 | 19.00 |
| Ужин | 19.00 | 19.30 |
| Сон | 20.00—6.00 | 20.30 – 7.00 |
| Кормление ночное | 23.00 (или в 1—2 ч) | 24.00 (или в 2 –3 ч) |
Режим для 1,5 – 2х-летнего ребенка
|
Элементы режима
|
Время, ч
|
| Пробуждение, туалет | 7.00 – 8.00 |
| Завтрак | 8.00 |
| Игра, прогулка | 8.30 – 12.00 |
| Обед | 12.00 – 12.30 |
| Дневной сон | 12.30 – 15.00 (15.30) |
| Полдник | 15.30 |
| Игра, прогулка | 16.00 – 19.00 |
| Купание | 19.00 – 19.30 |
| Ужин | 19.30 – 20.00 |
| Спокойная игра | 20.00 – 20.30 |
| Сон | 20.30 – 7.00 |
Режим для 2х – 3х-летнего ребенка
(летний вариант)
|
Элементы режима
|
Время, ч
|
| Пробуждение, гимнастика, водные процедуры | 6.30 – 7.30 |
| Завтрак | 7.30 – 8.00 |
| Игра, прогулка | 8.00 – 10.30 |
| Второй завтрак | 10.30 (11.00) – 11.00 (11.30) |
| Дневной сон | 11.30 – 14.30 |
| Обед | 14.30 – 15.00 |
| Игра, прогулка | 15.30 – 19.00 |
| Ужин | 19.00 – 19.30 |
| Спокойная игра | 19.30 – 20.30 |
| Купание, гигиенические процедуры | 20.30 – 21.00 |
| Сон | 21.00 – 6.00 |
ОСНОВНЫЕ ПРИНЦИПЫ РЕКОМЕНДУЕМЫХ ВОСПИТАТЕЛЬНЫХ ВОЗДЕЙСТВИЙ
Воспитатели и педагоги бьют тревогу: нынешнее поколение родителей катастрофически теряет свой авторитет в глазах детей. Такое положение является опасным - и прежде всего для самих детей. Мир становится всё более жестким и неуютным, поэтому многие родители считают необходимым как можно дольше оберегать своих детей от всяческих забот и потрясений, решать за них все проблемы и конфликты. Семейная жизнь должна быть, по возможности, гармоничной, - считают родители, - а возможные конфликты не должны затрагивать детей.
Однако педагоги и психологи считают, что такая тенденция внушает опасение, а последствия могут быть самыми печальными. Чему научится ребёнок, который вырастает в коконе, созданном заботливыми родителями? Как могут дети, которым всё падает с неба, установить связь между успехом и напряжённым трудом, приведшим к нему?!
Педагоги считают, что избалованные дети имеют худшую стартовую позицию для достижения успеха в нашем непростом мире. Когда родители дают слишком много своим детям, они блокируют у них эмоциональное созревание, чувство ответственности и мотивацию к достижению успеха. И это суровый приговор для целого поколения родителей, которые хотят сделать для своих детей всё как можно лучше и, по возможности, без авторитарного давления.
Авторитарность давно уже стала ругательным словом в педагогике. Предпочтительными считаются партнёрские отношения между родителями и детьми. Перед родителями всегда стояла дилемма: строить свои отношения с детьми на понимании и призывах к благоразумию или установить твердые границы и правила поведения. Чрезмерно мягкое и уступчивое поведение родителей приводит к парадоксальному результату: у ребёнка теряется уверенность в том, что родители разбираются в жизненных вопросах лучше, чем он сам. Многими поколениями воспитателей и воспитуемых выработан мудрый совет - детям все-таки нужны твёрдо установленные границы и правила. Ныне эта истина часто отвергается.
Увы, отвергается не только она. Детям нужны серьёзные раздражители: трудные задания, конкурсы, спортивные соревнования и т.п. Карабкаться, мчаться, сражаться, пользоваться огнём и ножом - всякая активность, которая может оказаться опасной, часто отвергается сверхосторожными родителями. Они слишком быстро вмешиваются в конфликты, слишком рано улаживают споры, чересчур поспешно предупреждают об опасности. Но ведь дети должны сами научиться разрешать конфликты, избегать или преодолевать их, самостоятельно оценивать опасность. И это обучение тем успешнее, чем в более раннем возрасте оно происходит. Получается так, что, исходя из самых лучших побуждений, родители усложняют жизнь своим детям, а впоследствии и себе.
Недавно появился модный термин "ловушка избалованности", в которую часто попадают родители. С одной стороны, они требуют от своих детей высоких достижений, например, в учёбе. С другой, родители часто не имеют достаточно времени, а иногда и необходимых знаний, чтобы способствовать этим достижениям. Поэтому, чтобы заглушить укоры совести, они балуют своих детей. Разрешить это противоречие непросто.
Родители несут ответственность за результаты воспитания, и поэтому они должны иногда принимать непопулярные решения. И в первую очередь - объяснять своим детям, что в жизни не всё может идти так, как им бы хотелось. Знаменитый педагог Песталоцци писал: "Быть матерью или отцом означает восседать на троне и править с умом и добром".
Воспитание - это всегда сложный творческий процесс. И в этом процессе очень многое или почти всё зависит как от личности воспитателя, так и от личности воспитуемого. Поэтому здесь невозможно дать какие-то однозначные советы: поступай так - и успех гарантирован. Но несколько предостережений всё-таки можно сделать. Вот то, чего безусловно должны избегать родители:
· Никогда не делайте вид, что лишаете ребёнка своей любви и не наказывайте его своим равнодушием. Это самое больное мучение для детской души. Ведь ребёнок действительно думает, что родители его больше не любят. Если же он чувствует ложь, то родители потеряют его доверие.
· Не следует проявлять слишком большую строгость. Тот, кто только приказывает вместо того, чтобы объяснять, не воспитывает, а дрессирует ребёнка. Если ребёнок не может осознать причины запрета, он слушается старших только из страха, а не из понимания
· Избегайте завышенных ожиданий. Конечно, способности детей к музыке и балету, математике и спорту должны раскрываться как можно раньше, но не следует будущую жизнь ребёнка ставить в зависимость от направленности его способностей или таланта. Несбывшиеся надежды - повод для разочарования, а ведь в жизни всё может измениться. Это значит, что ребёнок должен вырасти человеком разносторонним
· Избегайте тотального планирования. Сегодняшние дети должны многому научиться. Но когда они чересчур заняты и имеют слишком много дополнительных нагрузок - занятий спортом, музыкой, рисованием и т.д. - это вызывает повышенный прессинг на неокрепшую детскую душу. Нужно, чтобы у детей было время для себя, для того, чтобы делать то, что доставляет им удовольствие
· Никогда не вымещайте на детях своё настроение. Если Вам необходимо разрядиться, а ребёнок становится громоотводом, это полностью лишает его уверенности в себе
· Не избегайте телесного контакта с ребёнком. Это исключительно важно в любом возрасте. Ведь именно благодаря нежности и ласке ребёнок чувствует себя защищённым. А это повышает его чувство уверенности в себе.
И в заключение можно повторить, что воспитание - это и работа, и творчество. Но как счастливы бывают родители, когда им удаётся воспитать своего ребёнка достойным человеком!
ПРИНЦИПЫ МАССАЖА ДЕТЕЙ
О пользе массажа догадывались еще наши прабабушки, хотя они, быть может, даже и не знали этого слова. Достаточно вспомнить народные потешки, присловья, которыми сопровождалось перепеленание, все эти "потягушечки-потягушечки, на ножечки растушечки, на ручки хватушечки", или бессмертную "сороку-ворону" с поглаживанием ладошек и разминанием каждого пальчика. При тугом пеленании ребенка без этого просто не обойтись. Но даже и сегодняшний малыш, получивший благодаря новым способам ухода за ним большую свободу, нуждается в том, чтобы его активно стимулировали.
Массаж и гимнастика сочетают в себе еще и воздушную ванну, т. е. закаливающую процедуру, и контакт "кожа к коже". И, что не менее важно, восемь минут массажа — это время эмоционального общения и радости.
В процессе массажа образуются биологически активные вещества, участвующие во многих процессах жизнедеятельности детского организма. Расширяются сосуды, усиливается кровообращение, укрепляются мышцы.
Занимаясь с полутора-двухмесячным ребенком, применяют только один из приемов массажа — поглаживание.
После исчезновения мышечной гипертонии применяют и другие приемы массажа: легкое растирание, разминание, поколачивание и пассивные упражнения с постепенным их усложнением. Эти приемы массажа и гимнастики у детей с массой тела при рождении менее 1500 г можно применять только с 6 месяцев, а у детей, рожденных с массой более 2000 г, — с 2—3 месяцев. После 7—9 месяцев с ребенком проводят более сложные упражнения: поворот с живота на спину, ползание, вставание на четвереньки, присаживание, вставание на ножки.
Приемам массажа и гимнастики мать обучается в кабинете по воспитанию здорового ребенка при детских поликлиниках с помощью специально подготовленной медицинской сестры, а при отсутствии таковой — патронажной медицинской сестры.
Детям грудного возраста массаж делают в помещении при температуре 20—22°С. На стол надо положить вчетверо сложенное одеяльце, затем клеенку и пеленку. В случае необходимости руки смазывают прокипяченным растительным маслом, при высокой влажности кожи используют тальк.
Массаж начинают со спины, затем переходят на заднюю поверхность шеи, рук, ног. Перевернув ребенка на спину, массируют грудь, руки, ноги, живот (особенно осторожно — область печени и почек).
1. Массаж рук. Ребенок лежит на спине ножками матери или отцу. Большой палец руки вложить в левую кисть ребенка, поддерживая ее. Левой рукой поглаживать внутреннюю, а затем наружную поверхность левой руки ребенка от кисти к плечу. Правую руку массируют правой рукой. Повторить 8—10 раз.

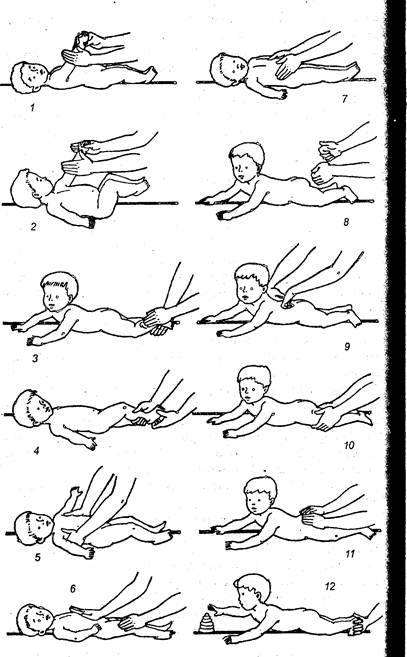 |
2. Массаж ног. Взять правую ножку ребенка в ладонь правой руки, а левой проводить поглаживание от стопы к паховому сгибу сначала по задней, затем по наружной поверхности голени и бедра. Левую ножку массируют правой рукой. Повторить 8—10 раз.
3. Массаж стоп. Взять правую ножку ребенка за голень левой рукой. Тыльной стороной пальцев правой руки растирать подошву от пальцев к пятке и обратно. Повторить 10 раз.
4. Упражнение для стоп. Указательным пальцем правой руки нажать на ступню ребенка у основания пальцев, вызвав подошвенное сгибание. Этим же пальцем пройтись от пальцев к пятке. В ответ ребенок должен разгибать пальцы стоп. Повторите 5 раз.
5. Упражнение для туловища. Взять ребенка обеими руками за верхнюю часть туловища и легко покачивать влево и вправо, не нажимая на ребра. Повторить 6—8 раз.
6. Массаж живота. Правой рукой поглаживать левую половину живота сверху вниз и одновременно левой рукой — правую половину снизу вверх. Повторить 8 раз.
7. Массаж груди. Пальцами и ладонями обхватить грудную клетку малыша. Передвигать руки по ходу межреберных промежутков от середины к бокам. Повторить 8 раз.
8. Массаж позвоночника. Положить ребенка на левый бок. Слегка нажимая двумя пальцами левой руки, продвигать их вдоль позвоночника от крестца к шее. В ответ ребенок должен прогнуться в позвоночнике. Повторить 2—3 раза.
9. Массаж спины. Обеими ладонями поглаживать спину от шеи к ягодицам, а затем тыльной стороной ладоней и пальцев — в обратном направлении.
10. Массаж ног. Держа левую ножку в правой руке, левой разминать легонько мышцы задней и боковой поверхности голени и бедра. Правую ножку массировать правой рукой. Повторить 4—6 раз.
11. Массаж ягодиц. Тыльной поверхностью обеих рук легкими движениями похлопывать по ягодицам малыша (до 10 раз).
12. Согнуть ножки ребенка и соединить стопы так, чтобы они упирались в ваши ладони. Побуждайте к ползанию, легко подталкивая подошвы.
ГИМНАСТИЧЕСКИЕ КОМПЛЕКСЫ ДЛЯ ДЕТЕЙ ОТ 9 ДО 12 МЕСЯЦЕВ
Занятия помогут ребенку увереннее сделать свои первые шаги. Она способствует закаливанию — ведь в это время малыш раздет. Физический контакт с матерью или с отцом рождает у ребенка чувство защищенности, успокаивает, вызывает целую гамму положительных эмоций.
1. Круговые движения руками. Выполнять с кольцами.
2. Поднимание выпрямленных ног. Положите ребенка на спину и, держа на высоте его выпрямленных ног гладкую палочку или большую яркую игрушку, побуждайте его, подняв ножки, коснуться ее. В первый раз помогите ему; еще два-три раза — он, вероятно, с удовольствием проделает это сам.
3. Топанье. Малыш лежит в том же положении — на спине. Ноги согнуты в тазобедренных и коленных суставах, стопы упираются в стол. Приговаривая "топ-топ-топ", покажите ему, как можно топать по столу. Получится что-то вроде бега на месте.
4. Поворот со спины на живот. Для стимула можно использовать привлекательную игрушку, помещая ее то справа, то слева, чтобы ребенок повернулся несколько раз в обе стороны. Он уже понимает или очень скоро начнет понимать просьбу "Повернись на животик" и поощряющие слова "Хорошо, молодец, очень хорошо!"
5. Вставание на ноги из положения лежа на животе. Дайте малышу в руки кольца и, легко потягивая за них, помогите ему встать сначала на колени, а потом и на ноги.
6. Наклоны и выпрямления туловища. Поставьте ребенка, прислонив его спиной к себе, одной рукой придерживая колени, другой — живот. Положите у его ног удобную для захватывания игрушку и предложите достать ее и выпрямиться. Упражнение повторите 2—3 раза.
7. Присаживание. Положив ребенка на спину и, слегка придерживая ладонью ножки ниже коленей, предложите ему два-три раза сесть.
8. Сгибание и разгибание руке положении сидя (а позднее —стоя). Это упражнение тоже хорошо делать с кольцами — вы держитесь за них вместе с ребенком и, потягивая попеременно, сгибаете его руки 6—8 раз.
9. Приседание. Поставьте ребенка лицом к себе и, придерживая за кисти полусогнутых в локтях рук, предложите ему несколько раз присесть.
10. Присаживание. Попробуйте, уже не придерживая малыша, помочь ему сесть из положения на спине, потягивая за кольца или палочку, которую он держит. Закончить занятие можно упражнением "мостик". Положив ребенка на спину и обхватив одной рукой стопы, медленно сгибайте его под прямым углом. А затем другую руку подведите под поясницу и слегка
ПРОФИЛАКТИЧЕСКИЕ ПРИВИВКИ, ПАТОЛОГИЧЕСКИЕ РЕАКЦИИ НА ПРИВИВКИ И СРОКИ ИХ ВОЗНИКНОВЕНИЯ
Российский календарь профилактических прививок
|
Возраст Вакцина |
4-7 дней | 1 мес. | 3 мес. | 4 мес. | 5 мес. | 12 мес. | 15 мес. | 18 мес. | 24 мес. | 6 лет | 7 лет | 11 лет | 14 лет | 16 лет | 17 лет |
| Туберкулез | БЦЖ, БЦЖ-М | - | - | - | - | - | - | - | - | - | 2) | - | 3) | - | - |
| Дифтерия, коклюш, столбняк | - | - | АКДС | АКДС | АКДС | - | - | АКДС | - | АДС-М | - | АД-М | - | АДС-М 4) | |
| Полиомиелит | - | - | ОПВ | ОПВ | ОПВ | - | - | ОПВ | ОПВ | ОПВ | - | - | - | - | - |
| Корь, паротит, краснуха | - | - | - | - | - | 1) | - | - | 1) | - | - | - | - | - | |
|
Гепатит В 5) |
6) | - | - | - | - | - | - | - | - | - | - | - | - | ||
| - | - | - | 7) | - | - | - | - | - | - | - | - | - | |||
| ПРИВИВКИ, НЕ ВХОДЯЩИЕ В КАЛЕНДАРЬ, НО ВОЗМОЖНЫЕ НА КОММЕРЧЕСКОЙ ОСНОВЕ | |||||||||||||||
| Гемофильная инфекция | - | - | - | - | - | - | - | - | - | - | - | - |
1) Вакцинация против кори, эпидемического паротита и краснухи проводится моновакцинами или тривакциной (корь, краснуха и эпидемический паротит) при условии осуществления производства отечественных препаратов или закупок зарубежных вакцин, зарегистрированных в установленном порядке.
2) Ревакцинация проводится детям, неинфицированным туберкулезом.
3) Ревакцинация проводится детям, неинфицированным туберкулезом и не получившим прививку в 7 лет.
4) далее каждые 10 лет
5) прививка от гепатита входит в российский календарь только "теоретически". Практически ее делают очень редко (в случае повышенного риска заражения гепатитом).
6) данная схема применяется в случае рождения ребенка от матери-носителя гепатита В
7) данная схема применяется для всех остальных
Природа вакцинальных реакций
Принцип иммунизации основан на том, что после заражения ослабленными или мертвыми микроорганизмами, вызывающими заболевание (в форме вакцины), или токсинами, которые они производят, происходит их расщепление теплом тела или химическими веществами (превращаясь в токсоид), после чего организм приобретает способность вырабатывать антитела, которые бы он вырабатывал, если бы на самом деле был заражен данным заболеванием. Вооруженные специальной памятью, являющейся уникальной особенностью иммунной системы, эти антитела "узнают" болезнетворные микроорганизмы в том случае, если они атакуют организм, и уничтожают их.
Вакцинальные реакции для инактивированных вакцин, как правило, однотипны, а для живых вакцин специфичны. Они характеризуются кратковременным и нередко циклическим течением и обычно не вызывают серьезных расстройств жизнедеятельности организма. Однако в тех случаях, когда вакцинальные реакции проявляются в виде выраженного патологического процесса, их называют поствакцинальными осложнениями.
Различия между постпрививочными реакциями и поствакцинальными осложнениями весьма условны. Поэтому оба типа реакций объединяют термином "побочные реакции".
Помимо "истинных" поствакцинальных осложнений, в постпрививочном периоде могут наблюдаться патологические процессы, возникающие в результате провоцирующего действия прививок. Речь идет об обострении хронических болезней и оживлении латентной инфекции у привитых. при этом прививки являются скорее не причиной, а скорее условием, благоприятству.
Появление клинических симптомов после введения вакцины вовсе не означает, что именно вакцина вызвала эти симптомы. Последние могут быть связаны с присоединением какой-либо интеркуррентной инфекции, которая может изменить и утяжелить реакцию организма на прививку , а в ряде случаев способствовать развитию поствакцинальных осложнений.
В целом, живые вакцины вызывают больше побочных реакций, чем убитые корпускулярные вакцины. Последние, как правило, более реактогенны, чем субъединичные вакцины. Еще менее реактогенны синтетические вакцины. Побочные действия вакцин, как правило, проявляются в пределах 4-х недель после иммунизации. Лишь после БЦЖ-прививки остеомиелиты могут проявляться даже через 14 мес. после вакцинации.
Реакции на инактивированные вакцины обычно развиваются рано. Например, общие реакции с повышением температуры и фебрильными судорогами на введение АКДС и АДС-М вакцин появляются не позднее 48 ч. после прививки. При введении живых вакцин реакции (кроме аллергических немедленного типа) не могут появляться раньше 4-го дня и более чем через 12-14 дней после введения коревой и 30 дней после введения живой полиомиелитной и паротитной вакцин.
Реакции, связанные с вакцинацией, различны - от тривиальных и дискомфортных состояний до тяжелых и даже смертельных.
Различают местные и общие реакции. Местные реакции возникают обычно на месте введения препарата и варьируют от легкого покраснения, лимфаденитов до тяжелого гнойного абсцесса. Общие реакции проявляются чаще всего в виде аллергических, а также незначительного или сильного повышения температуры с вовлечением в процесс различных систем и органов, наиболее тяжелым, из которых является поражение центральной нервной системы.
В соответствии с Федеральным законом Российской Федерации "Об иммунопрофилактике инфекционных болезней" государственному статистическому учету подлежат следующие тяжелые и (или) стойкие нарушения состояния здоровья, возникшие вследствие профилактических прививок:
- анафилактический шок и другие аллергические реакции немедленного типа, синдром сывороточной болезни;
- энцефалит, энцефаломиелит, миелит, моно(поли)-неврит, полирадикулоневрит, энцефалопатия, серозный менингит; афебрильные судороги, отсутствовавшие до прививки и повторяющиеся в течение 12 мес. после прививки;
- острый миокардит, острый нефрит, тромбоцитопеническая пурпура, агранулоцитоз, гипопластическая анемия, системные заболевания соединительной ткани, хронический артрит;
- различные формы генерализованной БЦЖ-инфекции.
О всех случаях выявления перечисленных осложнений врач (фельдшер) информирует вышестоящие органы здравоохранения. О неосложненных единичных случаях сильных местных реакций (в т.ч. отек, гиперемия более 8 см в диаметре) и единичных сильных общих реакций (в т.ч. температура выше 40°C, фебрильные судороги) на вакцинацию, а также о легких проявлениях кожной и респираторной аллергии вышестоящие органы здравоохранения не информируются. Эти реакции регистрируются в истории развития ребенка, медицинской карте ребенка или амбулаторного больного, сертификате о профилактических прививках и в журнале записей о прививках, ведущемся в поликлинике.
Каждый случай поствакцинального осложнения, потребовавший госпитализации или завершившийся летальным исходом, должен быть расследован комиссионно специалистами (педиатром, терапевтом, иммунологом, эпидемиологом и др.), назначаемыми главным врачом областного центра Госсанэпиднадзора в субъекте Российской Федерации.
Что касается частоты поствакцинальных осложнений, то первое место в их структуре занимают осложнения после АКДС-вакцинации (до 60% от всех осложнений), причем этот показатель остается стабильным. Можно надеяться, что в перспективе широкое использование бесклеточного коклюшного компонента приведет к значительному снижению этих осложнений.
В заключение следует подчеркнуть, что, несмотря на возможные осложнения, польза от применения вакцин несопоставимо выше того риска, которому подвергается прививаемый. Именно профилактические прививки позволяют с наименьшими экономическими затратами спасти многие миллионы детских жизней от инфекционных заболеваний.
Процесс вакцинации
Перед прививкой ребенок приглашается в поликлинику для медицинского осмотра, в ходе которого определяются ранее перенесенные заболевания, аллергическая настроенность организма, реакции крови, мочи. В день прививки врач тщательно осматривает ребенка, измеряет температуру тела и если находит, что он здоров, разрешает вакцинирование. Если же ребенок нездоров, ему назначается обследование и лечение.
После перенесенных острых заболеваний прививки проводят не ранее чем через месяц с момента клинического выздоровления, а после инфекционного гепатита, менингококковой инфекции — не ранее чем через 6 месяцев после выздоровления. Дети, получившие прививку против одной инфекции, могут быть привиты против другой не ранее чем через 2 месяца. Прививки против полиомиелита могут быть проведены в один день с вакцинацией против коклюша, дифтерии и столбняка.
На каждого ребенка создается специальная карта, которая хранится в кабинете иммунопрофилактики.
Первичную вакцинацию здоровым новорожденным осуществляют на 4—7-й день жизни сухой вакциной БЦЖ-1 в дозе 0,05 мг ослабленных живых микобактерий в объеме 0,1 мл строго внутрикожно. Введение препарата под кожу недопустимо, т. к. при этом может образоваться холодный абсцесс.
У новорожденных нормальная прививочная реакция появляется через 4—6 недель, а у ревакцинированных — через 1—2 недели и ранее.
Реакции подвергаются обратному развитию в течение 2—3 месяцев, а иногда и в более длительные сроки. У 90—95 % вакцинированных на месте прививки должен образоваться поверхностный рубчик размером до 10 мм в диаметре. При динамичном наблюдении за поствакцинальной реакцией одновременно необходимо пальпировать подмышечные лимфоузлы. В случае их увеличения ребенка необходимо показать детскому фтизиатру.
Ревакцинации подлежат здоровые дети, подростки и взрослые в декретированных возрастах, имеющие отрицательную реакцию Манту с 2 ТЕ ППД-Л. Реакция считается отрицательной при полном отсутствии инфильтрата (гиперемии) или при наличии уколочной реакции (1 мм). Интервал между постановкой пробы Манту и ревакцинацией должен быть не менее 3 дней и не более 2 недель.
Первая ревакцинация детей проводится в 7 лет, вторая — в 11—12, третья в 16—17 лет.
Плановые прививки против полиомиелита получают дети в возрасте от 3 до 16 лет. Вакцинация проводится трехкратно: в возрасте 3 месяцев, 3,5 месяца и 6 месяцев. Ревакцинация проводится на 2-м году двукратно и 1 3-м году двукратно с интервалом в 1,5 месяца. В возрасте 7—8 лет и 15—16 лет ревакцинация проводится однократно.
Прививка против полиомиелита проводится одновременно с прививкой АКДС. Полиомиелитную вакцину применяют за 1 час до еды. Разводить и запивать вакцину водой или другой жидкостью не разрешается. Дозу вакцины капают в рот специальной пипеткой.
Дети, не прошедшие своевременно первый курс вакцинации (ни одной прививки), после снятия противопоказаний получают полный трехкратный курс жидкой вакцины с интервалом в 1,5 месяца.
Дети, привитые 1 раз в курсе ревакцинации, после снятия медотводов получают вторую прививку, и этим завершается ревакцинация.
Полноценная профилактика коклюша, дифтерии и столбняка может быть достигнута только при условии своевременной и качественной иммунизации детей. Для вакцинации применяют следующие препараты:
1. АКДС-вакцина, состоящая из убитых коклюшных микробов, очищенных и концентрированных дифтерийного и столбнячного анатоксинов.
2. АДС — смесь концентрированных и очищенных
дифтерийного и столбнячного анатоксинов. 533
3. АДС-М — смесь тех же анатоксинов, но с уменьшенным содержанием антигенов.
4. АД-М — адсорбированный дифтерийный анатоксин с уменьшенным содержанием антигена.
После прививки необходим осмотр ребенка участковой медсестрой в течение 2—3 дней, так как возможна реакция в виде повышения температуры тела до 39 оС и выше, появления аллергической сыпи, ложного крупа (стенозирующего ларинготрахеита), судорог, шока и т. д.
Вакцинация в таком случае должна быть прекращена или же продолжена АДС-М анатоксином однократно. Все дети с необычными реакциями на вакцины должны наблюдаться врачами-иммунологами.
Внедрение в практику здравоохранения живой коревой вакцины привело к значительному снижению заболеваемости корью. Детям делают прививку против кори с 12-месячного возраста.
Временно освобождаются от прививок больные с острыми заболеваниями, включая период реконвалесценции (не менее 1 месяца), больные с обострением хронических заболеваний, с клинико-лабораторными изменениями — им разрешается прививка только в фазе ремиссии более 1 месяца
При легких формах острых респираторных заболеваний период медотвода сокращается до 2—3 недель.
Прививке подлежат дети в возрасте от 15—18 месяцев до 7 лет, не болевшие ранее паротитом. Если данные анамнеза не подтверждены документально, ребенок подлежит прививке.
Дети старше 15—18 месяцев, не привитые и не болевшие ранее, бывшие в контакте с больным паротитом, подлежат в срочном порядке прививке паротитной вакциной при отсутствии противопоказаний. Противопоказания те же, что при других прививках. Дети, временно освобожденные от прививок, должны быть взяты под наблюдение и учет и своевременно привиты после снятия противопоказаний.
ГРУППЫ РИСКА ДЕТЕЙ ПО ВОЗНИКНОВЕНИЮ ПАТОЛОГИЧЕСКОЙ РЕАКЦИИ НА ПРИВИВКИ
С целью правильной оценки состояния реактивности детей с различной соматической патологией выделяются следующие группы риска:
1. Дети с неврологической патологией
2. Дети с аллергологической патологией.
3. Длительно и часто болеющие, а также дети с тимомегалией или дисбактериозом.
4. Дети с реакциями на прививки.
5. Дети с общесоматической патологией или пострадавшие при аварии на ЧАЭС. Ведение детей этих групп риска проводится иммунологом поликлиники, на которого возложена целенаправленная индивидуальная подготовка ребенка к профилактической вакцинации.
Примерный перечень заболеваний, которые входят в группу высокого вакцинального риска:
1. Группа риска (дети с неврологическими заболеваниями): отягощенный акушерский анамнез, энцефалопатия, родовая травма, спазмофилия, гидроцефалия, эпилепсия, инфекционные заболевания или травма ЦНС.
2. Группа риска (дети с аллергологическими заболеваниями): бронхиальная астма и астматический бронхит, экссудативно-аллергический диатез, распространенные аллергические поражения кожи, реакции на отдельные аллергены (пищевые, лекарственные) либо ограниченные аллергические поражения кожи, комбинированные аллергические поражения (две-три системы), поллиноз, медикаментозная аллергия, непереносимость синтетических моющих средств, отягощенный семейный аллергологический анамнез.
3. Группа риска (часто болеющие и дети с тимомегалией): частые ОРВИ (более 4 раз в год у детей до 3-х лет), частые ОКИ (более 3 раз в год у детей до 3-х лет), уроренальная инфекция, пневмония, бронхит, длительный субфебриллитет, тимомегалия, кишечный дисбактериоз.
4. Группа риска (дети с реакциями на вакцинацию): реакция на вакцинацию, реакция на ревакцинацию, реакция на пассивную иммунизацию (введение иммуноглобулина, сывороток).
5. Группа риска (Дети с общесоматической патологией или пострадавшие при аварии на ЧАЭС): дети прибывшие из зоны повышенного радиационного фона или участников ликвидации аварии на ЧАЭС, с соматическими заболеваниями сердца, почек, ЖКТ и др., а также при наличие в семье других детей с аномалией развития.
Противопоказания к вакцинации делят на постоянные (длительные, абсолютные) и временные (относительые).
Примерный перечень абсолютных (постоянных) противопоказаний к плановой вакцинации детей:
1. Анафилактический шок.
2. Сывороточная болезнь.
3. Рецидивирующие отеки Квинке.
4. Синдром Лайела или Стивенса-Джонсона.
5. Распространенная крапивница.
6. Наследственные заболевания ЦНС.
7. Прогрессирующие заболевания ЦНС.
8. Дегенеративные заболевания ЦНС.
9. Суб- и декомпенсированная гидроцефалия.
10. Врожденные или приобретенные пороки сердца в стадии декомпенсации.
11. Подострый септический эндокардит.
12. Неревматические кардиопатии.
13. Ревматизм в активной стадии.
14. Дерматомиозит.
15. Системная красная волчанка.
16. Узелковый периартериит.
17. Склеродермия.
18. Ревматоидный артрит.
19. Хроническая почечная недостаточность.
19а. Хронический гломерулонефрит.
20. Врожденная нефропатия.
21. Хронический активный гепатит и циррозы печени.
22. Хронический панкреатит.
23. Неспецифический язвенный колит.
24. Лейкозы.
25. Лимфогранулематоз.
26. Гемофилия.
27. Тромбоцитопеническая пурпура.
28. Апластическая анемия.
29. Гистиоцитоз Х.
30. Злокачественные новобразования.
31. Гипотиреоз.
32. Гипертиреоз.
33. Дисфункции надпочечников.
34. Врожденные ферментопатии.
35. Сахарный диабет.
36. Иммунодефицитные состояния.
37. Состояние после тяжелых ожогов (III - IV степени).
38. Острый период инфекционных заболеваний.
39. Стадия обострения хронических соматических заболеваний.
40. СПИД и ВИЧ-инфицирование.
Комплексная схема диспансеризации и профилактической иммунинизации детей группы риска включают:
1. Включение ребенка в соответствующую группу высокого вакцинального риска с последующим диспансерным наблюдением.
2. Изучение соматического, аллергического и прививочного анамнеза.
3. Клиническое обследование ребенка, проводимое иммунологом с привлечением необходимых специалистов.
4. Лабораторное обследование: гемограмма, протеинограмма, СРБ, реакция иммунолейколиза и исследование напряженности иммунитета к вакцинальным антигенам в реакции РПГА, проба Манту с 2 ТЕ, УЗИ тимуса и др.
5. На основании результатов клинического наблюдения, а также лабораторного и инструментального обследования назначение и проведение соответствующих реабилитационных мероприятий.
6. Назначение соответствующей диетотерапии с элиминацией пищевых причинно-значимых аллергенов.
7. Контрольное клиническое и лабораторное обследование с применением указанных выше методик после проведения реабилитационных мероприятий и наступления периода стойкой ремиссии.
8. В зависимости от результатов клинического и лабораторного обследования решение вопроса о возможности профилактической иммунизации.
9. С учетом группы риска, диагноза, прививочного анамнеза, времени года и состояния здоровья ребенка выбор оптимальных сроков иммунизации и составление индивидуальных схем-календарей прививок.
10. Выбор оптимальных вакцинальных препаратов и проведение иммунизации на фоне предварительной гипосенсибилизирующей и общеукрепляющей терапии.
11. Наблюдение за ребенком в поствакцинальном периоде, учет местных и общих реакций.
12. Катамнестическое наблюдение за привитыми с забором крови на 3-4 неделе для определения напряженности поствакцинального иммунитета, определение степени сенсибилизации к прививочным антигенам при помощи РИЛ или РТМЛ, а также планирование дальнейшей иммунизации. Применение указанного комплекса мероприятий по диспансеризации детей группы риска позволяет добиться охвата активной иммунизацией без осложнений до 70% детей с противопоказанием для прививок.
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ
1. Справочник медицинской сестры. /И.М.Менджерицкий. – Ростов-на-Дону: «Феникс», 1997г.
2. 10000 советов медсестре по уходу за больными. /Н.Б.Садикова. – Минск: «Современный литератор», 1999г.
3. Справочник медицинской сестры по уходу./Под ред. Палеева Н.Р. – М.: ООО «Издательство АСТ», 1999г.
4. Советы и рецепты опытной няни./Добронравова В., Быкрвская Н.З., Самойлова А.В. – М.: ЗАО «БАО – ПРЕСС», 2000г.
5. Использование иммунологических исследований в профилактике инфекций, управляемых вакцинацией. (Методические рекомендации) /Слюсарь Л.И. и соавт - М., 1992.